صدفية
الصدفية[10] (باللاتينية: Psoriasis)، مرض مناعي ذاتي طويل الأمد، يتميّز ببقع غير طبيعية في الجلد.[7] عادةً ما تكون بقع الجلد هذه حمامى أو جفاف في الجلد أو حكة وتقشّر.[3] بالنسبة للأشخاص ذوي البشرة الداكنة، يكون لون البقع أرجواني.[11] تتراوح الصدفية من حيث الشدة بين بقع صغيرة موضعية إلى بقع تغطي الجسم بأكمله.[3] يمكن أن تؤدي إصابة الجلد إلى حدوث تغيرات في الجلد في البقع المصابة، وتعرف هذه بظاهرة كوبنر.[12]
| الصدفية | |
|---|---|
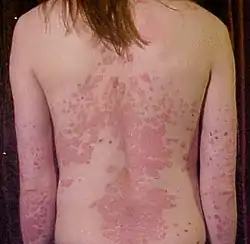 ظهر وذراعا مصابة بالصدفية ظهر وذراعا مصابة بالصدفية | |
| النطق | /səˈraɪəsᵻs,_psʔ,_sɒʔ,_sɔːʔ,_soʊʔ/[1][2] (psora + -iasis) |
| معلومات عامة | |
| الاختصاص | أمراض جلدية |
| من أنواع | مرض جلدي ، وأمراض الجلد والنسيج الرابط بالمناعة الذاتية |
| الأسباب | |
| الأسباب | اضطراب جيني تحفزه العوامل البيئية[3] |
| عوامل الخطر | تدخين [4]، وضغط نفسي ، وسمنة ، وجفاف الجلد |
| المظهر السريري | |
| البداية المعتادة | البالغين[5] |
| الأعراض | حمامى (بلون أرجواني في البشرة الداكنة)، حكة وبقع متقشرة على الجلد[3] |
| المدة | طويل الأمد[6] |
| المضاعفات | التهاب المفصل في الصدفية[6] |
| الإدارة | |
| التشخيص | حسب الأعراض[6] |
| العلاج | كورتيكوستيرويد، كريم كوليكالسيفيرول، الأشعة فوق البنفسجية، أدوية كبت المناعة مثل ميثوتركسيت[7] |
| أدوية | ميثوتركسيت ، ومضادات التهاب لاستيرويدية ، وتازاروتين ، وديسوكسيميتازون ، وأبريميلاست ، وكالسيبوتريول ، وديزونيد
|
| الوبائيات | |
| انتشار المرض | 79.7 مليون إنسان[8] / 2–4%[9] |
| التاريخ | |
| وصفها المصدر | الموسوعة السوفيتية الأرمينية ، وقاموس غرانات الموسوعي |
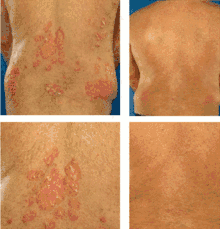
ثمة خمسة أنواع رئيسية للصدفية: الصدفية اللويحية، صدفية الثنيات، الصدفية القطروية، الصدفية البثرية، التهاب المفاصل الصدفي.[7] تشكّل الصدفية اللويحية، وتعرف أيضاً باسم الصدفية الشائعة، حوالي 90% من الحالات.[6] وتتمثّل بوجود بقع حمراء ذات قشور بيضاء في الأعلى.[6] أما أكثر مناطق الجسم تأثراً بها هي الجزء الخلفي من الساعدين والساقين ومنطقة السرة وفروة الرأس.[6] أما الصدفية القطروية فشكلها كالقطرات.[7] تظهر الصدفية بشكل بثور صغيرة مليئة بالقيح غير معدية.[13] تشكل صدفية الثنيات بقعاً حمراء في ثنايا الجلد.[7] تحدث الصدفية المحمِّرة للجلد عندما ينتشر الطفح بشكل مفرط وقد تتطور من أي نوع من أنواع الصدفية.[6] تصاب الأظافر وأظافر القدمين عند معظم المصابين بالصدفية في وقت ما خلال فترة الإصابة.[6] وقد يتضمن هذا حدوث تجويف تحت الأظافر أو تغييرا في لون الظفر.[6]
بشكلٍ عام، يُعتقد بأن الصدفية هي اضطراب جيني تحفّزه العوامل البيئية.[3] بيّنت الدراسات التي أُجريت على التوائم أن التوائم المتطابقة عرضة للإصابة بالصدفية أكثر بثلاثة أضعاف مقارنة بالتوائم غير المتطابقة. وهذا يدل على أن العوامل الوراثية تهيئ لمرض الصدفية.[6] تزداد الأعراض سوءاً أثناء فصل الشتاء وبتناول بعض الأدوية، مثل محصرات بيتا أو الأدوية اللاستيرويدية المضادة للالتهاب.[6] أيضًا تلعب العدوى بأمراض أخرى إضافة إلى التوتر دوراً في حدوث المرض.[3][7] الصدفية بدورها ليست مرضاً معدياً.[6] تتضمن الآلية الأساسية تفاعلاً بين الجهاز المناعي والخلايا الكيراتينية.[6] يعتمد التشخيص عادةً على العلامات والأعراض.[6]
لا يوجد علاج فعلي لمرض الصدفية، لكن تساعد العلاجات المختلفة في السيطرة على الأعراض.[6] تتضمن هذه العلاجات كريمات كورتيكوستيرويد وكوليكالسيفيرول، وأدوية كبت المناعة مثل ميثوتركسيت والأشعة فوق البنفسجية.[7] يمكن علاج حوالي 75% من الحالات باستخدام الكريمات وحدها.[6] يؤثر المرض على حوالي 2%-4% من سكان العالم.[9] يتأثر الرجال والنساء بالصدفية بنفس النسب[7] قد يبدأ المرض في أي عمر، لكنه يبدأ عادةً في مرحلة البلوغ.[5] ترتبط الصدفية بزيادة خطر بالتهاب المفاصل الصدفي، واللمفوما وأمراض القلب الوعائية وداء كرون والاكتئاب.[6] يؤثر التهاب المفاصل الصدفي على حوالي 30% من الأفراد المصابين بالصدفية.[13]
العلامات والأعراض
الصدفية اللويحية
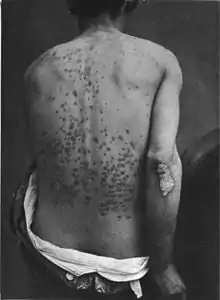
الصدفية الشائعة (وتعرف أيضاً بالصدفية المزمنة أو الصدفية-شبيهة-اللويحات) هي الشكل الأكثر شيوعاً، وهي حالة حوالي 85%-90% من مرضى الصدفية.[14] تظهر الصدفية اللويحية عادةً على شكل مناطق مرتفعة من الجلد الملتهب مغطاة بجلد متقشر أبيض فضي. تسمّى هذه المناطق باللويحات وتكون أكثر شيوعاً في المرفقين والركبتين وفروة الرأس والظهر.[14][15] يتضمن احمرار الجلد الصدفي (صدفية محمرة للجلد) ظهور التهاب واسع النطاق وتقشّر معظم سطح الجسم. وقد يصاحبه جفاف شديد وحكة وتورم وألم. غالباً ما ينتج ذلك عن تفاقم الصدفية اللويحية بشكلٍ مستقر، لا سيما بعد انسحاب الهرمونات القشرية السكرية الجهازي المفاجئ.[16] يمكن أن يكون هذا النوع من الصدفية قاتلاً وذلك لأن الالتهاب الشديد والتقشّر يعطّل قدرة الجسم على التنظيم الحراري وأداء وظائف الحماية.[17]
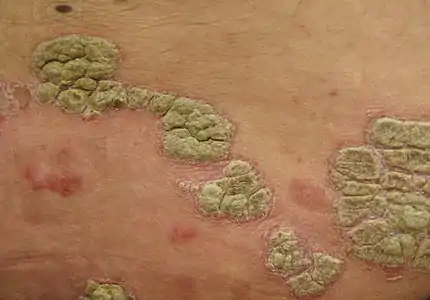 لويحات صدفية
لويحات صدفية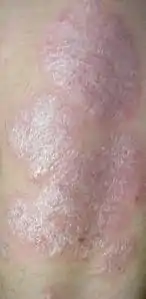 جلد مصاب بالصدفية
جلد مصاب بالصدفية ذراع شخص مغطاة بالصدفية اللويحية
ذراع شخص مغطاة بالصدفية اللويحية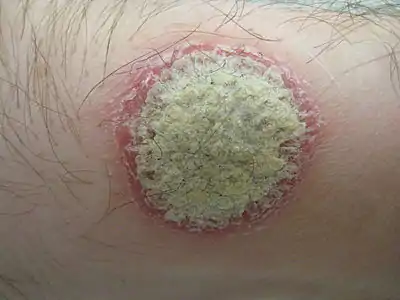 لويحة صدفية، تُظهر المركز بلون فضي محاطاً بحدود حمراء
لويحة صدفية، تُظهر المركز بلون فضي محاطاً بحدود حمراء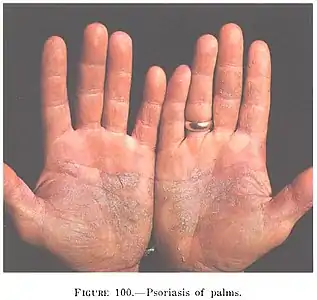 صدفية الكفين
صدفية الكفين
أشكال أخرى
ثمة أنواع إضافية من الصدفية تشكّل حوالي 10% من الحالات. وتتضمن هذه الأنواع الأشكال البثرية، والحِفاظية، والعكسية (صدفية الثنيات)، والغرينية، والفموية والأشكال الشبيهة بالزهم.[18]
الصدفية البثرية

تظهر الصدفية البثرية ككدمات مرتفعة عن سطح الجلد وتكون مليئة بالصديد (مرض جلدي).[19] يكون الجلد تحت البثرات وحولها أحمر اللون وليّناً.
صدفية الثنيات
تظهر صدفية الثنيات (أو الصدفية الثنيوية) على شكل بقعٍ ملساء ملتهبة. وتؤثر عادةً في المناطق ذات الطيّات الجلدية، تحديداً حول الأعضاء الجنسية (بين الفخذ والأربية)، وفي منطقة الإبطين وفي ثنيات الجلد على البطن لدى زائدي الوزن وبين الأرداف وتحت الثديين. ويعتقد بأن الحرارة والصدمات والإصابة بعدوى تلعب دوراً في تطوّر هذا الشكل غير الشائع من الصدفية.[20]
الصدفية القطروية
تتميز الصدفية القطروية بظهور بعض الآفات الصغيرة المتقشرة ذات اللون الأحمر أو الوردي، تشبه القطيرات (حطاطات). تظهر هذه البقع العديدة على العديد من مناطق الجسم خاصة الجذع، وتظهر أيضاً على الأطراف وفروة الرأس. غالباً ما ينجم الصدفية القطروية عن العدوى بالعقدية المقيحة خاصةً التهاب البلعوم العقدي.[20] وعكس ذلك غير صحيح.
الصدفية الحفاضية
الصدفية الحفاظية هو نوع فرعي من الصدفية الشائعة، يحدث لدى الأطفال الرضّع، حيث تتميز بظهور حُطاطات حمراء مع قشرة فضية اللون في منطقة الحفاضات، وقد تمتد إلى الجذع أو الأطراف.[21] وعادةً ما يتم هذا النوع على أنه طفح الحفاض (طفح جلدي في منطقة الحفاض).[22]
الفم
صدفية الفم نادرة،[23] على نقيض الحزاز المسطح، وهو اضطراب حليمي شائعٌ آخر، يصيب الجلد والفم. عندما تصيب الصدفية الغشاء المخاطي للفم (أي بطانة الفم)، فقد تكون بدون أعراض،[23] لكن قد تظهر كلويحات بيضاء أو رمادية صفراء.[23] اللسان المشقق هو العرض الأكثر شيوعً عند المصابين بالصدفية الفموية، ويحدث عند حوالي 6.5-20% من المصابين بالصدفية التي تصيب الجلد. يكون المظهر المجهري للغشاء المخروطي للفم المتاثر باللسان الجغرافي (التهاب الفم المهاجر) شبيه إلى حدٍ بعيد بمظهر الصدفية.[24] لكن، فشلت الدراسات الحديثة في إظهار الصلة بين الحالتين.[25]
الصدفية شبيهة بالمثية
الصدفية شبيهة بالمثية هي شكل شائع من أشكال الصدفية بنفس المظاهر السريرية للصدفية والتهاب الجلد الدهني، وقد يصعب التمييز بينها وبين التهاب الجلد الدهني. يظهر هذا الشكل من أشكال الصدفية على شكل لويحات حمراء ذات قشور دهنية تظهر في المناطق ذات الغدد الدهنية الكثيفة، كفروة الرأس والجبهة والطية الأنفية (الطيات الجلدية بجانب الأنف، والجلد المحيط بالفم، وجلد الصدر فوق عظم القص والطيات الجلدية الأخرى.[21]
التهاب المفاصل الصدافي
التهاب المفصل في الصدفية هو شكل من أشكال التهاب المفاصل المزمنة، التي أعراضها السريرية متغيرة للغاية وترتبط غالباً بالصدفية الجلدية وصدفية الأظافر.[26][27] تشتمل عادةً على التهاب مؤلم في المفاصل والتهاب الغشاء الزلالي، ويمكن أن يحدث في أي مفصل، لكنه الحالة الأكثر شيوعاً تؤثر على مفاصل الأصابع وأصابع القدمين. كما يمكن أن يؤدي إلى تورم الأصابع وأصابع القدمين بما يعرف التهاب الأصابع.[26] يمكن أن يؤثر التهاب المفاصل الصدفي أيضاً على الوركين والركبتين والعمود الفقري (التهاب الفقار والتهاب المفصل العجزي الحرقفي)).[28] تتطور لدى حوالي 30% من الأفراد المصابين بالصدفية حالة التهاب المفاصل الصدفي.[14] تميل المظاهر الجلدية للصدفية للحدوث قبل ظهور مظاهر التهاب المفاصل في حوالي 75% من الحالات.[27]
تغيّرات الأظافر
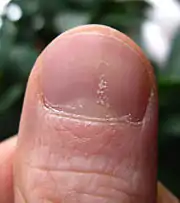

الصدفية التي يمكن أن تؤثر على الأظافر تنتج مجموعة متنوعة من التغييرات على مظهر الأظافر أصابع اليدين والقدمين. تحدث الصدفية في الأظافر عند حوالي 40-45% من الأشخاص المصابين بصدفية الجلد، وتحدث لدى 80-90% من الأشخاص المصابين بالتهاب المفاصل الصدفي.[29] تتضمن هذه التغيرات تنقّر الأظافر (تظهر نقر بحجم رأس الدبوس في الظفر لدى 70% من حالات صدفية الأظافر)، وابيضاض الأظافر والنزف الشظوي، وتلون الأظافر باللون الأصفر-الأحمر المعروف ببقع الزيت أو بقعة السلمون، والجفاف وسماكة الجلد تحت الظفر (فرط التقرّن تحت الجلد) وانفكاك الظفر وتفتته..[29]
العلامات الطبية
إضافة إلى مظهر وانتشار الطفح الجلدي وتوزّعه، يمكن أن يرجع الأطباء لعلامات طبية محددة للمساعدة في التشخيص. قد تشمل هذه العلامات علامة أوسبتز (نزف شديد عند إزالة القشور) أو ظاهرة كوبنر (آفات الجلد الصدفية الناجمة عن الرضوض)،[21] والحكة والألم المتمركز في الحطاطات واللويحات.[20][21]
الأسباب
أسباب الصدفية غير مفهومة تماماً، لكن يوجد عدة نظريات حول الأسباب.
الوراثة
حوالي ثلث المصابين بالصدفية لديهم تاريخ عائلي للمرض؛ وقد حدّد الباحثون الموقع الكروموسومي الوراثي المرتبط بهذه الحالة. تشير الدراسات التي تُجرى على التوائم إلى أن نسبة إصابة أحد التوأمين بالصدفية إذا كان التوأم الآخر مصاباً تبلغ 70%. أما نسبة فرصة الإصابة لدى التوائم غير المتطابقة فتبلغ 20%. تشير هذه النتائج إلى أن القابلية الوراثية والاستجابة البيئية من العوامل التي تؤثر في تطوير الصدفية.[30]
للصدفية مكون وراثي قوي، ترتبط بها العديد من الجينات، لكن ليس من الواضح للآن كيف تعمل هذه الجينات معاً. معظم الجينات التي تم تحديدها تتعلق بالجهاز المناعي، تحديداً معقد التوافق النسيجي الكبير والخلية التائية. الدراسات الوراثية ذات قيمة نظراً لقدرتها على تحديد الآليات الجزيئية والمسارات لإجراء المزيد من الدراسات ولدراسة الأدوية المحتملة المستهدفة.[31]
حدد الارتباط الجيني تسعة مواضع على كروموسومات مختلفة ترتبط بالصدفية. تعرف هذه المواضع بقابلية الصدفية 1 إلى 9 (PSOR1 إلى PSORS9). توجد ضمن هذه المواضع جينات لها علاقة بمسارات تسبب الالتهاب. ثمة طفرات مختلفة معينة موجودة في هذه الجينات.[31] حدّدت مسوحات الجينيوم واسعة النطاق جينات أخرى تبدّلت إلى متغيرات مميزة في الصدفية. تعبّر بعض هذه الجينات عن بروتينات الإشارات الالتهابية التي تؤثر على الخلايا في الجهاز المناعي التي ترتبط أيضاً بالصدفية. وتشارك بعض هذه الجينات أيضاً في أمراض المناعة الذاتية الأخرى..[31]
المحدد الرئيسي هو الموضع PSORS1، إذ ربما يمثل 35%-50% من مورثات الصدفية.[32] فهو يتحكم بالجينات التي تؤثر على الجهاز المناعي أو تشفير بروتينات الجلد المفرطة في الصدفية. يقع هذا الموضع في الكروموسوم 6 في معقد التوافق النسيجي الكبير، الذي يتحكم في الوظائف المناعية المهمة.
ثمة جينان رئيسيان في جهاز المناعة قيد الاختبار وهما الوحدة الفرعية بيتا للإنترليوكين-12 (IL12B) على الكروموسوم 5، والذي يعبر عن إنترليوكين-B12، والجين IL23R على الكروموسوم 1 الذي يعبر عن المستقبل إنترليوكين-23، وله علاقة بتمايز الخلايا التائية. يرتبط المستقبل إنترليوكين-23 والوحدة الفرعية IL12B بقوة بالصدفية.[33] تشارك الخلايا التائية في العملية الالتهابية التي تسبب الصدفية.[31] توجد هذه الجينات على المسار الذي ينظم عامل نخر الورم ألفا والعامل النووي κB، وهما جينان يرتبطان بالالتهاب.[31] مؤخراً، تم تحديد أول جين يرتبط مباشرةً بمرض الصدفية. إن حدوث طفرة نادرة في الجين المشفر لبروتين CARD14 بالإضافة إلى محفز بيئي أمران كافيان للتسبب بصدفية بلاك (وهي أكثر أشكال الصدفية شيوعاً).[34][35]
نمط الحياة
تشمل الحالات المُبلّغ عنها التي تزيد من تفاقم الصدفية: الالتهابات المزمنة والإجهاد والتغييرات الموسمية والمناخية.[33] من الأمور الأخرى التي تفاقم الحالة: الماء الساخن، آفات الجلد الصدفية المخدرة، جفاف الجلد، الاستهلاك المفرط للكحول، التدخين، السمنة.[33][36][37]
فيروس نقص المناعة البشرية
معدل الإصابة بالصدفية لدى الأفراد المصابين بفيروس العوز المناعي البشري مماثل لمعدل إصابة الأفراد غير المصابين، لكن تكون الصدفية لدى الأشخاص المصابين بهذا الفيروس أكثر حدة.[38] تحدث الإصابة بالتهاب المفاصل الصدفي بمعدل أكبر لدى المصابين بفيروس نقص المناعة البشرية المصابين بالصدفية مقارنةً بالأشخاص غير المصابين بالعدوى.[38] تتميز الاستجابة المناعية لدى المصابين بفيروس نقص المناعة البشرية بوجود إشارات خلوية من المجموعة الفرعية 2 للخلايا التائية المساعدة +CD4،[39] في حين تتميز الاستجابة المناعية في الصدفية الشائعة بنمط من الإشارات الخلوية الخاصة بالمجموعة الفرعية 1 للخلايا التائية المساعدة +CD4 وكذلك خلايا تي المساعدة Th17.[40][41] من المفترض أن تضاؤل وجود الخلايا التائية +CD4 يسبب تنشيطا زائدا للخلايا التائية +CD8 وهو الأمر الذي يؤدي إلى تفاقم الصدفية لدى المصابين بفيروس نقص المناعة البشرية. غالباً ما تكون الصدفية لدى هؤلاء المصابين شديدة، وقد لا يمكن علاجها بالعلاجات التقليدية.[42] بالنسبة للمصابين الذين يعانون من الصدفية على المدى الطويل، والتي يمكن السيطرة عليها جيداً، يمكن أن تؤدي الإصابة بفيروس نقص المناعة إلى حدوث إصابة شديدة بالصدفية و\أو التهاب المفاصل الصدفي.
الميكروبات
وُصف بأن الصدفية تحدث بعد الإصابة بالتهاب البلعوم العقدي، وقد تتفاقم بسبب إصافة الجلد أو القناة الهضمية بميكروبات المكورة العنقودية الذهبية، والملاسيزية، والمبيضة البيضاء[43]
الأدوية
قد تحدث الصدفية المستحثّة بالعقاقير بسبب محصرات بيتا،[13] أو الليثيوم،[13] أو مضادات الملاريا،[13] أو الأدوية اللاستيرويدية المضادة للالتهابات،[13] أو التيربينافين، أو حاصرات قنوات الكالسيوم، أو كابتوبريل، أو غليبنكلاميد، أو عامل تحفيز مستعمرات الخلايا المحببة،[13] أو الإنترلوكينات، أو الإنترفيرونات،[13] أو أدوية تخفيض شحميات الدم،[18]:197 والمفارفة أنها قد تحدث أيضاً بسبب مثبط عامل نخر الورم مثل إنفليكسيماب أو أداليموماب.[44] يمكن أن يؤدي انسحاب الكورتيكوستيرويدات (كريم الستيرويد الموضعي) إلى تفاقم الصدفية بسبب التأثير المرتدّ.[45]
الآلية
تتميّز الصدفية بنمو مفرط وسريع غير طبيعي على البشرة.[46] ينتج النمو غير الطبيعي لخلايا الجلد (خاصةً خلال التئام الجروح والوفرة المفرطة لهذه الخلايا من تسلسل الأحداث المَرَضية في الصدفية.[47] تُستبدل خلايا الجلد كل 3-5 أيام في حالات الصدفية، في حين أن المعدل الطبيعي يكون كل 28-30 يوماً.[48] يُعتقد أن هذه التغييرات تنتج عن نضوج الخلايا الكيراتينية قبل أوانها بسبب سلسلة من الالتهابات التي تحدث في طبقة الأدمة بما في ذلك الخلايا المتغصنة، والخلايا البلعمية والخلايا التائية (ثلاثة أنواع فرعية من خلايا الدم البيضاء).[14][38] تنتقل هذه الخلايا المناعية من طبقة الأدمة إلى طبقة البشرة وتفرز إشارات التهابية كيميائية (سيتوكينات) مثل IL36G، عامل نخر الورم ألفا، إنترلوكين 1، إنترلوكين 6، إنترلوكين-22.[31][49] يُعتقد أن هذه الإشارات الالتهابية المفرزة تحفّز الخلايا القرنية لتتكاثر.[31] تفيد إحدى النظريات أن الصدفية تنطوي على وجود عيب في خلايا تي التنظيمية، وفي السيتوكين التنظيمي إنترلوكين-10.[31]
تم التعرّف على الطفرة الوراثية (الجينية) للبروتينات المشاركة في قدرة الجسم على العمل كحاجز بأنها علامات على قابلية تطوّر الصدفية.[50][51]
يعمل الحمض النووي الريبوزي منقوص الإكسجين المنبعث من الخلايا الميتة كحافز التهابي في الصدفية[52] ويحفّز المستقبلات في بعض الخلايا المتغصنة، التي تنتج بدورها السيتوكين إنترفيرون-ألفا.[52] استجابةً لهذه الرسائل الكيميائية المنبعثة من الخلايا المتغصنة والخلايا التائية، تفرز الخلايا الكيراتينية أيضاً سيتوكينات مثل إنترلوكين-1، وإنترلوكين-6، وعامل نخر الورم ألفا، وهذا يشير إلى وجود خلايا التهابية تحفّز تطوّر التهاب إضافي.[31]
تجسّر الخلايا المتغصّنة بين المناعة الفطرية والجهاز المناعي التكيفي. وتزيد في حالة وجود الجروح الصدفية[46] وتحث على تكاثر الخلايا التائية والخلايا التائية المساعِدة من النوع الأول (Th1). يمكن أن يقلل العلاج المناعي المستهدف والعلاج بالسورالين والعلاج بالأشعة فوق البنفسجية من عدد الخلايا المتغصنة ويحفز إفراز السيتوكين من الخلايا التائية المساعدة من النوع الثاني بدلاً من سيتوكين الخلايا التائية المساعدة من النوع الأول والخلايا التائية Th17.[31][40] تنتقل خلايا تي الصدفية من الأدمة إلى البشرة وتفرز الإنتروفيرون-γ وإنترلوكين 17.[53] من المعروف أن إنترلوكين-23 يحفز إنتاج أنترلوكين-17 وإنترلوكين-22.[46][53] يعمل إنترلوكين-22 ضمن تركيبة مع إنترلوكين-17 على حثّ الخلايا الكيراتينية لإفراز سيتوكينات جاذبة للخلايا المتعادلة.[53]
التشخيص
يعتمد تشخيص مرض الصدفية عادةً على مظهر الجلد. فالجلد المصاب بالصدفية يتميز بكونه متقشّراً، ووجود اللويحات الحمامية والحطاطات والبقع الجلدية التي تكون مؤلمة مصاحبة للحكة.[20] وفي التشخيص، لا يلزم إجراء اختبارات دم خاصة أو اتخاذ إجراءات تشخيصية معينة.[47][54]
يتضمن التشخيص التفريقي للصدفية ملاحظة الحالات الجلدية المماثلة في المظهر مثل التهاب الجلد الدرهمي والتهاب الجلد الدهني والنخالية الوردية (إذ قد يتم الخلط بينها وبين الصدفية) والتهاب الظفر الفطري (وقد يتم الخلط بينه وبين صدفية الأظافر) واللمفوما الجلدية تائية الخلايا (50% من المصابين بهذا السرطان يشخّصون خطأ بأنهم مصابون بالصدفية)[45] ويحتمل أيضاً الخلط بين الصدفية وبين المظاهر الجلدية المصاحبة للأمراض الجهازية مثل طفح الزُهري.[45]
إن لم تكن نتيجة الفحص السريري مؤكدة، قد يتم أخذ خزعة من الجلد (كشطة من الجلد) لاستبعاد الاضطرابات الجلدية الأخرى وتأكيد التشخيص. سيُظهر جلد الخزعة في الفحص المجهري وجود تعجرات (تداخل البشرة مع الأدمة). الشواك هو ميزة هيستولوجية أخرى تدل على وجود الصدفية[47][55] غالباً ما لا تكون الطبقة الحبيبية للبشرة موجودة أو قد تكون ناقصة بشكلٍ كبيرة في حالة الصدفية؛ كما أن الخلايا الجلدية في الطبقة المتقرّنة تكون غير طبيعية ولا تكون ناضجة بالكامل. على عكس نظيراتها من الخلايا الناضجة، تحافظ هذه الخلايا السطحية على أنويتها.[47] يمكن تصوّر اختراق الالتهابات للجلد في الفحص المجهري، وذلك عند فحص أنسجة الجلد وأنسجة المفاصل المصابة بالصدفية. فأنسجة طبقة البشرة المصابة بالتهاب الصدفية تحوي العديد من خلايا CD8+ T في حين أن سيطرة خلايا CD4+ T تجعل الالتهاب يتغلغل في طبقة الجلد والمفاصل.[47]
من حيث المورفولوجيا
| نوع الصدفية | رمز ICD-10 |
|---|---|
| صدفية شائعة | L40.0 |
| صدفية بثرية متعممة | L40.1 |
| التهاب جلد الأطراف المستمر | L40.2 |
| بثار الراحتين والأخمصين | L40.3 |
| صدفية قطرية | L40.4 |
| التهاب المفصل في الصدفية | L40.50 |
| التهاب الفقار الصدفي | L40.53 |
| صدفية الثنيات | L40.8 |
تصنّف الصدفية على أنها اضطراب حطاطي وتُقسم إلى فئات مختلفة حسب الخصائص النسيجية.[3][13] تتضمن هذه الخصائص الصدفية اللويحية، والصدفية البثرية، والصدفية القطرية، وصدفية الثنيات. لكل نوع من هذه الأنواع رمز مخصص من المراجعة العاشرة للتصنيف الدولي للأمراض.[56] كما يمكن تصنيف الصدفية إلى أنواع غير مرضية وأمراض جلدية.[57]
من حيث الإمراض
ثمة نظام تصنيفي آخر يأخذ بعين الاعتبار العوامل الوراثية والديمغرافية. النوع الأول يكون فيه التاريخ العائلي إيجابي، يبدأ قبل سن الأربعين، ويرتبط بمستضد الكريات البيضاء البشرية، وHLA-Cw6. على عكس ذلك، لا يُظهر النوع الثاني تاريخاً عائلياً، بل يظهر بعد سن الأربعين، ولا يرتبط بـ HLA-Cw6.[58] يمثّل النوع الأول حوالي 75% من المصابين بالصدفية.[59]
أثار تصنيف الصدفية كمرضٍ مناعيٍ ذاتي نقاشات كبيرة. فقد اقترح الباحثون وصفاً مختلفاً لمرض الصدفية والتهاب المفاصل الصدفي؛ فقد صنّفها بعضهمم على أنها من أمراض المناعة الذاتية[47][33][60] في حين صنّفها آخرون على أنها متميّزة عن أمراض المناعة الذاتية، بل صنفوها على أنها أمراض التهابية ناتجة عن اضطراب المناعة.[31][61][62]
من حيث الوخامة (الشدّة)
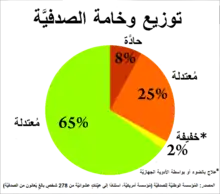
لا يوجد توافق في الآراء حول كيفية تصنيف درجة وخامة الصدفية. تمّ تعريف الصدفية الطفيفة كنسبة المئوية من مساحة سطح الجسم (BSA) أقل أو تساوي 10، وتكون درجة مؤشر خطورة منطقة الصدفية (PASI) أقل أو تساي 10، ومؤشر جودة حياة الجلد أقل أو تساوي 10.[63] أما الصدفية المتوسطة إلى الشديدة فتكون نسبة مساحة سطح الجسم المصاب أكبر من 10 ومؤشر خطورة منطقة الصدفية أكبر من 10 ومؤشر جودة حياة الجلد أكبر من 10.[63]
أما مؤشر جودة حياة الجلد DLQI فهو أداة تتضمن 10 أسئلة تستخدم لقياس تأثير العديد من الأمراض الجلدية على الأداء اليومي للجلد. يتراوح المقياس في هذا المؤشر بين 0 (الحد الأدنى للاعتلال) إلى 30 (الحد الأقصى للاعتلال)، ويُحسب المقياس بأخذ جميع الإجابات بالاعتبار حيث تعطى كل إجابة من 0 إلى 3 نقاط، وعندما يكون المجموع قيمة مرتفعة فهذا يشير إلى اعتلال أكبر.[64]
مؤشر شدة منطقة الصدفية هو أداة القياس الأكثر استخداماً لتحديد شدة مرض الصدفية. حيث يقيّم هذا المؤشر شدة المرض والمنطقة المصابة ويجمع هذين العاملين في درجة واحدة ذات مقياس من 0 (لا يوجد مرض) حتى 72 (الحد الأقصى من المرض).[65] مع ذلك، قد لا يكون استخدام هذا المؤشر عملياً خارج نطاق الأبحاث، ما أدى إلى ظهور محاولات لتبسيط المؤشر حتى يمكن استخدامه سريرياً.[66]
طرق علاج الصدفية
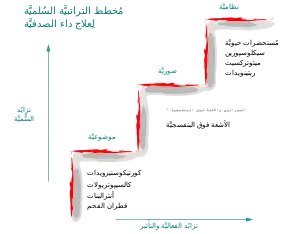
لا يوجد علاج متاج للصدفية،[45] لكن توجد خيارات علاج عديدة. عادةً ما تستخدم العوامل الموضعية للحالات الخفيفة، والعلاج الضوئي بالأشعة فوق البنفسجية للحالات المعتدلة، والعوامل المجموعية للحالات الشديدة.[67]
العلاجات الموضعية
تعتبر مستحضرات الكورتيكوستيرويد الموضعية أكثر الأدوية فعاليةً عند استخدامها لمدة 8 أسابيع متواصلة؛ وقد وجد أن الريتينويدات وقطران الفحم ذات فائدة محدودة ولا تتعدى كونها عاملاً إيحائياً معنوياً للعلاج.[68] لوحظت فائدة أكبر للكورتيكوستيرويدات القوية جداً مقارنةً بالكورتيكوستيرويدات القوية.
وجد أن الباريكالسيتولات مثل باريكالسيتول تتفوق على العلاجات البديلة. كما كان العلاج الذي يجمع بين استخدام فيتامين دي والكورتيكوستيرويد كان أفضل من استخدام كل منهما على حدا، كما تفوق فيتامين د على قطران الفحم في علاج الصدفية اللويحية المزمنة.[69]
لعلاج صدفية فروة الرأس، وجدت دراسة مراجعة أجريت عام 2016 أن العلاج المزدوج المكون من نظائر فيتامين د والكورتيكوستيرويد ات الموضعية أو العلاج الأحادي بالكورتيكوستيرويد يكون أكثر فعالية وأمناً من استخدام نظائر فيتامين د الموضعية وحدها.[70] نظراً لعوامل الأمان المتشابهة بينها والفائدة الأقل للعلاج المزدوج مقارنة بالعلاج الأحادي، يبدو أن العلاج الأحادي بالكورتيكوستيرويد مقبولاً كعلاج على المدى القصير.[70]
تفيد الكريمات المرطبة والمطرّيات مثل الزيوت المعدنية والفازلين وكالسيبوتريول والكريمات المحتوية على اليوريا (عبارة عن مطهّر من الزيت الممزوج بالماء) تفيد في التخلص من لويحات الصدفية. وقد وجد أن بعض المطرّيات أكثر فعالية في إزالة لويحات الصدفية عندما تستخدم مع العلاج بالضوء.[71] لكن، لا يوجد تأثير لبعض المطريات في التخلص من اللويحات وقد تحدّ من اللويحات التي يمكن التخلص منها بالعلاج الضوئي. ومثال ذلك المطريات المحتوية على حمض الساليسيليك (وهو مماثل لدواء بابا (PABA)، ويوجد عادةً في الكريمات الواقية من الشمس، ومن المعروف أنه يتداخل مع العلاج بالضوء للصدفية. كما وجد أن استخدام زيت جوز الهند كمطرٍّ في علاج الصدفية يقلل من التخلص من اللويحات في العلاج الضوئي.[71] قد يساعد وضع الكريمات والمراهم الدوائية مباشرةً على لويحات الصدفية في الحدّ من الالتهاب وإزالة القشرة المتراكمة والحد من تسلخ الجد وتنظيف الجلد المصاب باللويحات. كما يشيع استخدام المراهم والكريمات المحتوية على كورتيكوستيرويد أو ديثرانول أو قطران الفحم (مثل ديسوكسيميتازون) وفلوسينونيد ونظائر باريكالسيتول3 وريتينويدات. تستخدم أطراف الأصابع في تحديد مقدار العلاج الموضعي الذي يجب استخدامه.[36][72])
قد يكون الباريكالسيتول مفيداً مع الإستيرويد؛ لكنه إن استخدم بمفرده يكون معدل الآثار الجانبية أعلى.[73] قد يتم السماح باستخدم مقدار أقل من الإسترويدات.[74]
ثمة علاج موضعي آخر يُستخدم لعلاج الصدفية وهو العلاج بالاستحمام بالمياه المعدنية، ويتضمن ذلك عمل حمامات يومية في البحر الميت. ويتم ذلك عادةً لمدة 4 أسابيع مع الاستفادة من التعرض للشمس على وجه التحديد الأشعة فوق البنفسجية. هذا العلاج مرتفع التكاليف وقد تم الترويج له كطريقة فعالة لعلاج الصدفية دون استخدام الأدوية.[75] يسجل انخفاض مؤشر انتشار وشدة الصدفية أكثر من 75% وتلاحظ انخفاض في شدة المرض لعدة أشهر.[75] في هذا العلاج قد تكون الأعراض خفيفة مثل الحكة والالتهاب الجريبي وحروق الشمس وتبكل الجلد وقد ذكرت مخاطر نظرية ترتبط بسرطان الجلد أو الميلانوما.[75] لكن، توصلت دراسات حديثة إلى أنه لا يبدو أن زيادة خطر الإصابة بالأورام الميلانينية تزيد على المدى الطويل.[76] لكن البيانات بخصوص سرطان الجلد غير الميلانومي غير محسمومة، لكنها تدعم فكرة أن العلاج يرتبط بزيادة خطر حدوث أشكال حميدة من إصابات الجلد من أشعة الشمس مثلاً، على سبيل المثال لا الحصر، تَنكُّسُ النَّسِيْجِ المَرِن السَّفْعِيّ والبقعة الكبدية.[76] يعتبر العلاج بالاستحمام في مياه البحر الميت فعالاً لالتهاب المفاصل الصدفي.[76]
المعالجة الضوئية بالأشعة فوق البنفسجية
استخدم العلاج بالضوء المتمثل بأشعة الشمس لعلاج الصدفية منذ فترة طويلة.[67] الأشعة فوق البنفسجية ذات الطول الموجي بين 311-313 نانومتر هي الأكثر فعالية، وقد تمّ تطوير مصابيح خاصة لهذه الغاية.[67] يجب التحكم بفترة التعرض للأشعة لتجنّب الإفراط في التعرض وحرق الجلد. يجب أن تكون مصابيح الأشعة فوق البنفسجية بمؤقّت ليعمل على إيقاف تشغيل المصباح عندما يتنهي الوقت. كما يتم تحديد كمية الضوء المستخدمة حسب نوع جلد المصاب.[67] يشار إلى أن زيادة معدلات الإصابة بالسرطان جراء المعالجة تبدو قليلة.[67] أثبت العلاج بالأشعة فوق البنفسجية ضيقة النطاق فعالية مماثلة للعلاج بالسورالين والأشعة فوق البنفسجية.[77] أجري تحليل وصفي عام 2013، لم يجد فرقاً في الفعالية بين هاتين الطريقتين في علاج الصدفية، لكن العلاج بالأشعة فوق البنفسجية ضيقة النطاق يكون أكثر ملائمة بالعادة.[78] من المشاكل التي تحيط باستخدام العلاج الضوئي السريري صعوبة الوصول لهذا العلاج بالنسبة للعديد من المرضى. حيث لا تتوفر مصادر العلاج الضوئي السريري دائماً خاصةً بعدم توفّر أخصائي أمراض جلدية متخصص بالعلاج بالضوء. يستخدم العديد من الأشخاص التسمير في العيادات كعلاج للصدفية؛ لكن ثمة قلق بشأن استخدام أجهزة التسمير التجارية التي تطبق جرعات من الأشعة فوق البنفسجية بشكلٍ أساسي. وجدت إحدى الدراسات أن الصدفية اللويحية تستجيب لجرعات الحمامى سواء كانت UVA أو UVB، لأن التعرض لأي منهما يسبب تبدد لويحات الصدفية. وتتطلب المزيد من الطاقة للوصول إلى جرحات الحمامى باستخدام UVA.[79] ثمة آلية رئيسية للعلاج بالأشعة فوق البنفسجية ضيقة النطاق وهي تحريض تدمير الحمض النووي الريبوزي منقوص الأكسجين بصورة مثنويات البيريميدين. هذا النوع من العلاج الضوئي مفيد في علاج الصدفية لأن تكوين هذه الجزيئات الثنائية (دايمرات) يتداخل مع دورة الخلية ويوقفها. وإيقاف دورة حياة الخلية بفعل الأشعة فوق البنفسجية ضيقة النطاق يقاوم الانقسام السريع لخلايا الجلد في حالة الصدفية.[77] تم التثبت من نشاط العديد من أنواع الخلايا المناعية الموجودة في الجلد بشكلٍ فعال عن طريق العلاج بالأشعة فوق البنفسجية ضيقة النطاق. أما الأثر الجانبي الأكثر شيوعاً على المدى القصير لهذا النوع من العلاجات فهو احمرار الجلد؛ في حين أن الأثر الجانبي الأقل شيوعاً فهو تبثر الجلد المعالَج، وتهيّج العينين ويتمثّل في التهاب الملتحمة أو التهاب القرنية، وقد يحدث هربس الشفة بسبب إعادة تنشيط فيروس الهربس البسيط في الجلد المحيط بالشفتين. عادة ما يتم توفير حماية للعينين أثناء العلاج بالضوء.[77]
العوامل المجموعية (الجهازية)
يمكن علاج مقاومة الصدفية للأدوية الموضعية والعلاج بالضوء بعلاجات جهازية تتضمن أدوية تعطى عن طريق الفم أو الحقن.[80] يجب إجراء تحليل دم واختبارات وظائف الكبد بانتظام للأشخاص الذين يخضعون للعلاج الجهازي للتحقق من وجود تسمم بالدواء.[80] يجب تجنّب الحمل في حالات العلاجات هذه. ويعاني غالبية المرضى من عودة الصدفية بعد توقف العلاج الجهازي.
تتضمن العلاجات الجهازية غير البيولوجية المستخدمة كثيراً لعلاج الصدفية وميثوتركسيت وسيكلوسبورين وهيدروكسي يوريا وأحماض الفوماريك كثنائي ميثيل فوماريت وريتينويد.[81] الميثُوتْريكْسات والسايكلوسبورين هي أدوية لكبت المناعة؛ أما الريتينويدات فهي أشكال اصطناعية من فيتامين ألف. تعتبر هذه العوامل أيضاً كعلاجات خط أول لاحمرار الجلد الصدفي.[16] لا ينبغي استخدام الكورتيكوستيرويدات التي تعطى عن طريق الفم، لأنها تزيد من شدة الصدفية بعد التوقف عن تناولها.[82] المستحضرات الدوائية الحيوية هي بروتينات مصنّعة تعيق العملية المناعية المرتبطة بالصدفية. على عكس العلاجات الدوائية المثبطة للمناعة مثل الميثوتريكسيت، تستهدف الأدوية البيولوجية جوانب محددة للجهاز المناعي المرتبط بالصدفية.[81] يمكن تحمّل هذه الأدوية على نحو جيد بشكلٍ عام، وقد أظهرت بيانات النتائج المحدودة طويلة الأمد أن الأدوية البيولوجية آمنة الاستخدام على المدى الطويل في حالات الصدفية اللويحية المعتدلة إلى الشديدة.[81][83] مع ذلك، وبسبب عملها المثبط للمناعة، ارتبطت الأدوية البيولوجية بزيادة طفيفة لخطر الإصابة.[81]
تعتبر الأدلة الموجزة الأدوية البيولوجية كخيار علاج ثالث للصدفية اللويحية تستخدم عقب الاستجابة غير الكافية للعلاج الموضعي والعلاج الضوئي والعلاجات الجهازية غير البيولوجية.[83] لم يتم تقييم سلامة الأدوية البيولوجية أثناء الحمل. توصي التوجيهات الأوروبية بتجنب هذه الأدوية إذا أرادت المصابة الحمل؛ كما لا ينصح بتناول العلاجات المضادة لـ TNF كالإنفليكسماب لعلاج النواقل المزمنة لفيروس التهاب الكبد ب أو للأشخاص المصابين بفيروس العوز المناعي البشري.[81]
تستهدف العديد من الأجسام المضادة وحيدة النسيلة جزيئات السيتوكينات، وهي الجزيئات التي تستخدمها الخلايا لإرسال إشارات التهابية لبعضها البعض. عامل نخر الورم ألفا هو أحد السيتوكينات الأساسية المنفذة للالتهابات. تم تطوير أربع أدوية مضادة للأجسام المضادة وحيدة النسيلة (MAbs) (إنفليكسيماب، أداليموماب، غوليموماب، سرتوليزوماب بيغول) ومستقبلة TNF-α مأشوبة خادعة (وهي إيتانرسبت)، ولذلك لكبح إشارات TNF-α. طوّرت أجسام وحيدة النسيلة إضافية، مثل إيكسيكيزوماب ضد السيتوكينات الداعمة للالتهابات،[84][85] وتمنع المسار الالتهابي عند نقطة تختلف عن الأجسام المضادة لـTNF-α.[31] عام 2017، وافقت إدارة الغذاء والدواء (الولايات المتحدة) على استخدام دواء غيسيلكوماب للصدفية اللويحية.[86] ثمة دراسات قليلة أجريت حول فعالية الأدولية المضادة لـTNF لعلاج صدفية الأطفال. تقترح إحدى الدراسات العشوائية أن العلاج لمدة 12 أسبوعاً بإيتانيرسيبت قلل من انتشار الصدفية لدى الأطفال دون أي آثار ضارة دائمة.[87]
ثمة نوعان من الأدوية التي تستهدف الخلايا التائية وهما إيفاليزوماب وأليفاسبت. الإيفاليزوماب هو جسم مضاد أحادي النسيلة يستهدف بشكلٍ خاص الوحدة الفرعية CD11a من LFA-1.[81] كما أنه يمنع الجزيئات اللاصقة على خلايا البطانة الغشائية التي تشكّل الأوعية الدموية والتي تجذب الخلايا التائية. سحبت الشركة الصانعة دواء الإيفاليزوماب من السوق الأوروبية في شهر شباط (فبراير) 2009 ومن السوق الأمريكية في حزيران (يونيو) 2009 بسبب ارتباط الدواء بحدوث حالات اعتلال بيضاء الدماغ متعدد البؤر المترقي.[81] أما الأليفاسيب فهو أيضاً يمنع الجزيئات التي تستخدمها الخلايا الجذعية من الارتباط بالخلايا التائية ويحفّز الخلايا الفاتكة الطبيعية على قتل الخلايا التائية كوسيلة للتحكّم بالالتهاب[31]؛ لكن يمكن أيضاً استخدام الأبريميلاست.[14]
قد يطوّر الأفراد المصابون بالصدفية تحييداً ضد الأجسام المضادة وحيدة النسيلة. يحدث التحييد عندما يمنع جسم مضاد للأدوية جسماً مضاداً أحادي النسيلة كالإنفليكسماب من توليد الجسم المضاد في فحص مخبري. تحديداً، يحدث التحييد عندما يرتبط الجسم المضاد للأدوية بالجسم المضاد أحادي النسيلة في الإنفليكسيماب بدلاً من ارتباطه بـ TNF-α. عندما لا يرتبط الإنفليكسيماب بعامل نخر الورم ألفا، فإنه لا يعمل بعد ذلك على الحد من الإلتهاب، وقد تتفاقم الصدفية. لم يتم الإبلاغ عن وجود أجسام مضادة محايدة ضد إيتانرسبت، وهو دواء بيولوجي يتكون من بروتين اندماج من مستقبلي TNF-α. قد يكون نقص تحييد الأجسام المضادة ضد إيتانرسبت ثانوياً لوجود مستقبل TNF-α، وتطوير تحمل مناعي.[88]
وجد تحليل-وصفي أجري عام 2017 أن الإيكسيكسزوماب والسيكوكينوماب والبرودالوماب، والغوسيلكوماب والسيرتوليزوماب والأوستيكينوماب كانت الأكثر فعالية من بين الأدوية البيولوجية المستخدمة لعلاج الصدفية.[89] بشكلٍ عام، وجد أن الأدوية البيولوجية مضاد-IL17 ومضاد-IL12/23 ومضاد-TNF ألفا أكثر فعالية من العلاجات الجهازية التقليدية.[89] تشمل المسارات المناعية للصدفية الخلايا اللمفاوية TH-9 وTH-22 وTH-17 وTH-1، والعوامل البيولوجية المعيقة المختلفة لهذه المسارات.[90]
من العلاجات الأخرى التي توصف للحالات المتوسطة إلى الشديدة حمض الفوماريك وقد يكون له تأثير مشابه لفعالية الميثوتركسيت.[91]
الجراحة
ثمة دلائل محدودة تشير إلى أن استئصال اللوزتين قد يفيد الأشخاص الذين يعانون من الصدفية اللوحية المزمنة، والصدفية النقطية والصدفية الراحيّة الأخمصية.[92][93]
التغذية
أفادت دراسات غير خاضعة للرقابة أن الأفراد المصابين بالصدفية أو التهاب المفاصل الصدفي قد يستفيدون من اتّباع نظام غذائيٍ مكمّل يتضمن زيت السمك الغني بحمض الإيكوسابنتاينويك (EPA) وحمض الدوكوساهكساينويك (DHA).[94] تتضمن توصيات النظام الغذائي استهلاك أسماك المياه الباردة (يفضل الأسماك في الطبيعة وليس المستزرعة) كالسلمون والرنجة والماكريل، إضافة لزيت الزيتون البكر الممتاز والبقوليات والخضراوات والفواكة والحبوب الكاملة، وتجنّب تناول الكحول واللحوم الحمراء ومنتجات الألبان. لكن تأثير استهلاك الكافيين (بما فيه القهوة والشاي الأسود ومبيض القهوة والشوكولاته الداكنة) لم يتحدد بعد.[95]
تكون نسبة الإصابة بداء بطني أكبر لدى الأشخاص المصابين بالصدفية.[95][96] عند اتباع نظام غذائي خال من الغلوتين، فإن شدة المرض تقل عموماً لدى الأشخاص المصابين بداء بطني والأشخاص الذين يعانون من أجسام مضادة للغليادين.[94][97][98]
سير المرض
لا يعاني معظم المصابين بالصدفية أكثر من آفات جلدية خفيفة يمكن علاجها بفعالية باستخدام العلاجات الموضعية.[68]
من المعروف أن للصدفية تأثيرٌ سلبي على طبيعة حياة الشخص المصاب وأفراد أسرته.[33] وفقاً لشدة المرض ومواقع تفشّيه، قد يواجه الأفراد ازعاجاً جسدياً كبيراً وبعض الإعاقة. فقد تتداخل الحكة والألم مع الوظائف الأساسية كالرعاية الذاتية والنوم.[48] تصبح المشاركة في الأنشطة الرياضية وممارسة بعض المهن صعبة لأولئك المصابين باللويحات على أيديهم وأرجلهم.[48] وتكون اللويحات التي تتكون على فروة الرأس محرجة بشكلٍ خاص، ويتم الخلط بينها وبين قشرة الشعر خطأً.[99]
وقد يشعر المصابون بالصدفية بمشاعر ذاتية حول مظهرهم وتتكون لديهم صورة سيئة عن أنفسهم تنبع من الخوف من رفض الناس لهم إضافة لمخاوف نفسية جسدية. ترتبط الصدفية بتدني احترام الذات وحالات الاكتئاب بين المصابين.[3] وغالباً ما يشعر الأشخاص الذين يعانون من الصدفية بالتحامل ضدهم بسبب الاعتقاد الخاطئ الشائع بأن الصدفية مرضٌ معدٍ.[48] وقد يسبب الضيق النفسي دلائل على اضطراب اكتئابي وعزلة اجتماعية؛ وتعتبر نسبة التفكير بالانتحار مرتفعة لدى مصابي الصدفية.[22] توجد العديد من الأدوات لقياس جودة حياة مرضى الصدفية والاضطرابات الجلدية الأخرى. تشير الأبحاث السريرية إلى أن مرضى الصدفية يواجهون عادةً تدني في نوعية الحياة.[100] كما يواجه الأطفال المصابين حالات من التنمر.[101] ترتبط العديد من الحالات المرضية بالصدفية. وتحدث هذه الحالات عادةً لدى كبار السن. يعاني حوالي نصف مرضى الصدفية الذين تزيد أعمارهم عن 65 عاماً من ثلاثة أمراض مشتركة على الأقل (حالات تحدث مع بعضها)، ويحدث لدى ثلثي هؤلاء اعتلالين مشتركين على الأقل.[102]
أمراض أخرى
تزيد معدلات داء كرون والتهاب القولون التقرحي لدى مرضى الصدفية مقارنة بغير المصابين، بمعدل 3.8 و7.5 على التوالي.[3] كما يكون خطر الإصابة بداء بطني أكبر لدى الأشخاص الذين يعانون من الصدفية.[95][98] درست بعض الدراسات تقييم ارتباط التصلب المتعدد بالصدفية، وتم التشكيك في وجود علاقة بينهما.[3][103] ارتبطت الصدفية بزيادة نسبتها 16% في الخطر النسبي للإصابة بسرطان غير الجلد.[37] تزيد نسبة الإصابة بسرطان الرئة لدى المصابين بالصدفية بنسبة 52%، وزيادة بنسبة 205% في خطر الإصابة بسرطان المريء وزيادة بنسبة 31% من خطر الإصابة بمرض بولي، و90% زيادة بخطر الإصابة بسرطان الكبد، و46% زيادة في خطر الإصابة بسرطان البنكرياس.[37] يزداد خطر الإصابة بسرطانات الجلد غير الميلانينية أيضاً. تزيد الصدفية من خطر الإصابة بسرطان الجلد حرشفي الخلايا بنسبة 431% ويزيد خطر الإصابة بسرطان الخلايا القاعدية بنسبة 100%.[37] لا يوجد خطر متزايد من الإصابة بورم ميلانيني يرتبط بالصدفية.[37]
من الناحية الوبائية (الانتشار)
يقدر بأن حوالي 2-4% من سكان العالم الغربي مصابون بالصدفية.[9] يختلف معدل الإصابة بالصدفية حسب العمر والمنطقة والعِرق، وتلعب مجموعة من العوامل البيئية والورائية دوراً في هذه الاختلافات.[9] قد تصيب الصدفية الإنسان في أي عمر، على الرغم من أنها تظهر لأول مرة بين الأشخاص بأعمار بين 14 و25 عاماً. إلا أن حوالي ثلث الأشخاص المصابين بالصدفية قد تم تشخيصهم قبل سن العشرين.[104] تصيب الصدفية كلا الجنسين على حدٍ سواء بنسب متساوية.[58]
تصيب الصدفية حوالي 6.7 شخص أمريكي وتنتشر أكثر لدى البالغين.[5]
الأشخاص المصابون بأمراض الأمعاء الالتهابية كداء كرون أو التهاب القولون التقرحي هم أكثر عرضة لخطر الإصابة بالصدفية.[44] كما أن الصدفية أكثر شيوعاً في الدول الأبعد عن خط الاستواء.[44] والأشخاص من أصل أوروبي أبيض هم الأكثر عرضةً للإصابة بالصدفية، والصدفية غير شائعة نسبياً بين الأمريكيين من أصل أفريقي وغير شائعة البتة لدى الأمريكيين الأصليين.[45]
التاريخ
يعتقد العلماء أن الصدفية أدرجت من الأمراض الجلدية المختلفة المسمّاة "تزارات" (وترجمتها "الجذام") في الإنجيل اليهودي (التناخ)، وهي حالة فرضت كعقوبة على الواشين. فقد اعتبر المريض "نجساً" خلال فترة الإصابة وكان يعالجه في نهاية المطاف الحاخام.[105] لكن من المرجح أن هذا الالتباس قد نشأ من استخدام نفس المصطلح اليوناني لوصف الحالتين. فقد استخدم اليونانيون المصطلح "ليبرا λεπρα" لحالات الجلد المتقشر. واستخدموا المصطلح "سورا psora " لوصف حالات حكة الجلد.[105] أصبحت الصدفية تعرف بـ"جذام ويلان" في أواخر القرن الثامن عشر عندما ميّز طبيبا الجلد الإنجليزيان روبرت ويلان وتوماس بيتمان بين أمراض الجلد المختلفة. وقد ميّزا الجذام بأن شكله عبارة عن بقع دائرية منتظمة في حين أن الصدفية لا تكون منتظمة..[106]
يعتقد بأن الصدفية وُصفت لأول مرة في روما القديمة بواسطة آولوس كورنيليوس سلزوس.[107] وقد وصف طبيب الأمراض الجلدية توماس بيتمان وجود رابط محتمل بين الصدفية وأعراض التهاب المفاصل عام 1813.[107]
حفل تاريخ الصدفية بالعديد من العلاجات المريبة وذات السمية العالية، ففي القرنين الثامن عشر والتاسع عشر، استخدم محلول فاولر، والذي كان يحتوي على نسبة من الزرنيخ اللاعضوي السام والمسرطن، من قبل أطباء الأمراض الجلدية علاجاً لمرض الصدفية.[105] كما استخدم الزئبق لعلاج الصدفية خلال هذه الفترة.[105] كما كان اليود والكبريت والفينول من العلاجات الشائعة لمرضى الصدفية خلال هذا العصر، حيث كان يعتقد (اعتقاداً خاطئاً) أن الصدفية مرضٌ معدٍ.[105] أما قطران الفحم، فقد استخدم على نطاقٍ واسع مع تشعيع الأشعة فوق البنفسجية كعلاجٍ موضعي في أوائل القرن العشرين.[105][108] خلال الفترة نفسها، تم علاج حالات التهاب المفاصل الصدفي بمستحضرات الذهب بنفس طريقة علاج التهاب المفاصل الروماتويدي.[108] استُبدلت هذه العلاجات جميعها بالعلاجات الموضعية والجهازية الحديثة.
أصل التسمية
تتميز الصدفية بظهور بقع حمراء، مغطّاة بقشور بيضاء فضيه اللون ولامعة، شبيهة بصدف البحر، لهذا يسمى المرض باللغة العربية “الصدفية”[109]
باللغة الإنجليزية، صدفية تعني "psoriasis"، وهذه الكلمة مشتقة الكلمة اليونانية "ψωρίασις" والتي تعني "حالة حكّة"، أو "مصاب بالحكّة".[110] تتكون هذه الكلمة من جزئين psora وتعني "حكة" و-iasis وتعني "فعل أو حالة".
المجتمع والثقافة
الاتحاد الدولي لجمعيات الصدفية (IFPA) هو منظمة عالمية شاملة لجميع رابطات وجمعيات مرضى الصدفية المحلية والإقليمية، ويجمع أيضاً الخبراء البارزي في أبحاث الصدفية والتهاب المفاصل الصدفي الذين يقدمون أبحاثهم للمؤتمرات العلمية كل ثلاث سنوات.[111] أما شبكة الصدفية الدولية، فهي برنامج تابع لمؤسسة رينيه تورين، وتجمع أطباء الأمراض الجلدية وطب الروماتزم وغيرهم من مقدمي الرعاية المشاركين في برامج إدارة الصدفية. كما تقدم مؤسسة الصدفية الوطنية في الولايات المتحدة وهي منظمة غير ربحية ورابطة مرض الصدفية في المملكة المتحدة ورابطة مرض الصدفية في أستراليا الدعم والتعليم عن مرض الصدفية في دولهم. كما توجد بعض الجمعيات التي تُعنى بمرضى الصدفية في الوطن العربي، كالجمعية الوطنية لمرضى الصدفية في الجزائر[112] وجمعية أصدقاء مرضى الصدفية في مصر، وغيرها.
التكاليف
تقدّر التكلفة السنوية لعلاج مرضى الصدفية في الولايات المتحدة بحوالي 32.5 مليار دولار، منها حوالي 12.2 مليار دولار كتكاليف مباشرة، أهم أنواع هذه التكاليف المباشرة نفقات العلاجات الصيدلانية والأدوية، فالعلاج البيولوجي هو الأكثر انتشاراً. تزداد هذه التكاليف بشكلٍ كبير عند الأخذ بالحسبان الحالات المصاحبة للمرض كأمراض القلب وارتفاع ضغط الدم والسكري وأمراض الرئة والاضطرابات النفسية. وتقدّر النفقات المرتبطة بانتشار المرض بحوالي 23,000 دولار لكل مريض سنوياً.[113]
الأبحاث
لا يزال دور مقاومة الإنسولين في التسبب بالصدفية قيد الدراسة والتحقق حتى الآن. اقترح بحثٌ أوليٌ أن مضادات الأكسدة كمتعددات الفينول قد يكون لها آثار مفيدة على خصائص التهاب الصدفية.[114]
تستهدف العديد من الأدوية الجديدة التي تجرى حولها الأبحاث محور Th17\إنترلوكين 23 وحدة ألفا[114] تحديداً مثبطات IL-23p19 حيث يوجد IL-23p19 بتركيزات متزايدة في آفات الجلد الصدفية، ويسهم في ذات الوقت بالحماية من الالتهابات الانتهازية بدرجة أقل.[115] كما كانت أنواع أخرى من السايتوكينات كإنترلوكين 17 وإنترلوكين 22 هدفاً للتثبيط وذلك لأنها تلعب أدواراً مهمة في التسبب في الصدفية.[115] ركّزت أبحاث أخرى على استخدام مثبطات عامل نمو بطانة الأوعية الدموية تايروسين كينيز لعلاج الصدفية.[60] من العوامل الفموية التي يتم البحث حولها كبدائل للأدوية التي تعطى بالحقن مثبطات جانوس كيناز ومثبطات كيناز البروتين C ومثبطات بروتين كيناز منشط بالميتوجين ومثبطات فوسفوديستريز4؛ وقد أثبتت فعاليتها جميعاً في مختلف التجارب السريرية في المرحلتين 2 و3.[114][115] على كلٍ، فإن لهذه العوامل آثار جانبية شديدة محتملة بسبب آلياتها المثبطة للمناعة.[115]
انتشار المرض
تتراوح نسبة انتشار الصداف في دول العالم الغربي ما بين 2-4% من السكان.[116] وتختلف نسبة الانتشار وفقًا للسنّ، والجنس، والمنطقة، والعرق؛ ويُعتقد أن مجموعة من العوامل البيئية والوراثية هي المسؤولة عن هذه الاختلافات.[9] وقد يصيب الصُداف الانسان في أي جيل، رغم أن الأكثر شيوعًا أن يحدث للمرة الأولى بين سن الـ 15 والـ 25 عامًا، حيث شُخِّص حوالي ثُلث مرضى الصداف قبل سن الـ 20.[117] يصيب الصداف كلا الجنسين على حد سواء.[118]
يتواجد الأشخاص الذين يعانون من داء الأمعاء الالتهابي مثل داء كرون أو التهاب القولون التقرحي في خطر مرتفع للإصابة بمرض الصُداف.[119] نسبة مرض الصداف مرتفعة أكثر في بلدان بعيدة عن خط الاستواء.[44] الأشخاص من أصول بيضاء أوروبية هم أكثر عرضة للإصابة بمرض الصداف، أما إصابة الأشخاص الأمريكيون الأفارقة فهي غير شائعة نسبيًا، وأما إصابة الأشخاص السكان الأصليون في الولايات المتحدة (الهنود الحمر) فهي نادرة جدًا.[45]
المراجع
- Jones, Daniel (2003) [1917], Peter Roach; James Hartmann; Jane Setter (المحررون), English Pronouncing Dictionary, Cambridge: Cambridge University Press, ISBN 978-3-12-539683-8 الوسيط
|CitationClass=تم تجاهله (مساعدة); الوسيط|separator=تم تجاهله (مساعدة)CS1 maint: ref=harv (link) - "Psoriasis". Merriam-Webster Dictionary. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Guidelines of care for the management of psoriasis and psoriatic arthritis: Section 1. Overview of psoriasis and guidelines of care for the treatment of psoriasis with biologics". J Am Acad Dermatol. 58 (5): 826–50. مايو 2008. doi:10.1016/j.jaad.2008.02.039. PMID 18423260. الوسيط
|CitationClass=تم تجاهله (مساعدة) - https://pubmed.ncbi.nlm.nih.gov/29723384
- "Questions and Answers About Psoriasis". www.niams.nih.gov (باللغة الإنجليزية). 2017-04-12. مؤرشف من الأصل في 22 أبريل 2017. اطلع عليه بتاريخ 22 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Boehncke, WH; Schön, MP (26 مايو 2015). "Psoriasis". Lancet. 386 (9997): 983–94. doi:10.1016/S0140-6736(14)61909-7. PMID 26025581. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Questions and Answers about Psoriasis". National Institute of Arthritis and Musculoskeletal and Skin Diseases. أكتوبر 2013. مؤرشف من الأصل في 08 يوليو 2015. اطلع عليه بتاريخ 1 يوليو 2015. الوسيط
|CitationClass=تم تجاهله (مساعدة) - GBD 2015 Disease and Injury Incidence and Prevalence, Collaborators. (8 أكتوبر 2016). "Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990-2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. 388 (10053): 1545–1602. doi:10.1016/S0140-6736(16)31678-6. PMC 5055577. PMID 27733282. الوسيط
|CitationClass=تم تجاهله (مساعدة) - . Identification and Management of Psoriasis and Associated ComorbidiTy (IMPACT) project team. "Global epidemiology of psoriasis: a systematic review of incidence and prevalence". J Invest Dermatol. 133 (2): 377–85. فبراير 2013. doi:10.1038/jid.2012.339. PMID 23014338. الوسيط
|CitationClass=تم تجاهله (مساعدة) - المعجم الطبي الموحد
- LeMone, Priscilla; Burke, Karen; Dwyer, Trudy; Levett-Jones, Tracy; Moxham, Lorna; Reid-Searl, Kerry (2015). Medical-Surgical Nursing (باللغة الإنجليزية). Pearson Higher Education AU. صفحة 454. ISBN 9781486014408. مؤرشف من الأصل في 18 فبراير 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "The generalized rash: part II. Diagnostic approach". Am Fam Physician. 81 (6): 735–9. مارس 2010. PMID 20229972. مؤرشف من الأصل في 02 فبراير 2014. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Jain, Sima (2012). Dermatology : illustrated study guide and comprehensive board review. Springer. صفحات 83–87. ISBN 978-1-4419-0524-6. مؤرشف من الأصل في 08 سبتمبر 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "New developments in the management of psoriasis and psoriatic arthritis: a focus on apremilast". Drug Des Devel Ther. 7: 201–210. مارس 2013. doi:10.2147/DDDT.S32713. PMC 3615921. PMID 23569359. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Colledge, N.R.; Walker, B.R.; Ralston, S.H., المحررون (2010). Davidson's principles and practice of medicine (الطبعة 21st). Edinburgh: Churchill Livingstone/Elsevier. صفحات 1260–1. ISBN 978-0-7020-3084-0. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Erythroderma in the era of biological therapies". Eur J Dermatol. 22 (2): 167–71. مايو 2012. doi:10.1684/ejd.2011.1569. PMID 22321651. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Stanway A. "Erythrodermic psoriasis". DermNet NZ. مؤرشف من الأصل في 02 فبراير 2014. اطلع عليه بتاريخ 16 مارس 2014. الوسيط
|CitationClass=تم تجاهله (مساعدة) - James, William; Berger, Timothy; Elston, Dirk (2005). Andrews' Diseases of the Skin: Clinical Dermatology (الطبعة 10th). Saunders. صفحات 191–7. ISBN 978-0-7216-2921-6. مؤرشف من الأصل في 25 فبراير 2021. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Treatment of pustular psoriasis: From the Medical Board of the National Psoriasis Foundation". J Am Acad Dermatol. 67 (2): 279–88. 2012. doi:10.1016/j.jaad.2011.01.032. PMID 22609220. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Psoriasis". Am Fam Physician. 87 (9): 626–33. مايو 2013. PMID 23668525. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "18: Psoriasis". Fitzpatrick's Dermatology in General Medicine (الطبعة 8th). McGraw-Hill. 2012. ISBN 978-0-07-166904-7. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Gelmetti C (يناير 2009). "Therapeutic moisturizers as adjuvant therapy for psoriasis patients". Am J Clin Dermatol. 10 (Suppl 1): 7–12. doi:10.2165/0128071-200910001-00002. PMID 19209948. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Yesudian PD, Chalmers RJ, Warren RB, Griffiths CE (يناير 2012). "In search of oral psoriasis". Arch Dermatol Res. 304 (1): 1–5. doi:10.1007/s00403-011-1175-3. PMID 21927905. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Ship, Martin S. Greenberg, Michael Glick, Jonathan A. (2008). Burket's oral medicine (الطبعة 11th). Hamilton, Ont.: BC Decker. صفحات 103–4. ISBN 978-1-55009-345-2. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Common tongue conditions in primary care". Am Fam Physician. 81 (5): 627–34. مارس 2010. PMID 20187599. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Profile of certolizumab and its potential in the treatment of psoriatic arthritis". Drug Des Devel Ther. 7: 339–48. أبريل 2013. doi:10.2147/DDDT.S31658. PMC 3633576. PMID 23620660. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Current and relevant concepts in psoriatic arthritis" (PDF). Rev Bras Reumatol. 52 (1): 98–106. يناير–February 2012. doi:10.1590/s0482-50042012000100010. PMID 22286649. مؤرشف من الأصل (PDF) في 13 أبريل 2014. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Sacroiliac joint pain as an important element of psoriatic arthritis diagnosis". Postepy Dermatol Alergol. 30 (2): 108–12. أبريل 2013. doi:10.5114/pdia.2013.34161. PMC 3834688. PMID 24278057. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Nail psoriasis: a review". Am J Clin Dermatol. 13 (6): 375–88. ديسمبر 2012. doi:10.2165/11597000-000000000-00000. PMID 22784035. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Psoriasis—recent advances in understanding its pathogenesis and treatment". J Am Acad Dermatol. 53 (1 Suppl 1): S94–100. 2005. doi:10.1016/j.jaad.2005.04.035. PMID 15968269. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Psoriasis". N Engl J Med. 361 (5): 496–509. 2009. doi:10.1056/NEJMra0804595. PMID 19641206. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Catherine H, Smith (17 أغسطس 2006). "Psoriasis and its management". TheBMJ. 333 (7564): 380–384. doi:10.1136/bmj.333.7564.380. PMC 1550454. PMID 16916825. مؤرشف من الأصل في 09 أغسطس 2016. اطلع عليه بتاريخ 8 أكتوبر 2015. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Genetics of Psoriasis and Pharmacogenetics of Biological Drugs". Autoimmune Dis. 2013 (613086): 613086. August 2013. doi:10.1155/2013/613086. PMC 3771250. PMID 24069534. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Rare and common variants in CARD14, encoding an epidermal regulator of NF-kappaB, in psoriasis". The American Journal of Human Genetics. 90 (5): 796–808. أبريل 2012. doi:10.1016/j.ajhg.2012.03.013. PMC 3376540. PMID 22521419. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "PSORS2 is due to mutations in CARD14". The American Journal of Human Genetics. 90 (5): 784–795. أبريل 2012. doi:10.1016/j.ajhg.2012.03.012. PMC 3376640. PMID 22521418. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Clarke P (يوليو 2011). "Psoriasis" (PDF). Aust Fam Physician. 40 (7): 468–73. PMID 21743850. مؤرشف من الأصل (PDF) في 27 يونيو 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Psoriasis, cardiovascular events, cancer risk and alcohol use: evidence-based recommendations based on systematic review and expert opinion". J Eur Acad Dermatol Venereol. 27 (Supplement 3): 2–11. August 2013. doi:10.1111/jdv.12162. PMID 23845148. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "New insights into HIV-1-primary skin disorders". J Int AIDS Soc. 14 (5): 5. يناير 2011. doi:10.1186/1758-2652-14-5. PMC 3037296. PMID 21261982. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Unraveling the Paradoxes of HIV-associated Psoriasis: A Review of T-cell Subsets and Cytokine Profiles". Dermatology Online Journal. 13 (2). مايو 2007. مؤرشف من الأصل في 21 أبريل 2008. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Phototherapy in psoriasis: a review of mechanisms of action". J Cutan Med Surg. 17 (1): 6–12. يناير–February 2013. doi:10.2310/7750.2012.11124. PMC 3736829. PMID 23364144. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "The emerging role of IL-17 in the pathogenesis of psoriasis: preclinical and clinical findings". J Invest Dermatol. 133 (1): 17–26. يناير 2013. doi:10.1038/jid.2012.194. PMC 3568997. PMID 22673731. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Images of Memorable Cases: Case 34". Connexions. Rice University. مؤرشف من الأصل في 2 فبراير 2014.
This AIDS patient presented with a pruritic eruption over most of his body
الوسيط|CitationClass=تم تجاهله (مساعدة) - Fry, L; Baker, BS (2007). "Triggering psoriasis: the role of infections and medications". Clinics in Dermatology. 25 (6): 606–15. doi:10.1016/j.clindermatol.2007.08.015. PMID 18021899. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Onset of psoriasis in patients with inflammatory bowel disease treated with anti-TNF agents". Expert Rev Gastroenterol Hepatol. 7 (1): 41–8. يناير 2013. doi:10.1586/egh.12.64. PMID 23265148. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Weller, Richard; John AA Hunter; John Savin; Mark Dahl (2008). Clinical dermatology (الطبعة 4th). Malden, MA: Blackwell. صفحات 54–70. ISBN 978-1-4443-0009-3. مؤرشف من الأصل في 02 مارس 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Ouyang W (ديسمبر 2010). "Distinct roles of IL-22 in human psoriasis and inflammatory bowel disease". Cytokine Growth Factor Rev. 21 (6): 435–41. doi:10.1016/j.cytogfr.2010.10.007. PMID 21106435. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Diagnosis and classification of psoriasis". Autoimmun Rev. 13 (4–5): 490–5. January 2014. doi:10.1016/j.autrev.2014.01.008. PMID 24434359. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Parrish L. (2012). "Psoriasis: symptoms, treatments and its impact on quality of life". Br J Community Nurs. 17 (11): 524–528. doi:10.12968/bjcn.2012.17.11.524. PMID 23124421. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Baliwag, Jaymie; Barnes, Drew H.; Johnston, Andrew (2015-06-01). "Cytokines in psoriasis". Cytokine. 73 (2): 342–350. doi:10.1016/j.cyto.2014.12.014. PMC 4437803. PMID 25585875. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Psoriasis genetics: breaking the barrier". Trends Genet. 26 (9): 415–23. سبتمبر 2010. doi:10.1016/j.tig.2010.06.006. PMC 2957827. PMID 20692714. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Ramos-e-Silva M; Jacques Cd (مايو–June 2012). "Epidermal barrier function and systemic diseases". Clin Dermatol. 30 (3): 277–9. doi:10.1016/j.clindermatol.2011.08.025. PMID 22507041. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Cathelicidin LL-37: a defense molecule with a potential role in psoriasis pathogenesis". Exp Dermatol. 21 (5): 327–30. مايو 2012. doi:10.1111/j.1600-0625.2012.01459.x. PMID 22509827. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Interleukin-23 and interleukin-17: importance in pathogenesis and therapy of psoriasis". Dermatol Online J. 18 (10): 1. أكتوبر 2012. PMID 23122008. مؤرشف من الأصل في 31 مارس 2016. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Clinical and Histologic Diagnostic Guidelines for Psoriasis: A Critical Review". Clin Rev Allerg Immunol. 44 (2): 166–72. 2012. doi:10.1007/s12016-012-8305-3. PMID 22278173. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Cytokines and cytokine profiles in human autoimmune diseases and animal models of autoimmunity". Mediators Inflamm. 2009: 1–20. 2009. doi:10.1155/2009/979258. PMC 2768824. PMID 19884985. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Application to Dermatology of International Classification of Disease (ICD-10)". The International League of Dermatological Societies. مؤرشف من الأصل في 09 يوليو 2006. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Freedberg, Irwin M.; Fitzpatrick, Thomas B. (2003). Fitzpatrick's dermatology in general medicine (الطبعة 6th). McGraw-Hill. صفحة 414. ISBN 978-0-07-138076-8. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Psoriasis vulgaris: an evidence-based guide for primary care". J Am Board Fam Med. 26 (6): 787–801. نوفمبر–December 2013. doi:10.3122/jabfm.2013.06.130055. PMID 24204077. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "A classification of psoriasis vulgaris according to phenotype". Br J Dermatol. 156 (2): 258–62. فبراير 2007. doi:10.1111/j.1365-2133.2006.07675.x. PMID 17223864. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Vascular endothelial growth factor inhibitors: investigational therapies for the treatment of psoriasis". Clin Cosmet Investig Dermatol. 6: 233–44. سبتمبر 2013. doi:10.2147/CCID.S35312. PMC 3790838. PMID 24101875. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Triptolide in the treatment of psoriasis and other immune-mediated inflammatory diseases". Br J Clin Dermatol. 74 (3): 424–36. سبتمبر 2013. doi:10.1111/j.1365-2125.2012.04221.x. PMC 3477344. PMID 22348323. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Ustekinumab in psoriasis immunopathology with emphasis on the Th17-IL23 axis: a primer". J Biomed Biotechnol. 2012 (147413): 1–5. يونيو 2012. doi:10.1155/2012/147413. PMC 3384985. PMID 22754278. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Definition of treatment goals for moderate to severe psoriasis: a European consensus". Arch Dermatol Res. 303 (1): 1–10. يناير 2011. doi:10.1007/s00403-010-1080-1. PMC 3016217. PMID 20857129. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Mease PJ (نوفمبر 2011). "Measures of psoriatic arthritis: Tender and Swollen Joint Assessment, Psoriasis Area and Severity Index (PASI), Nail Psoriasis Severity Index (NAPSI), Modified Nail Psoriasis Severity Index (mNAPSI), Mander/Newcastle Enthesitis Index (MEI), Leeds Enthesitis Index (LEI), Spondyloarthritis Research Consortium of Canada (SPARCC), Maastricht Ankylosing Spondylitis Enthesis Score (MASES), Leeds Dactylitis Index (LDI), Patient Global for Psoriatic Arthritis, Dermatology Life Quality Index (DLQI), Psoriatic Arthritis Quality of Life (PsAQOL), Functional Assessment of Chronic Illness Therapy-Fatigue (FACIT-F), Psoriatic Arthritis Response Criteria (PsARC), Psoriatic Arthritis Joint Activity Index (PsAJAI), Disease Activity in Psoriatic Arthritis (DAPSA), and Composite Psoriatic Disease Activity Index (CPDAI)". Arthritis Care Res (Hoboken). 63 (Supplement 11): S64–85. doi:10.1002/acr.20577. PMID 22588772. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Psoriasis Update". Skin & Aging. 14 (3): 46–50. 2006. مؤرشف من الأصل في 02 مارس 2011. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "A Simplified Psoriasis Area Severity Index (SPASI) for rating psoriasis severity in clinic patients". Dermatol. Online J. 10 (2): 7. 2004. PMID 15530297. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Current and future management of psoriasis". Lancet. 370 (9583): 272–84. يوليو 2007. doi:10.1016/S0140-6736(07)61129-5. PMID 17658398. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Topical therapies for the treatment of plaque psoriasis: systematic review and network meta-analyses". Br J Dermatol. 168 (5): 954–67. 2013. doi:10.1111/bjd.12276. PMID 23413913. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Topical treatments for chronic plaque psoriasis". Cochrane Database Syst Rev. 3 (CD005028). 2013. doi:10.1002/14651858.CD005028.pub3. PMID 23543539. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Schlager, Justin Gabriel; Rosumeck, Stefanie; Werner, Ricardo Niklas; Jacobs, Anja; Schmitt, Jochen; Schlager, Christoph; Nast, Alexander (2016-02-26). "Topical treatments for scalp psoriasis". The Cochrane Database of Systematic Reviews. 2: CD009687. doi:10.1002/14651858.CD009687.pub2. ISSN 1469-493X. PMID 26915340. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "The impact of emollients on phototherapy: a review". J Am Acad Dermatol. 68 (5): 817–24. مايو 2013. doi:10.1016/j.jaad.2012.05.034. PMID 23399460. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Guidelines of care for the management of psoriasis and psoriatic arthritis: Section 3. Guidelines of care for the management and treatment of psoriasis with topical therapies". J Am Acad Dermatol. 60 (4): 643–59. 2009. doi:10.1016/j.jaad.2008.12.032. PMID 19217694. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Mason, AR; Mason, J; Cork, M; Dooley, G; Hancock, H (28 مارس 2013). "Topical treatments for chronic plaque psoriasis". The Cochrane Database of Systematic Reviews. 3: CD005028. doi:10.1002/14651858.CD005028.pub3. PMID 23543539. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Soleymani, T; Hung, T; Soung, J (أبريل 2015). "The role of vitamin D in psoriasis: a review". International Journal of Dermatology. 54 (4): 383–92. doi:10.1111/ijd.12790. PMID 25601579. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Nonstandard and off-label therapies for psoriasis". Clin Dermatol. 26 (5): 546–53. سبتمبر–October 2008. doi:10.1016/j.clindermatol.2007.10.023. PMID 18755374. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Scientific evidence of the therapeutic effects of dead sea treatments: a systematic review". Semin Arthritis Rheum. 42 (2): 186–200. أكتوبر 2012. doi:10.1016/j.semarthrit.2012.02.006. PMID 22503590. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Narrowband ultraviolet B in the treatment of psoriasis: the journey so far!". Indian J Dermatol Venereol Leprol. 76 (6): 652–61. November–December 2010. doi:10.4103/0378-6323.72461. PMID 21079308. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Chen, Xiaomei; Yang, Ming; Cheng, Yan; Liu, Guan J; Zhang, Min (2013-10-23). "Narrow-band ultraviolet B phototherapy versus broad-band ultraviolet B or psoralen-ultraviolet A photochemotherapy for psoriasis". Cochrane Database of Systematic Reviews (باللغة الإنجليزية) (10): CD009481. doi:10.1002/14651858.CD009481.pub2. ISSN 1465-1858. PMID 24151011. مؤرشف من الأصل في 4 يونيو 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Radack, KP; Farhangian, ME; Anderson, KL; Feldman, SR (March 2015). "A review of the use of tanning beds as a dermatological treatment". Dermatology and Therapy. 5 (1): 37–51. doi:10.1007/s13555-015-0071-8. PMC 4374067. PMID 25735439. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Systemic methotrexate therapy for psoriasis: past, present and future". Clin Exp Dermatol. 38 (6): 573–88. أغسطس 2013. doi:10.1111/ced.12062. PMID 23837932. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Rustin, MH (نوفمبر 2012). "Long-term safety of biologics in the treatment of moderate-to-severe plaque psoriasis: review of current data". Br J Dermatol. 167 (Suppl 3): 3–11. doi:10.1111/j.1365-2133.2012.11208.x. PMID 23082810. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Learning module: Psoriasis | American Academy of Dermatology". www.aad.org. مؤرشف من الأصل في 27 مارس 2017. اطلع عليه بتاريخ 26 مارس 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Griffiths, CE (نوفمبر 2012). "Biologics for psoriasis: current evidence and future use". Br J Dermatol. 167 (Suppl 3): 1–2. doi:10.1111/j.1365-2133.2012.11207.x. PMID 23082809. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Farahnik, B; Beroukhim, K; Zhu, TH; Abrouk, M; Nakamura, M; Singh, R; Lee, K; Bhutani, T; Koo, J (مارس 2016). "Ixekizumab for the Treatment of Psoriasis: A Review of Phase III Trials". Dermatology and Therapy. 6 (1): 25–37. doi:10.1007/s13555-016-0102-0. PMC 4799032. PMID 26910853. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Effects of AIN457, a fully human antibody to interleukin-17A, on psoriasis, rheumatoid arthritis, and uveitis". Sci Transl Med. 2 (52): 52ra72. أكتوبر 2010. doi:10.1126/scitranslmed.3001107. PMID 20926833. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Novel Drug Approvals for 2017 نسخة محفوظة 2017-06-29 على موقع واي باك مشين.
- Sanclemente, Gloria; Murphy, Ruth; Contreras, Javier; García, Hermenegildo; Bonfill Cosp, Xavier (2015-11-24). "Anti-TNF agents for paediatric psoriasis". Cochrane Database of Systematic Reviews (باللغة الإنجليزية) (11): CD010017. doi:10.1002/14651858.CD010017.pub2. ISSN 1465-1858. PMID 26598969. مؤرشف من الأصل في 16 مايو 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Harding, FA; Stickler, MM; Razo, J; DuBridge, RB (2010). "The immunogenicity of humanized and fully human antibodies: residual immunogenicity resides in the CDR regions". mAbs. 2 (3): 256–65. doi:10.4161/mabs.2.3.11641. PMC 2881252. PMID 20400861. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Sbidian, Emilie; Chaimani, Anna; Garcia-Doval, Ignacio; Do, Giao; Hua, Camille; Mazaud, Canelle; Droitcourt, Catherine; Hughes, Carolyn; Ingram, John R (2017-12-22). "Systemic pharmacological treatments for chronic plaque psoriasis: a network meta-analysis". Cochrane Database of Systematic Reviews (باللغة الإنجليزية). 12: CD011535. doi:10.1002/14651858.CD011535.pub2. ISSN 1465-1858. PMID 29271481. مؤرشف من الأصل في 16 مايو 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Memar, Omeed (نوفمبر 16, 2018). "Latest Therapeutics in Plaque Psoriasis: A Review". ARC Journal of Dermatology. 3: 1–8. doi:10.20431/2456-0022.0303003 (غير نشط 2019-02-14). الوسيط
|CitationClass=تم تجاهله (مساعدة) - Atwan, Ausama; Ingram, John R; Abbott, Rachel; Kelson, Mark J; Pickles, Timothy; Bauer, Andrea; Piguet, Vincent (2015-08-10). "Oral fumaric acid esters for psoriasis". Cochrane Database of Systematic Reviews (باللغة الإنجليزية) (8): CD010497. doi:10.1002/14651858.CD010497.pub2. ISSN 1465-1858. PMID 26258748. مؤرشف من الأصل في 16 مايو 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Tonsillectomy as a treatment for psoriasis: a review". J Dermatol Treat. 25 (6): 482–6. ديسمبر 2014. doi:10.3109/09546634.2013.848258. PMC 4620715. PMID 24283892. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "The role of the palatine tonsils in the pathogenesis and treatment of psoriasis". Br J Dermatol. 168 (2): 237–42. فبراير 2013. doi:10.1111/j.1365-2133.2012.11215.x. PMID 22901242. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Diet in dermatology: revisited". Indian J Dermatol Venereol Leprol. 76 (2): 103–15. 2010. doi:10.4103/0378-6323.60540. PMID 20228538. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Environmental Risk Factors in Psoriasis: The Point of View of the Nutritionist". Int J Environ Res Public Health (Review). 13 (5): 743. 2016. doi:10.3390/ijerph13070743. PMC 4962284. PMID 27455297. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Psoriasis and comorbidities: links and risks". Clin Cosmet Investig Dermatol (Review). 7: 119–32. 2014. doi:10.2147/CCID.S44843. PMC 4000177. PMID 24790463. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Extraintestinal manifestations of coeliac disease". Nat Rev Gastroenterol Hepatol (Review). 12 (10): 561–71. أكتوبر 2015. doi:10.1038/nrgastro.2015.131. PMID 26260366. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Diet and psoriasis, part II: celiac disease and role of a gluten-free diet". J Am Acad Dermatol. 71 (2): 350–8. 2014. doi:10.1016/j.jaad.2014.03.017. PMC 4104239. PMID 24780176. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Seborrheic dermatitis: etiology, risk factors, and treatments: facts and controversies". Clin Dermatol. 31 (4): 343–51. 2013. doi:10.1016/j.clindermatol.2013.01.001. PMID 23806151. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Quality of life in patients with psoriasis". Health Qual Life Outcomes. 4: 35. 2006. doi:10.1186/1477-7525-4-35. PMC 1501000. PMID 16756666. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Magin, P (يناير–Feb 2013). "Appearance-related bullying and skin disorders". Clinics in Dermatology. 31 (1): 66–71. doi:10.1016/j.clindermatol.2011.11.009. PMID 23245976. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ=(مساعدة) - Habif, Thomas P. (2010). "8". Clinical dermatology a color guide to diagnosis and therapy (الطبعة 5th). Edinburgh: Mosby Elsevier. ISBN 978-0-323-08037-8. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Psoriasis and autoimmune disorders: a review of the literature". J Am Acad Dermatol. 67 (5): 1076–9. November 2012. doi:10.1016/j.jaad.2012.01.029. PMID 23062896. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Childhood Psoriasis". Clinics in Dermatology. 25 (6): 555–562. 2007. doi:10.1016/j.clindermatol.2007.08.009. PMID 18021892. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Psoriasis treatment—yesterday, today, and tomorrow". Acta Dermatovenereol Croat. 12 (1): 30–4. 2004. PMID 15072746. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Meenan FO (مارس 1955). "A note on the history of psoriasis". Ir J Med Sci (351): 141–2. PMID 14353580. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Benedek TG (يونيو 2013). "Psoriasis and psoriatic arthropathy, historical aspects: part I". J Clin Rheumatol. 19 (4): 193–8. doi:10.1097/RHU.0b013e318293eaeb. PMID 23669809. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Benedek TG (يونيو 2013). "Psoriasis and psoriatic arthropathy: historical aspects: part II". J Clin Rheumatol. 19 (5): 267–71. doi:10.1097/RHU.0b013e31829d4ad4. PMID 23872545. الوسيط
|CitationClass=تم تجاهله (مساعدة) - طب الأمراض الجلدية: ما هو مرض الصدفية. تاريخ الوصول 5 أيار\مايو 2019. نسخة محفوظة 05 مايو 2019 على موقع واي باك مشين.
- Ritchlin, Christopher; Fitzgerald, Oliver (2007). Psoriatic and Reactive Arthritis: A Companion to Rheumatology (الطبعة 1st). Maryland Heights, MI: Mosby. صفحة 4. ISBN 978-0-323-03622-1. مؤرشف من الأصل في 08 يناير 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - International Federation of Psoriasis Associations نسخة محفوظة 2008-11-21 على موقع واي باك مشين.. Ifpa-pso.org. Retrieved on 2013-06-08.
- حوار مع رئيس جمعية مرضى الصدفية في الجزائر نسخة محفوظة 06 مايو 2019 على موقع واي باك مشين.
- Evans, C (يونيو 2016). "Managed care aspects of psoriasis and psoriatic arthritis". The American Journal of Managed Care. 22 (8 Suppl): s238–243. PMID 27356195. مؤرشف من الأصل في 02 فبراير 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Promising new treatments for psoriasis". ScientificWorldJournal. 2013 (980419): 1–9. يوليو 2013. doi:10.1155/2013/980419. PMC 3713318. PMID 23935446. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Emerging Therapies for the Treatment of Psoriasis". Dermatol There (Heidelb). 2 (1): 16. ديسمبر 2012. doi:10.1007/s13555-012-0016-4. PMC 3510410. PMID 23205338. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Parisi R, Symmons DP, Griffiths CE, Ashcroft DM; Identification and Management of Psoriasis and Associated ComorbidiTy (IMPACT) project team (فبراير 2013). "Global epidemiology of psoriasis: a systematic review of incidence and prevalence". J Invest Dermatol. 133 (2): 377–85. doi:10.1038/jid.2012.339. PMID 23014338. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Benoit S, Hamm H (2007). "Childhood Psoriasis". Clinics in Dermatology. 25 (6): 555–562. doi:10.1016/j.clindermatol.2007.08.009. PMID 18021892. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Kupetsky EA, Keller M (نوفمبر–December 2013). "Psoriasis vulgaris: an evidence-based guide for primary care". J Am Board Fam Med. 26 (6): 787–801. doi:10.3122/jabfm.2013.06.130055. PMID 24204077. مؤرشف من الأصل في 27 نوفمبر 2018. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Guerra I, Gisbert JP (يناير 2013). "Onset of psoriasis in patients with inflammatory bowel disease treated with anti-TNF agents". Expert Rev Gastroenterol Hepatol. 7 (1): 41–8. doi:10.1586/egh.12.64. PMID 23265148. الوسيط
|CitationClass=تم تجاهله (مساعدة)
مراجع إضافية
- Baker, Barbara S. (2008). From Arsenic to Biologicals: A 200 Year History of Psoriasis. Beckenham UK: Garner. ISBN 978-0-9551603-2-5. مؤرشف من الأصل في 02 مارس 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة)
وصلات خارجية
- صدفية على مشروع الدليل المفتوح
- "مبادئ توجيهية لتقييم وإدارة الصدفية". دار تبادل المعلومات الإرشادية الوطنية الأمريكية. مؤرشف من الأصل في 27 سبتمبر 2013. اطلع عليه بتاريخ 26 يوليو 2013. الوسيط
|CitationClass=تم تجاهله (مساعدة)
- بوابة طب
