وارفارين
الوارفارين (بالإنجليزية: Warfarin) [5] ويعرف أيضا بأسماء تجارية مثل (Coumadin[6] ، Jantoven[7] ، Marevan[8] ، Lawarin[9] ، Uniwarfin[10] و [11] Waran) هو دواء مضاد للتخثر يستخدم عادة للوقاية من الخُثار ومن انسداد الأوعية الدموية، أي الوقاية من تشكّل جلطة دموية (خثرة) في القلب أو الأوعية الدموية ومن ثَمِّ انتقالها إلى منطقة أخرى من الجسم.
في عام 1920 ابتُليت الماشية في شمال أمريكا وكندا باندلاع مرض غير عادي يتسم بنزيف مميت، فتموت الماشية إما من تلقاء أنفسها أو من جراء إصابات طفيفة. واكتُشف لاحقا أن السبب وراء ذلك المرض هو سيلاج (علف) مخزون متعفن مصنوع من البرسيم الحلو وثُبت أن به عامل نزفية (بالإنجليزية: haemorrhagic factor) يخفض من نشاط البروثرومبين (بالإنجليزية: prothrombin).
استُنبط اسم الوارفارين (بالإنجليزية: Warfarin) من الأحرف الأولى ل WARF خريجي مؤسسة بحوث ويسكونسن[12] (Wisconsin Alumni Research Foundation) واللاحقة arin من كومارين (بالإنجليزية: coumarin).
ظهر الوارفرين تجاريًا لأول مرة عام 1948، حيث تم تسويقه أصلاً كمبيد للقوارض[13][13][9]، ومازال يُستخدم لهذا الغرض على الرغم من ظهور البروديفاكوم (بالإنجليزية: Brodifacoum) وانتشار استخدامه لنفس الغرض. في بدايات الخمسينيات من القرن الماضي وبعد بضعة سنوات من تسويقه تبين أنه فعال في اتقاء الخثار والانصمام الرئوي في حالات مرضية عديدة. تم إقرار استخدام الوارفارين كدواء في عام 1954 [14]، ولا يزال شائع الاستخدام حتى أيامنا هذه، حيث أن الوارفارين هو أكثر دواء معتمد ومنتشر بأمريكا الشمالية كعقار مضاد للتخثر عن طريق الفم.[15]
على الرغم من فاعلية العلاج بالوارفارين إلا أن له العديد من العيوب،[16] إذ أن الكثير من العقارات شائعة الاستخدام تتداخل معه دوائيا [17]، وكذلك هناك أطعمة أخرى تتداخل معه دوائيا مثل الخضروات الورقية لأنها تحتوي على قدر كبير من فيتامين ك.[18] ولذلك، من أجل إدارة فترة علاج فعّالة للوارفارين يستلزم مداومة تحليل دم المريض طوال فترة العلاج لمراقبة سيولة الدم المسماة: النسبة المعيارية الدولية (بالإنجليزية: International Normalized Ratio) والمعروفة اختصاراً بـ INR، إلى جانب الحفاظ على كميات متقاربة من فيتامين ك في الغذاء اليومي لكيلا تتأثر فعالية الجرعة الدوائية اليومية للوارفارين فتتأثر درجة سيولة الدم المستهدفة خلال فترة العلاج. إن ارتفاع السيولة INR يعرض المريض لخطر النزيف، سواء أكان النزيف خارجياً من الأنف مثلا أو مُهدد للحياة مثل النزيف الداخلي في الدماغ أو القلب مثلاً. أما إذا انخفضت سيولة الدم INR تحت الحد المطلوب علاجياً (بالإنجليزية: therapeutic target)، فهذا يُعني أن جرعة الوارفارين الدوائية ليست كافية لحماية المريض من انْصِمامٌ خُثارِيّ (بالإنجليزية: thromboembolic) قد يعرض المريض لأخطار، منها على سبيل المثال النوبة القلبية أو السكتة الدماغية.
الاستخدامات الطبية
يُستخدم الوارفارين لتخفيض ميل الدم إلى التخثر، أو يُستخدم كوقاية ثانوية لمنع المزيد من الخثرات في الأفراد الذين شُكلت بالفعل لديهم خثرة (جلطة دموية). العلاج بالوارفارين يمكن أن يساعد في منع تكوين جلطات الدم في المستقبل ويساعد على تقليل خطر انسداد الأوعية الدموية (بالإنجليزية: embolism) والتي عادة مايكون سببها انتقال الخثرة (الجلطة) مع سريان الدم إلى مكان آخر فتسده وتمنع تدفق الدم إلى العضو الحيوي الذي تغذيه.[19]
الوارفارين أنسب لمنع تخثر الدم في الحالات الآتية: في مناطق الجسم التي يبطئ فيها جريان الدم (كما هو الحال في الأوردة أو عند تجمع الدم وراء الصمامات الاصطناعية والطبيعية) وفي الدم المتجمع بالأذينين حال القلب المختل وظيفيا. وبالتالي، فإن المؤشرات العامة السريرية لاستخدام الوارفارين هي : الرجفان الأذيني، وجود صمامات قلب اصطناعية، تجلط وريدي عميق، والانسداد الرئوي (حيث تتكوّن الخثرات الأولى في الأوردة). يستخدم الوارفارين أيضا في متلازمة أضداد الفوسفوليبيد. وقد استُخدم الوارفارين في بعض الأحيان بعد النوبات القلبية (احتشاء عضلة القلب)، ولكنه أقل فعالية بكثير في منع جلطات جديدة في الشرايين التاجية.
لمنع تكون الخثرات في الشرايين غالباُ ما تستخدم العقاقير المضادة للصفيحات (بالإنجليزية: Antiplatelet drug) (antiaggregant)، والتي تعمل من خلال آلية مختلفة عن الوارفارين الذي ليس التي لديه عادة أي تأثير على وظائف الصفائح الدموية.[20]
مضادات التخثر البديلة
في بعض البلدان، يتم استخدام كومارينات (بالإنجليزية: coumarins) أخرى بدلا من الوارفارين، مثل أسينوكومارول [21][22] (بالإنجليزية: Acenocoumarol) وفينوبروكومون [23] (بالإنجليزية: Phenprocoumon)، وهما ليسا قابلين للتبديل مع الوارفارين تماما، فإن عمر النصف الحيوي أقصر في حالة الأسينوكومارول وأطول في حالة الفينوبروكومون، وذلك بالمقارنة مع الوارفارين.
هناك عدة أنواع أخرى من العقاقير المضادة للتخثر التي لها نفس فعالية الوارفارين ولكنها لا تحتاج إلى متابعة الرصد خلال فترة العلاج، مثل دابيغاتران[24] (dabigatran) وأبيكسابان[25] (apixaban) وريفاروكسيبان[26] (rivaroxaban). وقد تم اعتماد تلك العقاقير في عدد من البلدان كبديل للاستخدامات التقليدية للوارفارين مثل الرجفان الأذيني. وهناك أيضا عقاقير أخرى تندرج تحت نفس التصنيف الدوائي ولكنها مازالت قيد التطوير.
من الأهمية بمكان قبل اختيار العقاقير البديلة للوارفارين في العلاج، معرفة أنه لا يوجد حالياً عَامِل انعكاس (بالإنجليزية: reversal agents) لإبطال مفعول مضادات التخثر البديلة السابق ذكرها.[27] وعليه، يؤخذ في الحسبان الخطة العلاجية حال حدوث نزيف غير مرغوب به لأى سبب كان، إذ أن مفعول العقار البديل سيظل مستمراً حسب عمر النصف الحيوي ولن يمكن ايقاف أثره قبل انقضاء مدته.
المداواة
المداواة وتحديد جرعات الوارفارين مُعقّد لأنه من المعروف أن الوارفارين يتفاعل مع العديد من الأدوية المستخدمة [28]، وبعض الأطعمة.[15] هذه التفاعلات قد تزيد أو تقلل من تأثير الوارفارين على منع تخثر الدم. لتحقيق أمثل تأثير علاجي دون المخاطرة بآثار جانبية خطيرة مثل النزيف، ينبغي مداومة الرصد والمتابعة الدقيقة لمستوى منع تخثر الدم (بالإنجليزية: anticoagulation) عن طريق فحص دم دوري لقياس مستوى الـ INR. خلال المرحلة الأولى من العلاج يتم فحص الـ INR يوميا؛ ويمكن زيادة الفترة بين قياسات تحليل الدم الدورية إذا كان المريض محافظاً على المستويات العلاجية للـ INR مستقرة على جرعة وارفارين ثابتة دون تغير.[20] يوجد الآن نقطة رعاية سريرية أحدث، وقد زادت من سهولة اختبار الـ INR في العيادات الخارجية، فبدلا من سحب الدم، تنطوي نقطة الرعاية السريرية الحديثة على وخز بسيط للإصبع.[29]
جرعة المداومة (أو جرعةُ الصِّيانة)
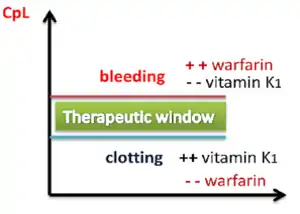
عندما يتخطى الوارفارين الحدّ الأعلى لنافذته العلاجية، يتعرض المريض لخطر النزف. وعندما ينخفض تأثير الوارفارين تحت نافذته العلاجية السفلى بسبب استهلاك كميات كبيرة من الأغذية الغنية بفيتامين ك1، فإن ذلك يؤدي إلى دفع الوارفارين للعمل تحت مداه العلاجي، مسبباً زيادة تجلط الدم.[30]
تم استخلاص التوصيات من قبل العديد من الهيئات الوطنية، بما في ذلك الكلية الأمريكية لأطباء الصدر (بالإنجليزية: American College of Chest Physicians) ومختصرها (CHEST)، للمساعدة في إدارة تعديلات الجرعة الدوائية للوارفارين.[31]
يمكن أن تتذبذب جرعة الصيانة للوارفارين بشكل كبير اعتمادا على كمية فيتامين ك1 (K1) في النظام الغذائي للمريض، ولذلك فإنه من الأهمية بمكان الحفاظ على كمية فيتامين ك1 (K1) في طعام المريض عند مستوى مستقر أو ثابت قدر المستطاع لمنع مثل هذه التقلبات في جرعة الصيانة للوارفارين. إن أهم مصادر فيتامين ك1 (K1) في الطعام هي الخضروات المورقة لأنها تميل إلى احتواء كميات عالية من فيتامين ك1 (K1) :
- فمثلاً، الأجزاء الخضراء من أعضاء الفَصِيلَة الخَيْمِيَّة (باللاتينية: Apiaceae) وهي فصيلة نباتية من أشهر نباتاتها: البقدونس والكزبرة والشبت والجزر والكمون واليانسون والكرفس والكراويا والقزع، لهي مصادر غنية للغاية من فيتامين ك (K).
- ثم تأتي بعدها خضروات الفصيلة الصليبية مثل الكرنب (الملفوف) والقرنبيط، فضلا عن أصناف أكثر قتامة (لون أخضر قاتم) مثل الخس والخضر الورقية الأخرى، والتي هي أيضا مرتفعة نسبيا في احتوائها على فيتامين ك1 (K1).
- أما الخضروات الخضراء مثل البازلاء والفاصوليا الخضراء فلا تحتوي على مثل هذه الكميات العالية من فيتامين ك1 (K1) كما هو الحال في الخضر الورقية السابق ذكرها.
- بعض الزيوت النباتية لديها كميات عالية من فيتامين ك1 (K1).
- الأطعمة المنخفضة في فيتامين ك1 (K1) تشمل الجذور والبصيلات والدرنات ومعظم الفواكه وعصير الفواكه.
- كذلك الحبوب، والحبيبات والمنتجات المطحونة الأخرى هي أيضا منخفضة في فيتامين ك1 (K1).[32]
الاختبار الذاتي
يتزايد عدد المرضى الذين يستخدمون الاختبار الذاتي والمراقبة المنزلية لمنع تخثر الدم (بالإنجليزية: anticoagulation) للأدوية المُتناولة عن طريق الفم. نُشرت مبادئ توجيهية دولية بشأن الاختبار المنزلي في عام 2005.[33] وجاء في الإرشادات: "اجتمعت الآراء على أن الاختبار الذاتي للمريض والإدارة الذاتية للمريض طرق فعالة لمراقبة علاج منع تخثر الدم للأدوية المتناولة عن طريق الفم، وجائت نتائجها على أقل التقديرات جيدة وربما أفضل من تلك التي حققتها عيادات منع تخثر الدم. يجب اختيار جميع المرضى الملائمين وتدريبهم. الاختبار الذاتي وأجهزة الإدارة الذاتية المتاحة حالياً تُعطي نتائج INR شبيهة بتلك التي تم الحصول عليها في الاختبارات المعملية".[33] أظهرت المراجعة المنهجية والتحليل التلوي في عام 2006 لأربعة عشر (14) تجربة عشوائية أن الاختبار الذاتي المنزلى أدى إلى حدوث انخفاض في المضاعفات (تجلط الدم ونزيف رَئيسِيّ كَبير) وتحسن الوقت للمدى العلاجي (بالإنجليزية: therapeutic range).[34]
موانع الاستخدام
يُمنع الاستطباب بالوارفارين (بالإنجليزية: Contraindication) خلال أشهر الحمل لأنه يمر عبر حاجز المشيمة ويمكن أن يسبب نزفاً للجنين. يرتبط استخدام الوارفارين خلال فترة الحمل عادة مع الإجهاض التلقائي (بالإنجليزية: Miscarriage)، ولادة جنين ميت (الإملاص) (بالإنجليزية: Stillbirth)، وفاة الأطفال حديثي الولادة (بالإنجليزية: Perinatal mortality)، أو الولادة المبكرة (بالإنجليزية: Preterm birth).[35]
الكومارينات (مثل الوارفارين) هي أيضا ماسخة (بالإنجليزية: teratogens) أي تسبب تشوهات خلقية لحديثي الولادة. إن حدوث عيوب خلقية في الأجنة التي تتعرض للوارفارين في الرحم تبدو نسبتها حوالي 5٪، وذلك على الرّغم من أنّ أرقاماً أعلى (تصل إلى 30٪) وردت في بعض الدراسات.[36] هناك مجموعتان مختلفتان من التشوهات الخلقية التي يمكن أن تنشأ في الجنين [35]، ويكون ذلك بناءً على أي فترة من فترات الحمل تم التعرض فيها للوارفارين.
أشهر الثُلُثِ الأول من الحمل
عادة ما يتم تجنب الوارفارين في الثلث الأول من الحمل[37]، واستخدام هيبارين منخفض الوزن الجزيئي مثل إنوكسابارين (بالإنجليزية: enoxaparin) بدلاً منه. يظل خطر نزف الأمهات والمضاعفات الأخرى قائماً مع استخدام مع الهيبارين، ولكن الهيبارين لا يعبر حاجز المشيمة، لذلك لا يسبب تشوهات خلقية.[36] هناك حلول مختلفة يمكن اتباعها عند اقتراب موعد الولادة.
عندم تناول الوارفارين (أو مشتقات آخر من مشتقات 4-hydroxycoumarin) خلال الأشهر الثلاثة الأولى للحمل، ولاسيما بين الأسبوعين السادس والتاسع من الحمل، فمن الممكن حدوث كوكبة من العيوب الخلقية المعروفة باسم متلازمة الوارفرين الجنينية (FWS) (بالإنجليزية: Fetal warfarin syndrome)، أو حدوث اعتلال الوارفارين المُضْغِيّ (بالإنجليزية: warfarin embryopathy)، أو حدوث اعتلال الكومارين المُضْغِيّ (بالإنجليزية: coumarin embryopathy). يتميز FWS أساسا بتشوهات الهيكل العظمي والتي تشمل نقص التنسج الأنفي (أي عدم نمو أو عدم اكتمال نمو النسيج الأنفي)، ضيق أو اتساع جسر الأنف (بالإنجليزية: nasal bridge)، انحراف العمود الفقري (الجنف)، وتكلسات في العمود الفقري وعظم الفخذ والعَظْم العَقِبِيّ، والتي تظهر بمظهر مُرَقَّط غريب على الأشعة السينية. يمكن أيضا أن تحدث تشوهات الأطراف، مثل قصر الأصابع (أصابع يد وقدم قصيرة على غير العادة) أو عدم اكتمال نمو الأطراف. تشمل الخصائص غير الهيكلية الشائعة لمتلازمة الوارفرين الجنينية (FWS) : انخفاض الوزن عند الولادة والعاهات الخلقية.[35][36]
أشهر الثُلُثِ الثاني من الحمل وما بعدها
استخدام الوارفارين في الثلثين الثاني والثالث من أشهر الحمل يرتبط عادة بتشوهات خلقية أقل بكثير لكنها تختلف كثيرًا عن متلازمة الوارفرين الجنينية (FWS). التشوهات الخلقية الأكثر شيوعا المرتبطة باستخدام الوارفارين في أواخر أشهر الحمل هي اضطرابات الجهاز العصبي المركزي، بما في ذلك التشنج ونوبات الصرع، وعيوب العين.[35][36]
وبسبب تلك العيوب الخلقية للمولودين إذا استخدمت الأم الوارفارين في أواخر الحمل، فإن منع تخثر دم الأم بالوارفارين يطرح مشكلة عند النساء الحوامل اللاتي يتطلبن الوارفارين من أجل الإستطبابت الحيوية، مثل الوقاية من السكتة الدماغية للأمهات ذات صمامات القلب الاصطناعية.
وفقا للكلية الأميركية لأطباء الصدر (ACCP) (بالإنجليزية: American College of Chest Physicians)، فإن الوارفارين يمكن أن يُستخدم في النساء المرضعات اللاتي يرغبن في إرضاع أطفالهن، إذ لا توحي البيانات المتوفرة إلى أن الوارفارين يعبر إلى حليب الثدي.[38] وبالمثل، يجب فحص مستويات سيولة الدم INR لتجنب الآثار السلبية المعروفة للوارفاين.[38]
الآثار السلبية
النزف
الآثار الجانبية الوحيدة الأكثر شيوعا للوارفارين هي النزف. يبقى خطر النزيف الحاد صغيرًا. ولكن مُوَكَّد (تم الإبلاغ عن معدل سنوي متوسط من 1 إلى 3٪ [39]) ولابد قبل أخذ قرار العلاج بالوارفارين أن تكون فائدة العلاج تفوق هذا الخطر الكامن. جميع أنواع النزيف شائعة، ولكن أكثرها مأساوية هي تلك التي تكون في الدماغ (نزيف داخل المخ / السكتة الدماغية النزفية) والحبل الشوكي.[39] خطر النزيف يزداد إذا كان الـ INR خارج النطاق (بسبب عرضي أو جرعة زائدة متعمدة أو بسبب التفاعلات) [40]، ويزداد هذا الخطر بصورة كبيرة وبمجرد أن يتجاوزالـ INR قيمة 4.5.[41]
هناك عدة طرق لتقدير درجات الخطر، تقوم بالتنبؤ باحتمال حدوث نزيف في الأشخاص الذين يستخدمون الوارفارين ومضادات التخثر المماثلة. من أهم تلك الطرق التي يشيع استخدامها طريقة احراز نقاط الخطر المعروفة اختصاراً باسم HAS-BLED والتي تتضمن الأسباب المعروفة للنزيف ذات الصلة الوارفارين:
- (H) عدم انضباط ارتفاع ضغط الدم - Hypertension
- (A) وظائف الكلى أو كبد غير طبيعية - Abnormal renal and liver function
- (S) وحدوث سكتة دماغية سابقة - Stroke
- (B) حدوث حالة نزيف سابقة - Bleeding
- (L) كون الـ INR غير مستقر سابقاً أثناء العلاج بمضادات تخثر الدم - Labile INRs
- (E) كبار السن أكثر من 65 عاماً - Elderly
- (D) الأدوية المرتبطة بالنزيف (مثل الاسبرين) أو تناول الكحول - Drugs or alcohol
بينما يُوصَى باستخدام طرق تقدير درجات الخطر في المبادئ التوجيهية للممارسة السريرية [42]، إلا أن فعالية تلك التقديرات تبقى معتدلة في توقع احتمال حدوث نزيف ولكن نتائجها ليست جيدا في التنبؤ بالسكتة النزفية (بالإنجليزية: hemorrhagic stroke).[43] ويمكن أن يزداد خطر النزيف في مرضى الغسيل الكلوي.[44] هناك طريقة أخرى تُستخدم لتقييم احتمال حدوث نزيف أثناء العلاج بمضادات تخثر الدم، وتحديدا الوارفارين أو الكومادين، وهى حرز مخاطر ATRIA الذي يَستخدم تقييم كمّي إضافي من نتائج الفحص السريري لتحديد تدرج خطر النزف للمريض.[45]
تزداد مخاطر النزيف أبعد من ذلك عندما يتم الجمع بين الوارفارين مع الأدوية المضادة للصفيحات مثل كلوبيدوغريل، والأسبرين، أو الأدوية المضادة للالتهابات اللاستيرويدية.[46]
نخر الوارفارين
نخر الوارفارين [47][48] هو أحد المضاعفات النادرة والخطيرة التي قد تنتج جراء المعالجة بالوارفارين، والذي يحدث بشكل متكرر كثيراً بعد فترة وجيزة من بدء العلاج بالوارفارين للمرضى الذين يعانون من نقص في بروتين سي (C) المعروف أيضا باسم أوتوبروثرومبين (بالإنجليزية: autoprothrombin IIA) أو العامل الرابع عشر (بالإنجليزية: factor XIV) في تخثر الدم.
بروتين سي (C) هو مضاد تخثر أساسي في الدم، يثبطه الوارفارين مثلما يثبط كل العوامل الأخرى المحفزة للتخثر في الدم. ومن أجل أن ينشط ويصبح فاعلاُ، يتطلب بروتين سي (C) إضافة مجموعة كربوكسيل (كرسلة) والتي تعتمد بدورها على فيتامين ك (K). ولكن بما أن الوارفارين يقلل مستويات بروتين سي (C) في الدم أسرع من العوامل الأخرى لتجلط الدم، فإنه على النقيض من ذلك، يُزيد من ميل الدم على التخثر في الفترة الأولى عند بدء العلاج، مما يؤدي إلى تخثر ضخم يصاحبه نخر في الجلد (الموت المبكر لخلايا الجسم الحية) وغنغرينا في الأطراف. وللتغلب على ذلك فإن العديد من المرضى يتم إعطائهم الهيبارين عند بدأ العلاج بالوارفارين، في نفس الوقت. والنظير الطبيعي لهذه الحالة هى: الفرفرية الخاطفة (بالإنجليزية: Purpura fulminans) التي تصيب الأطفال الذين لديهم متماثلة الجينات (متماثلة الزيجوت) (بالإنجليزية: homozygous) لبعض طفرات البروتين سي (C).[49]
هشاشة العظام
أفادت التقارير الأولية بأن الوارفارين يمكن أن يُقلل من كثافة المعادن في العظام، أظهرت العديد من الدراسات وجود صلة بين استخدام الوارفارين والكسور المتعلقة بهشاشة العظام . أُجريت دراسة عام 1999 على 572 من النساء اللواتي كن يتناولن الوارفارين بسبب اصابتهن بخثار وريدي عميق (تشكل خثرة بداخل وريد عميق)، وبينت الدراسة أن خطر الكسر في العمود الفقري وكسر ضلوع القفص الصدري قد ازداد، بينما أنواع الكسور الأخرى فلم تكن أكثر شيوعا عن المعدل المعروف.[50] نظرت دراسة عام 2002 في عينة مختارة عشوائية قدرها 1523 مريضا يعانون من كسور هشاشة العظام، ولم تجد أي زيادة في التعرض لمضادات التخثر مقارنة مع الضوابط المعروفة، ولم يكشف تصنيف المرضى تبعا لمدّة العلاج بأدوية منع تخثر الدم عن وجود أي ميل نحو زيادة كسور الهشاشة في عينة المرضى.[51] وأظهرت دراسة أجريت عام 2006 بأثر رجعي على نتائج سابقة من 14564 مريض يتلقون رعاية طبية، أن استخدام الوارفارين لأكثر من سنة واحدة ارتبط مع زيادة قدرها 60٪ لخطر الإصابة بالكسور المتعلقة بهشاشة العظام في الرجال، بينما لم يكن هناك ارتباط مع النساء. تعتقد الدراسة أن الآلية والسبب وراء ذلك هي مزيج من خفض كمية تناول فيتامين ك (K) الذي هو ضروري لصحة العظام، بالإضافة إلى تثبيط يسببه الوارفارين لعملية إضافة كربوكسيل (كرسلة) لبعض بروتينات العظام والتي تتم (أي عملية الكرسلة) بواسطة فيتامين ك، وهذا يجعل بروتينات العظام تلك في حالة غير وظيفية.[52]
متلازمة إصبع القدم الأرجواني
إحدى المضاعفات الأخرى النادرة التي قد تحدث في وقت مبكر أثناء العلاج الوارفارين (عادة في غضون أول 3-8 أسابيع من بدء العلاج) هي متلازمة إصبع القدم الأرجواني. يُعتقد أن هذه الحالة تنجم عن تكسر الكوليسترول وانطلاقه حرأ مع مسار الدم ثم ترسبه بكميات صغيرة مسبباً انسداد في الأوعية الدموية لجلد القدمين وظهور لوناً أرجوانياً مائل إلى الزرقة يمكن أن يصاحبه ألم.
يُعتقد أن تلك الحالة ثؤثر على إصبع القدم الكبير، ولكنها تؤثر في الحقيقة على أجزاء أخرى من القدمين أيضا بما في ذلك الجزء السفلي من القدم (سطح أخمصي). حدوث متلازمة إصبع القدم الأرجواني قد يتطلب وقف الوارفارين فوراً.[53]
تكلس الصمامات والشرايين
العديد من الدراسات الوبائية (علم انتشار الأمراض) أظهرت وجود علاقة بين استخدام الوارفارين وتكلس الصمامات والأوعية الدموية. لا يوجد علاج محدد متاح حالياً، ولكن هناك بعض الوسائل التي مازالت قيد البحث.[54]
الجرعة الزائدة
الآثار الجانبية الرئيسية لاستخدام الوارفارين هي النزف، وخطر النزيف يزداد إذا كانت الـ INR خارج نطاق المدى العلاجي (بسبب جرعة زائدة عرضية أو متعمدة أو بسبب التفاعلات).[40] العديد من تفاعلات الأدوية يمكن أن تزيد من تأثير الوارفارين، وتكون السبب أيضا في جرعة زائدة (بالإنجليزية: Overdose).[15]
بالنسبة للأشخاص الذين يحتاجون إلى التراجع السريع عن أثر الوارفارين إما بسبب نزيف خطير أو بسبب احتياجهم لعملية جراحية طارئة، فإنه من الممكن عكس آثار الوارفارين باستخدام فيتامين ك (K) مع مركّب البروثرومبين المركّز[55] (بالإنجليزية: Prothrombin complex concentrate) المعروف اختصاراً بـ PCC (بعض أسماءه التجارية: Beriplex,[56] Octaplex,[57] Kcentra,[58] Cofact[59]) أو مع البلازما الطازجة المجمدة[60] (بالإنجليزية: Fresh frozen plasma) المعروفة اختصاراً بـ FFP، وذلك بالإضافة إلى فيتامين ك (K) بالقسطرة الوريدية.[61] منتجات الدم ينبغي ألا تستخدم بشكل روتيني لعكس الوارفارين عندما يُمكن لفيتامين ك (K) أن يعمل وحده على عكس آثار الوارفارين.[61]
للمرضى الذين يعانون من INR مرتفع ما بين 4.5 و10.0، فإن جرعة صغيرة (حوالي 1000 ميكروغرام أو/ واحد مليغرام) من فيتامين ك (K) عن طريق الفم تكون كافية. عند استخدام الوارفارين في العلاج بحيث تكون قيمة الـ INR واقعة في نطاق المدى العلاجي المطلوب، فإن وقف الدواء ببساطة لمدة خمسة أيام عادة ما يكفي لعكس الآثار ولنزول الـ INR لقيمة أقل من 1.5.[62]
تفاصيل عكس آثار الوارفارين موجودة في المبادئ التوجيهية للممارسة السريرية من الكلية الأمريكية لأطباء الصدر (بالإنجليزية: American College of Chest Physicians).[63]
التفاعلات
يتفاعل الوارفارين مع العديد من الأدوية الشائعة الاستخدام، كما أن عملية التمثيل الغذائي للوارفارين تختلف اختلافا كبيرا بين المرضى.[15] كذلك تتفاعل بعض الأطعمة مع الوارفارين.[15] وبصرف النظر عن التفاعلات الأيضية، فإن الأدوية ذات درجات عالية من الارتباط بالبروتين يمكن أن تحل محل الوارفارين في ألبيومين الدم مسببةً زيادة في الـ INR [64]، وهذا يجعل العثور على الجرعة الصحيحة صعباً، ويسلط الضوء على ضرورة الرصد والمتابعة لدرجو سيولة الدم خلال فترة العلاج. عند الشروع في دواء معروف بتفاعله مع الوارفارين (مثل سيمفاستاتين)، فإنه لابد من زيادة عدد مرات تحليل INR أو تعديل الجرعات حتى الوصول إلى جرعة مثالية جديدة مناسبة.
الكثير من المضادات الحيوية شائعة الاستخدام، مثل ميترونيدازول أو الماكروليدات، تزيد في تأثير الوارفارين زيادة كبيرة إذ أنها تحد من عملية التمثيل الغذائي للوارفارين في الجسم. يمكن أيضاً للمضادات الحيوية الأخرى واسعة الطيف (التي تعمل ضد طائفة واسعة من البكتيريا المسببة للأمراض) أن تقلل من كمية النبيتات الجرثومية الطبيعية في الأمعاء (مجموعة الميكروبات الموجودة في الجهاز الهضمي)، الأمر الذي يؤدي إلى كميات كبيرة من فيتامين ك1 (K1)، مما يؤدي بالتالي إلى تقليل تأثير الوارفارين.[65] بالإضافة إلى ذلك، الطعام الذي يحتوي على كميات كبيرة من فيتامين ك1 (K1) يقلل من تأثير الوارفارين.[15][39] كذلك يظهر أن نشاط الغدة الدرقية أيضا له تأثير على متطلبات جرعات الوارفارين [66] ؛ إذ أن قصور الدرقية (انخفاض وظيفة الغدة الدرقية) (بالإنجليزية: Hypothyroidism) يجعل الناس أقل استجابة لعلاج الوارفارين [67]، في حين أن فرط الدرقية (فرط نشاط الغدة الدرقية) يعزز من التأثير المانِع للتَّخَثُّرِ.[68] هناك العديد من الآليات التي اقتُرحت لتفسير هذا بما في ذلك التغيرات في معدل انهيار عوامل التجلط والتغيرات في التمثيل الغذائي للوارفارين.[66][69]
ومن المعروف أن الاستخدام المفرط للكحول يؤثر أيضا على استقلاب الوارفارين وبذلك يمكنه رفع الـ INR وبالتالي يزيد من خطر النزيف.[70] تُدرج إدارة الغذاء والدواء الأمريكية (FDA) في نشرة منتج الوارفارين، أن الكحول واجب تجنبها.
يتفاعل الوارفارين أيضا مع العديد من الأعشاب والتوابل [71]، بعضها يسُتخدم في الأغذية (مثل الزنجبيل والثوم) وغيرها يُستخدم للأغراض الطبية (مثل الجينسنغ والجنكه بيلوبا). كل قد يزيد النزيف والتكدم في الأشخاص الذين يتناولون الوارفارين. كذلك تم الإبلاغ عن آثار مماثلة مع زيت لسان الثور (starflower) أو زيوت الأسماك.[72] يوصى أحياناً بنبتة العرن المثقوب (أو سانت جون)، للمساعدة في التقليل من فعالية جرعة مُعطاة من الوارفارين؛ ذلك لأنها تحث الانزيمات التي تفتت الوارفارين في الجسم، مما يسبب انخفاضاً في التأثير المضاد للتخثر.[73]
تلقت لجنة سلامة الأدوية (CSM) بالمملكة المتحدة عدة تقارير بين عامي 2003 و2004 عن زيادة الـ INR وخطر النزيف في الأشخاص الذين يتناولون الوارفارين وعصير أحد أنواع التوت البري الذي يُدعى : "العنبية حادة الخباء" (بالإنجليزية: cranberry juice).[74][75] لا يوجد حتى الآن بيانات كافية لإقامة علاقة سببية، وأفادت نشرة في عام 2006 عدم وجود أي حالات مماثلة من هذا التفاعل تم الإبلاغ عنها لإدارة الغذاء والدواء الأمريكية (FDA).[76] ومع ذلك، فقد أوصى العديد بتنبيه كلا من الأطباء والمرضى بإدراك امكانية حدوث تلك العلاقة بين الوارفارين وهذا العصير.[77] لا تزال الآلية وراء هذا التفاعل غير واضحة.[76]
توليف الوارفارين
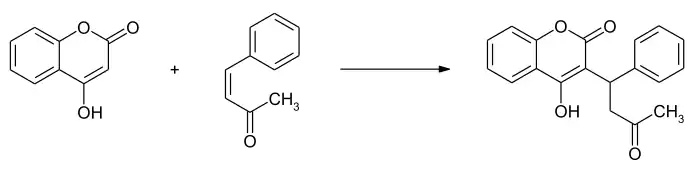
الكيمياء
- دراسات التصوير البلوري بالأشعة السينية للوارفارين (بالإنجليزية: X-ray crystallographic) أنه يتواجد في شكل صنواني، مثل الهيميكيتال الحَلَقِيّ (بالإنجليزية: cyclic hemiketal) الذي يتكون من الـ 4-هيدروكسي (سابقة تدل على وجود مجموعة الهيدروكسيل) كومادين (بالإنجليزية: 4-hydroxycoumadin) والـ كيتون في مستبدلة الوضع-3 (بالإنجليزية: 3-position substituent).[78]
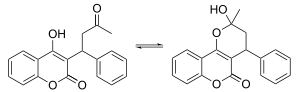 على اليمين : cyclic hemiketal tautomer
على اليمين : cyclic hemiketal tautomer
على اليسار Acyclic tautomer - ومع ذلك، فإن وجود الكثير من 4-هيدروكسي كومادين المضاد للتخثر (مثل فينوبروكومون (بالإنجليزية: Phenprocoumon)) لا يملكون مجموعة كيتون في مستبدلة الوضع-3 لتشكيل مثل هذه البنية، فإن ذلك يدل على أن الهيميكيتال يجب أن يتحلل إلى صورة 4-هيدروكسي من أجل يصبح الوارفارين نشِطاً.[79]
الصيدلة
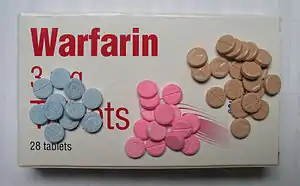
تبين الصورة ألوان أقراص الوارفارين المعتمدة في المملكة المتحدة وهى : 3 ملغ (الأزرق)، 5 ملغ (الوردي) و1 ملغ (البني).

الحرائك الدوائية
يتكون الوارفارين من خليط راسمي (مزيج عنقودي) يتكون من اثنين من المتصاوغات المرآتية النشطة على صورة R وS، لكل منهما مسار مختلف. S-وارفارين أقوى وأكثر فعالية 2 إلى 5 مرات من R-ايزومير في إنْشاء استجابة منع التخثر.[20][80]
| إنانتيوميرس من الوارفارين | |
|---|---|
-Warfarin_Structural_Formula_V1.svg.png.webp) CAS-Nummer: 5543-58-8 |
-Warfarin_Structural_Formula_V1.svg.png.webp) CAS-Nummer: 5543-57-7 |
مفعول الوارفارين أبطأ من الهيبارين الاعتيادي المضاد للتخثر، إلا أن للوارفارين عدد من المزايا. احداها أنه يجب إعطاء الهيبارين عن طريق الحقن، في حين أن الوارفارين متاح للتناول عن طريق الفم. نصف عمر الوارفارين طويل ويحتاج أن يعطى مرة واحدة فقط يوميا. الهيبارين يمكن أيضا أن يسبب حالة تخثر، قلة الصفيحات الناجم عن الهيبارين (وهو انخفاض في مستويات الصفائح الدموية يتم بواسطة الأجسام المضادة)، مما يزيد من خطر تجلط الدم. يستغرق الوارفارين عدة أيام للوصول إلى التأثير العلاجي نظرا لعدم تأثر عوامل التخثر به (نصف الوقت للثرومبين يمتد لعدة أيام).
إن فترة نصف العمر الطويلة للوارفارين تجعله يظل فعالا لعدة أيام بعد أن يتم إيقافه. إِضَافَةً إلى ذَلِك، إذا ما أُعطي الوارفارين في بداية العلاج من دون غطاء إضافي مضاد للتخثر (أي دواء آخر) فإن ذلك يمكن أن يزيد من خطر تجلط الدم (إذ أن الوارفارين عند الفترة الأولى لبدء العلاج به يمكنه أن يُعزز تشكيل جلطة، انظر أدناه : "آلية العمل"). لهذه الأسباب الرئيسية، عادة ما يُعطى المرضى في المستشفيات الهيبارين مع الوارفرين في بداية العلاج، حيث يغطي الهيبارين الفترة التي يحتاجها الوارفارين ليظهر مفعوله وهي 3-5 أيام، ثم يتم سحب الهيبارين بعد أيام قليلة والإستمرار على الوارفارين.
آلية العمل
الطريقة التي يعمل بها هذا الدواء تقوم على منع تكوين ڤيتامين K ووهو ڤيتامين ضروري لإضافة مجموعة كربوكسيل الي حمض الجلوتاميك لعدد من عوامل التجلط هم : العامل الثاني (ثرومبين) والسابع، والتاسع، والعاشر. وكذلك ضرورى لبروتين s وبروتين c لذا، فإن عدم توافر فيتامين K يحد من فاعلية عوامل التخثر مما يجعل الدم قليل اللزوجة. يقوم فيتامين ك بتنشيط انزيم الكربوكسيليز ليقوم بإضافة مجموعة كربوكسيل إلى حمض الجلوتاميك في عوامل التجلط وذلك ضروري لعمل رابطة مع طبقة الفوسفولبيد في الأوعية الدموية.
تأثير جينات الشخص على استجابته للدواء
دراسة تأثير جينات الشخص على استجابته للدواء (بالإنجليزية: Pharmacogenomics) هي علم يجمع بين علم الصيدلة (الأدوية) وعِلم المجينيات أو المحتوى الوراثي (بالإنجليزية: Genome) (وهو العلم الذي يُعنَى بدراسة الجينات ووظائفها). يتحدد نشاط الوارفارين جزئيا عن طريق العوامل الوراثية. تعدد الأشكال (بالإنجليزية: Polymorphism) في اثنين من الجينات هما VKORC1 وCYP2C9 يلعب دورا كبيرا بشكل خاص في الاستجابة للوارفارين.
- تعدد أشكال VKORC1 يفسر 30% من تغيرات الجرعة لدى المرضى:[81] بعض الطفرات المعينة تجعل VKORC1 أقل عرضة للكبت والإخماد من قِبَل الوارفارين.[82] هناك نوعان من الأنماط الفردانية (بالإنجليزية: haplotype) الرئيسية التي تفسر 25٪ من التباين: المجموعة (A) للنمط الفرداني ذو الجرعة المنخفضة، ومجموعة (B) للنمط الفرداني ذو الجرعة العالية.[83] تعدد أشكال VKORC1 يفسر لماذا الأميركان الأفارقة هم في المتوسط أكثر مقاومة نسبيا للوارفارين (بهم نسبة أعلى من مجموعة B)، في حين أن الأمريكان الآسيويين عادة ما يكونون أكثر حساسية للوارفارين (بهم نسبة أعلى من المجموعة A).[83] المجموعة A من الأنماط الفردانية لـ VKORC1 تصل أسرع للمدى العلاجي لـ INR، ولكنها أيضا تأخذ وقتا أقصر للوصول إلى قيمة INR أكثر من 4، ما يرتبط مباشرة مع النزيف.[84]
- تعدد أشكال CYP2C9 يفسر 10% من تغيرات الجرعة لدى المرضى[81]، أساسا بين المرضى ذوي العرق القوقازي، ولكن هذه المتغيرات نادرة الحدوث في أجناس الأمريكان الأفارقة ومعظم سكان آسيا.[85] هذه الأشكال المتعددة من CYP2C9 لا تؤثر على وقت الوصول إلى قيمة الـINR الفعالة للمريض بعكس VKORC1، ولكنها تقصّر الوقت المطلوب للوصول إلى قيمة INR أكبر من 4.[84]
على الرغم من أن الاختبارات الصيدلانية باستخدام علم الجينوم لجرعات الوارفارين واعدة، إلا أن استخدام الوارفارين في الممارسة السريرية ما يزال قضية خِلافيّة. في أغسطس 2009 خلُصت مراكز الرعاية الصحية والخدمات الطبية (وكالة فيدرالية ضمن وزارة الصحة الأمريكية) إلى أن : "الأدلة المتاحة للاختبارات الصيدلانية باستخدام علم الجينوم لا تثبت أن تأثير أَلائِل (بدائل) الجين CYP2C9 أو VKORC1 على التنبؤ بالاستجابة للوارفارين يُحسن النتائج الصحية في المستفيدين من الرعاية الطبية".[86] وأظهر التحليل التلوي في 2014 أن استخدام الجرعات على أساس التركيب الوراثي للمريض لا تمنح فائدة بالنسبة لوقت العلاج داخل النطاق العلاجي، أو المنع المفرط لتخثر الدم (عندما يكون الـ INR خارج النطاق العلاجي وأكبر من 4)، أو انخفاض في حالة نزيف كبير أو حالة انصمام خثاري.[87]
الاستطبابات
يُستخدم الوارفارين غالبا استخداماً وقائيا وليس علاجياً. هناك حالات مرضية تتسبب في تكوين خثرات دم بشكل متواصل. من أشهر تلك الحالات الرجفان الأذيني.[88][89]
اقرأ أيضًا
- دالتيبارين الصوديوم.
- نوبة قلبية.
- خثرة.
- بيلة هيموغلوبينية ليلية انتيابية.
- انصمام رئوي.
- نوسكابين - يُمنع أخذ هذا الدواء مع الورفارين.
- زيت السمك - كن متيقظا مع الجمع بينه وبين الوارفارين.
- تخطيط كهربائية العضل.
- التهاب الوريد الخثاري.
- سكتة دماغية صامتة.
- تفاعلات دوائية ضائرة.
- قائمة منظمة الصحة العالمية للأدوية الأساسية.
مصادر
- معرف بنك الدواء: https://www.drugbank.ca/r/DBDB00316
- معرف المصطلحات المرجعية بملف المخدرات الوطني: https://bioportal.bioontology.org/ontologies/NDFRT?p=classes&conceptid=N0000148057 — تاريخ الاطلاع: 13 ديسمبر 2016
- Holford, NH (ديسمبر 1986). "Clinical Pharmacokinetics and Pharmacodynamics of Warfarin Understanding the Dose-Effect Relationship". Clinical Pharamacokinetics. Springer International Publishing. 11 (6): 483–504. doi:10.2165/00003088-198611060-00005. PMID 3542339. مؤرشف من الأصل في 7 ديسمبر 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة); line feed character في|عنوان=على وضع 47 (مساعدة) - "PRODUCT INFORMATION COUMADIN". TGA eBusiness Services. Aspen Pharma Pty Ltd. 19 يناير 2010. مؤرشف من الأصل (PDF) في 17 مارس 2019. اطلع عليه بتاريخ 11 ديسمبر 2013. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Altibbi.com. "وارفارين | الطبي". الطبي. مؤرشف من الأصل في 19 أكتوبر 2016. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Coumadin (warfarin) Uses, Dosage, Side Effects - Drugs.com". Drugs.com (باللغة الإنجليزية). مؤرشف من الأصل في 12 مارس 2018. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Jantoven (warfarin oral) medical facts from Drugs.com". Drugs.com (باللغة الإنجليزية). مؤرشف من الأصل في 04 نوفمبر 2017. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ أرشيف=(مساعدة) - "Marevan - Drugs.com". Drugs.com (باللغة الإنجليزية). مؤرشف من الأصل في 19 مايو 2017. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Lawarin - Drugs.com". Drugs.com (باللغة الإنجليزية). مؤرشف من الأصل في 19 مايو 2017. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Uniwarfin - Drugs.com". Drugs.com (باللغة الإنجليزية). مؤرشف من الأصل في 19 مايو 2017. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Waran - Drugs.com". Drugs.com (باللغة الإنجليزية). مؤرشف من الأصل في 19 مايو 2017. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Wisconsin Alumni Research Foundation". WARF. مؤرشف من الأصل في 15 مايو 2019. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - [[مبيد آفات|Ravina, Enrique (2011). The Evolution of Drug Discovery: From Traditional Medicines to Modern Drugs (باللغة الإنجليزية). John Wiley & Sons. صفحة 148. ISBN 9783527326693. مؤرشف من الأصل في 23 سبتمبر 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة)]] - "Warfarin Sodium". The American Society of Health-System Pharmacists. مؤرشف من الأصل في 13 أبريل 2019. اطلع عليه بتاريخ 08 يناير 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Holbrook AM, Pereira JA, Labiris R, McDonald H, Douketis JD, Crowther M, Wells PS (مايو 2005). "Systematic overview of warfarin and its drug and food interactions". Arch. Intern. Med. 165 (10): 1095–106. doi:10.1001/archinte.165.10.1095. PMID 15911722. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - ), Patient-Education Institute ( www.patient-education.com. "الوارفارين". PatEdu.com X-Plain lite. مؤرشف من الأصل في 21 ديسمبر 2017. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة)CS1 maint: numeric names: قائمة المؤلفون (link) - "اكتشفوا ما هي تفاعلات الدواء وارفارين مع باقي الادوية الاخرى". www.webteb.com. مؤرشف من الأصل في 17 ديسمبر 2019. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "اغذية يجب تجنبها عند تناول وارفارين - ويب طب". www.webteb.com. مؤرشف من الأصل في 19 مايو 2017. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "coumadin". The American Society of Health-System Pharmacists. مؤرشف من الأصل في 13 أبريل 2019. اطلع عليه بتاريخ 3 أبريل 2011. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Hirsh J, Fuster V, Ansell J, جوناثان إل. هالبرين (2003). "American Heart Association/American College of Cardiology Foundation guide to warfarin therapy". J. Am. Coll. Cardiol. 41 (9): 1633–52. doi:10.1016/S0735-1097(03)00416-9. PMID 12742309. مؤرشف من الأصل في 29 ديسمبر 2011. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - "Acenocoumarol - an anticoagulant. Side effects and information". patient.info (باللغة الإنجليزية). مؤرشف من الأصل في 9 ديسمبر 2017. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - DrugBank, المحرر (2016-08-17). "Acenocoumarol". DrugBank. مؤرشف من الأصل في 17 يوليو 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة) - DrugBank, المحرر (2016-08-17). "Phenprocoumon". DrugBank. مؤرشف من الأصل في 4 أبريل 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Dabigatran: Indications, Side Effects, Warnings - Drugs.com". Drugs.com (باللغة الإنجليزية). مؤرشف من الأصل في 16 يوليو 2017. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Apixaban: Indications, Side Effects, Warnings - Drugs.com". Drugs.com (باللغة الإنجليزية). مؤرشف من الأصل في 03 نوفمبر 2017. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ أرشيف=(مساعدة) - "Rivaroxaban: Indications, Side Effects, Warnings - Drugs.com". Drugs.com (باللغة الإنجليزية). مؤرشف من الأصل في 18 يوليو 2017. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Hirsh J, O'Donnell M, Eikelboom JW (يوليو 2007). "Beyond unfractionated heparin and warfarin: current and future advances". Circulation. 116 (5): 552–60. doi:10.1161/CIRCULATIONAHA.106.685974. PMID 17664384. مؤرشف من الأصل في 8 يونيو 2011. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - "وارفارين - تداخل الدواء مع الأدوية الأخرى - الموسوعة الصحية". www.kaahe.org. مؤرشف من الأصل في 26 أبريل 2017. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Perry, DJ (2010). "Point-of-care testing in haemostasis". Br J Haematol. 150 (5): 501–14. doi:10.1111/j.1365-2141.2010.08223.x. PMID 20618331. الوسيط
|CitationClass=تم تجاهله (مساعدة) - National Institutes of Health. "important information to know when you are taking : Coumadine and vitamine K" (PDF). مؤرشف من الأصل (PDF) في 17 أغسطس 2015. اطلع عليه بتاريخ 27 مارس 2014. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Point-of-Care Guides: May 15, 2005. American Family Physician". مؤرشف من الأصل في 29 سبتمبر 2007. اطلع عليه بتاريخ 20 أغسطس 2007. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Warfarin diet: What foods should I avoid?". Mayoclinic.com. مؤرشف من الأصل في 4 ديسمبر 2013. اطلع عليه بتاريخ 9 أغسطس 2011. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Ansell J, Jacobson A, Levy J, Völler H, Hasenkam JM (مارس 2005). "Guidelines for implementation of patient self-testing and patient self-management of oral anticoagulation. International consensus guidelines prepared by International Self-Monitoring Association for Oral Anticoagulation" (PDF). Int. J. Cardiol. 99 (1): 37–45. doi:10.1016/j.ijcard.2003.11.008. PMID 15721497. مؤرشف من الأصل (PDF) في 31 يناير 2017. اطلع عليه بتاريخ أكتوبر 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ الوصول=(مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Heneghan C, Alonso-Coello P, Garcia-Alamino JM, Perera R, Meats E, Glasziou P (فبراير 2006). "Self-monitoring of oral anticoagulation: a systematic review and meta-analysis" (PDF). Lancet. 367 (9508): 404–11. doi:10.1016/S0140-6736(06)68139-7. PMID 16458764. مؤرشف من الأصل (PDF) في 19 مارس 2012. اطلع عليه بتاريخ أكتوبر 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ الوصول=(مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Macina, Orest T.; Schardein, James L. (2007). "Warfarin". Human Developmental Toxicants. Boca Raton: CRC Taylor & Francis. صفحات 193–4. ISBN 0-8493-7229-1. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) Retrieved on 15 December 2008 through كتب جوجل. - Loftus, Christopher M. (1995). "Fetal toxicity of common neurosurgical drugs". Neurosurgical Aspects of Pregnancy. Park Ridge, Ill: American Association of Neurological Surgeons. صفحات 11–3. ISBN 1-879284-36-7. مؤرشف من الأصل في 14 أبريل 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Warfarin Use During Pregnancy | Drugs.com". Drugs.com (باللغة الإنجليزية). مؤرشف من الأصل في 09 فبراير 2018. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ أرشيف=(مساعدة) - Bates, SM (2012). "VTE, thrombophilia, antithrombotic therapy, and pregnancy: Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines". Chest. 141 (2 Suppl): e691S–736S. doi:10.1378/chest.11-2300. PMC 3278054. PMID 22315276. مؤرشف من الأصل في 26 يناير 2018. اطلع عليه بتاريخ 20 أبريل 2014. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Holbrook; et al. (2012). "Evidence-based management of anticoagulant therapy: Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines". Chest. 141 (2 Suppl): e152S–84S. doi:10.1378/chest.11-2295. PMC 3278055. PMID 22315259. مؤرشف من الأصل في 31 مايو 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Garcia D, Crowther MA, Ageno W (2010). "Practical management of coagulopathy associated with warfarin". BMJ. 19 (340): c1813. doi:10.1136/bmj.c1813. PMID 20404060. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Brown DG, Wilkerson EC, Love WE (مارس 2015). "A review of traditional and novel oral anticoagulant and antiplatelet therapy for dermatologists and dermatologic surgeons". Journal of the American Academy of Dermatology. 72 (3): 524–34. doi:10.1016/j.jaad.2014.10.027. PMID 25486915. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Camm AJ, Lip GY, De Caterina R, Savelieva I, Atar D, Hohnloser SH, Hindricks G, Kirchhof P; ESC Committee for Practice Guidelines (CPG) (2012). "2012 focused update of the ESC Guidelines for the management of atrial fibrillation: an update of the 2010 ESC Guidelines for the management of atrial fibrillation. Developed with the special contribution of the European Heart Rhythm Association". Eur Heart J. 33 (21): 2719–47. doi:10.1093/eurheartj/ehs253. مؤرشف من الأصل في 29 نوفمبر 2016. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Shoeb M, Fang MC (2013). "Assessing bleeding risk in patients taking anticoagulants". J Thromb Thrombolysis. 35 (3): 312–9. doi:10.1007/s11239-013-0899-7. PMC 3888359. PMID 23479259. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Elliott MJ, Zimmerman D, Holden RM (2007). "Warfarin anticoagulation in hemodialysis patients: a systematic review of bleeding rates". Am. J. Kidney Dis. 50 (3): 433–40. doi:10.1053/j.ajkd.2007.06.017. PMID 17720522. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - "A New Risk Scheme to Predict Warfarin-Associated Hemorrhage: The ATRIA (Anticoagulation and Risk Factors in Atrial Firbrillation)". J Am Coll Cardiol. 58 (4): 395–401. 2011. doi:10.1016/j.jacc.2011.03.031. PMID 21757117. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Delaney JA, Opatrny L, Brophy JM, Suissa S (2007). "Drug drug interactions between antithrombotic medications and the risk of gastrointestinal bleeding". CMAJ. 177 (4): 347–51. doi:10.1503/cmaj.070186. PMC 1942107. PMID 17698822. مؤرشف من الأصل في 10 يونيو 2011. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - "Warfarin-induced skin necrosis | DermNet New Zealand". www.dermnetnz.org (باللغة الإنجليزية). مؤرشف من الأصل في 18 يونيو 2017. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "تعليمات الوارفارين للاستخدام، السعر، استعراض، النظير، مؤشرات أقراص الوارفارين". ar.medicine-worlds.com. مؤرشف من الأصل في 19 مايو 2017. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Chan YC, Valenti D, Mansfield AO, Stansby G (2000). "Warfarin induced skin necrosis". Br J Surg. 87 (3): 266–72. doi:10.1046/j.1365-2168.2000.01352.x. PMID 10718793. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Caraballo PJ, Heit JA, Atkinson EJ, Silverstein MD, O'Fallon WM, Castro MR, Melton LJ (1999). "Long-term use of oral anticoagulants and the risk of fracture". Arch. Intern. Med. 159 (15): 1750–6. doi:10.1001/archinte.159.15.1750. PMID 10448778. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Pilon D, Castilloux AM, Dorais M, LeLorier J (2004). "Oral anticoagulants and the risk of osteoporotic fractures among elderly". Pharmacoepidemiol Drug Saf. 13 (5): 289–94. doi:10.1002/pds.888. PMID 15133779. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Gage BF, Birman-Deych E, Radford MJ, Nilasena DS, Binder EF (2006). "Risk of osteoporotic fracture in elderly patients taking warfarin: results from the National Registry of Atrial Fibrillation 2". Arch. Intern. Med. 166 (2): 241–6. doi:10.1001/archinte.166.2.241. PMID 16432096. مؤرشف من الأصل في 23 مارس 2012. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Talmadge DB, Spyropoulos AC (2003). "Purple toes syndrome associated with warfarin therapy in a patient with antiphospholipid syndrome". Pharmacotherapy. 23 (5): 674–7. doi:10.1592/phco.23.5.674.32200. PMID 12741443. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Palaniswamy C, Sekhri A, Aronow WS, Kalra A, Peterson SJ (فبراير 2011). "Association of warfarin use with valvular and vascular calcification: a review". Clin Cardiol. 34 (2): 74–81. doi:10.1002/clc.20865. PMID 21298649. مؤرشف من الأصل في 28 سبتمبر 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Franchini, Massimo; Lippi, Giuseppe (2017-04-26). "Prothrombin complex concentrates: an update". Blood Transfusion. 8 (3): 149–154. doi:10.2450/2010.0149-09. ISSN 1723-2007. PMC 2906185. PMID 20671873. مؤرشف من الأصل في 17 ديسمبر 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: تنسيق PMC (link) - "BERIPLEX P/N 1000 IU POWDER AND SOLVENT FOR SOLUTION FOR INJECTION | Drugs.com". Drugs.com (باللغة الإنجليزية). مؤرشف من الأصل في 19 مايو 2017. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Sullivan, Iomhar O'. "Octaplex ( PCC )". www.emed.ie (باللغة الإنجليزية). مؤرشف من الأصل في 10 أكتوبر 2018. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Kcentra (Prothrombin Complex Concentrate (Human)): Side Effects, Interactions, Warning, Dosage & Uses". RxList (باللغة الإنجليزية). مؤرشف من الأصل في 16 يناير 2018. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Cofact - Drugs.com". Drugs.com (باللغة الإنجليزية). مؤرشف من الأصل في 19 مايو 2017. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Altibbi.com. "بلازما مجدة طازجة | الطبي". الطبي. مؤرشف من الأصل في 17 ديسمبر 2019. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - American Association of Blood Banks (24 أبريل 2014), "Five Things Physicians and Patients Should Question", اختر بحكمة: an initiative of the اختر بحكمة, American Association of Blood Banks, مؤرشف من الأصل في 14 أبريل 2015, اطلع عليه بتاريخ 25 يوليو 2014 الوسيط
|CitationClass=تم تجاهله (مساعدة); الوسيط|separator=تم تجاهله (مساعدة)CS1 maint: ref=harv (link) - Crowther MA, Douketis JD, Schnurr T, Steidl L, Mera V, Ultori C, Venco A, Ageno W (أغسطس 2002). "Oral vitamin K lowers the international normalized ratio more rapidly than subcutaneous vitamin K in the treatment of warfarin-associated coagulopathy. A randomized, controlled trial". Ann. Intern. Med. 137 (4): 251–4. doi:10.7326/0003-4819-137-4-200208200-00009. PMID 12186515. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - "Pharmacology and management of the vitamin K antagonists: American College of Chest Physicians evidence-based clinical practice guidelines (8th Edition)". Chest. 133 (6 Suppl): 160S–198S. 2008. doi:10.1378/chest.08-0670. PMID 18574265. مؤرشف من الأصل في 6 يوليو 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Gage BF, Fihn SD, White RH (أكتوبر 2000). "Management and dosing of warfarin therapy". Am. J. Med. 109 (6): 481–8. doi:10.1016/S0002-9343(00)00545-3. PMID 11042238. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Juurlink DN (أغسطس 2007). "Drug interactions with warfarin: what clinicians need to know". CMAJ. 177 (4): 369–71. doi:10.1503/cmaj.070946. PMC 1942100. PMID 17698826. مؤرشف من الأصل في 10 يونيو 2011. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Kurnik D, Loebstein R, Farfel Z, Ezra D, Halkin H, Olchovsky D (مارس 2004). "Complex drug-drug-disease interactions between amiodarone, warfarin, and the thyroid gland". Medicine (Baltimore). 83 (2): 107–13. doi:10.1097/01.md.0000123095.65294.34. PMID 15028964. مؤرشف من الأصل في 31 يناير 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Stephens MA, Self TH, Lancaster D, Nash T (ديسمبر 1989). "Hypothyroidism: effect on warfarin anticoagulation". South Med J. 82 (12): 1585–6. doi:10.1097/00007611-198912000-00035. PMID 2595433. مؤرشف من الأصل في 31 يناير 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Chute JP, Ryan CP, Sladek G, Shakir KM; Ryan; Sladek; Shakir (1997). "Exacerbation of warfarin-induced anticoagulation by hyperthyroidism". Endocr Pract. 3 (2): 77–9. doi:10.4158/EP.3.2.77. PMID 15251480. مؤرشف من الأصل في 13 أبريل 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Kellett HA, Sawers JS, Boulton FE, Cholerton S, Park BK, Toft AD (يناير 1986). "Problems of anticoagulation with warfarin in hyperthyroidism". Q J Med. 58 (225): 43–51. PMID 3704105. مؤرشف من الأصل في 13 فبراير 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Weathermon R, Crabb DW (1999). "Alcohol and medication interactions". Alcohol Res Health. 23 (1): 40–54. PMID 10890797. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Austin, Steve and Batz, Forrest (1999). Lininger, Schuyler W. (المحرر). A-Z guide to drug-herb-vitamin interactions: how to improve your health and avoid problems when using common medications and natural supplements together. Roseville, Calif: Prima Health. صفحة 224. ISBN 0-7615-1599-2. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - "Information Pharmacists' news" (PDF). Information Centre Bulletin. 1 Lambeth High Street, London SE1 7JN: Royal Pharmaceutical Society of Great Britain. فبراير 2008. صفحة 1. اطلع عليه بتاريخ 14 يناير 2009. الوسيط
|CitationClass=تم تجاهله (مساعدة)CS1 maint: location (link) [وصلة مكسورة] - Dr Jo Barnes BPharm MRPharmS; Working Group on Complementary Medicine (سبتمبر 2002). "Herb-medicine interactions: St John's Wort (Hypericum perforatum) Useful information for pharmacist" (PDF). 1 Lambeth High Street, London SE1 7JN: Royal Pharmaceutical Society of Great Britain. صفحة 5. مؤرشف من الأصل (PDF) في 24 سبتمبر 2006. اطلع عليه بتاريخ 14 يناير 2009. الوسيط
|CitationClass=تم تجاهله (مساعدة)CS1 maint: location (link) - "Cranberry juice clot drug warning". BBC news. 18 سبتمبر 2003. مؤرشف من الأصل في 17 نوفمبر 2015. اطلع عليه بتاريخ 18 مايو 2008. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Suvarna R, Pirmohamed M, Henderson L (ديسمبر 2003). "Possible interaction between warfarin and cranberry juice". BMJ. 327 (7429): 1454. doi:10.1136/bmj.327.7429.1454. PMC 300803. PMID 14684645. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Aston JL, Lodolce AE, Shapiro NL (سبتمبر 2006). "Interaction between warfarin and cranberry juice". Pharmacotherapy. 26 (9): 1314–9. doi:10.1592/phco.26.9.1314. PMID 16945054. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link)Free full text with registration at Medscape نسخة محفوظة 28 أغسطس 2015 على موقع واي باك مشين. - Pham DQ, Pham AQ (مارس 2007). "Interaction potential between cranberry juice and warfarin". Am J Health Syst Pharm. 64 (5): 490–4. doi:10.2146/ajhp060370. PMID 17322161. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Valente, E. J.; Trager, W. F.; Jensen, L. H. (1975). "The crystal and molecular structure and absolute configuration of (−)-(S)-warfarin". Acta Cryst. B. 31 (4): 954–960. doi:10.1107/S056774087500427X. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Karlsson BC, Rosengren AM, Andersson PO, Nicholls IA (سبتمبر 2007). "The spectrophysics of warfarin: implications for protein binding". J Phys Chem B. 111 (35): 10520–8. doi:10.1021/jp072505i. PMID 17691835. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Rote Liste Service GmbH (Hrsg.): Rote Liste 2017 – Arzneimittelverzeichnis für Deutschland (einschließlich EU-Zulassungen und bestimmter Medizinprodukte). Rote Liste Service GmbH, Frankfurt/Main, 2017, Aufl. 57, ISBN 978-3-946057-10-9, S. 226.
- Wadelius M, Chen LY, Downes K, Ghori J, Hunt S, Eriksson N, Wallerman O, Melhus H, Wadelius C, Bentley D, Deloukas P (2005). "Common VKORC1 and GGCX polymorphisms associated with warfarin dose". Pharmacogenomics J. 5 (4): 262–70. doi:10.1038/sj.tpj.6500313. PMID 15883587. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Rost S, Fregin A, Ivaskevicius V, Conzelmann E, Hörtnagel K, Pelz HJ, Lappegard K, Seifried E, Scharrer I, Tuddenham EG, Müller CR, Strom TM, Oldenburg J (فبراير 2004). "Mutations in VKORC1 cause warfarin resistance and multiple coagulation factor deficiency type 2". Nature. 427 (6974): 537–41. doi:10.1038/nature02214. PMID 14765194. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Rieder MJ, Reiner AP, Gage BF, Nickerson DA, Eby CS, McLeod HL, Blough DK, Thummel KE, Veenstra DL, Rettie AE (يونيو 2005). "Effect of VKORC1 haplotypes on transcriptional regulation and warfarin dose". N. Engl. J. Med. 352 (22): 2285–93. doi:10.1056/NEJMoa044503. PMID 15930419. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Schwarz UI, Ritchie MD, Bradford Y, Li C, Dudek SM, Frye-Anderson A, Kim RB, Roden DM, Stein CM (مارس 2008). "Genetic determinants of response to warfarin during initial anticoagulation". N. Engl. J. Med. 358 (10): 999–1008. doi:10.1056/NEJMoa0708078. PMID 18322281. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Sanderson S, Emery J, Higgins J (2005). "CYP2C9 gene variants, drug dose, and bleeding risk in warfarin-treated patients: a HuGEnet systematic review and meta-analysis". Genet. Med. 7 (2): 97–104. doi:10.1002/ajmg.a.30391. PMID 15714076. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Jensen TS, Jacques LB, Ciccanti M, Long K, Eggleston L, Roche J (3 أغسطس 2009). "Decision Memo for Pharmacogenomic Testing for Warfarin Response (CAG-00400N)". Centers for Medicare and Medicaid Services. مؤرشف من الأصل في 3 فبراير 2019. اطلع عليه بتاريخ 27 مارس 2011. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Stergiopoulos K, Brown DL (أغسطس 2014). "Genotype-Guided vs Clinical Dosing of Warfarin and Its Analogues: Meta-analysis of Randomized Clinical Trials". JAMA Intern Med. 174 (8): 1330–1338. doi:10.1001/jamainternmed.2014.2368. PMID 24935087. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Altibbi.com. "رجفان اذيني | الطبي". الطبي. مؤرشف من الأصل في 16 أغسطس 2016. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "الرجفان الاذيني،علاج الرجفان الاذيني،اسباب الرجفان الاذيني". www.webteb.com. مؤرشف من الأصل في 10 أبريل 2019. اطلع عليه بتاريخ 26 أبريل 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة)
- بوابة طب
- بوابة صيدلة
- بوابة الكيمياء
- بوابة زراعة
-Warfarin_Structural_Formula_V1.svg.png.webp)