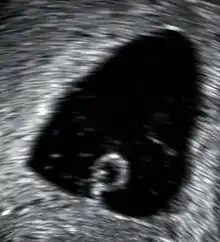
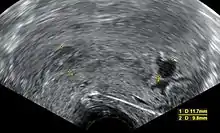
إجهاض تلقائي
الإجهاض التلقائي هو الإجهاض التلقائي للجنين ،أو خسارة الحمل ،هو موت طبيعي للجنين قبل أن يكون قادر على العيش بشكل مستقل بعيداً عن امه.[1][2] استخدام أساليب فصل الجنين بعد 20 اسبوع من الحمل بعد وفاته يسمى بولادة جنين ميت (stillbirth).[2]
| الاجهاض التلقائي | |
|---|---|
 | |
| معلومات عامة | |
| الاختصاص | طب التوليد and طب النساء |
| الإدارة | |
| حالات مشابهة | إجهاض |
علامات وأعراض الإجهاض النزيف المهبلي [1] ،قد يصاحبه ألم أو بدون ألم [1] ،وخروج خثرة أو نسيج من المهبل.[3]الحزن والقلق والشعور بالذنب قد يحدث عند الام الحامل عند حدوث الإجهاض.[4]
من العوامل المؤثرة على الحمل وقد تؤدي إلى الإجهاض، عمر الوالدين، وحدوث اجهاض في وقت سابق، والتدخين،والسمنة ،ومرض السكري ،تعاطي الكحول والمخدرات، وأسباب أخرى.[5][6] احتمال الإجهاض عند السيدات اللاتي أعمارهن أقل من 30سنة بنسبة 10% ،و45% عند السيدات اللاتي أعمارهن أكبر من 40 سنة، [1] خطر الإجهاض يزيد بعد سن 30 عند السيدات.[5] 80% من حالات الإجهاض تحدث في أول 12 اسبوع من الحمل الثلث الاول من الحمل .تعود أسباب الإجهاض لأسباب كثيرة منها:تشوهات كروموسومية ،حمل منتبذ ،أو النزيف .[1] تشخيص الإجهاض يكون بعمل فحص داخلي لعنق الرحم لمعرفة إذا كان مغلق أو مفتوح، وفحص هرمون hcg ،وعن طريق جهاز الاشعة فوق البنفسجية .[7]
لمنع حدوث الإجهاض ويكون ذلك ب العناية الطبية الدورية للام، وتجنب تعاطي الكحول والمخدرات، والامراض المعدية،والاشعة ، [8] لا حاجة لأخذ علاج عند الإجهاض من 7-14 يوم من الإجهاض، [6][9] أغلب النساء يحدث الإجهاض لديهن بشكل تلقائي وبدون تدخل طبي.[6] في بعض الحالات قد تستدعي الحالة إلى استعمال ادوية الطلق الصناعي misoprostol وتحتاج إلى عملية اجهاض dilation and curettage لازالة الجنين الميت.[9][10] السيدات اللاتي لديهن العامل الرايزيسي سالب قد يحتجن إلى مضاد رايزيسي .[6] واستعمال المسكنات ،والدعم النفسي للمريضة.[9]
الإجهاض هم من أكثر الامور التي قد تواجهها الام الحامل في بداية الحمل .[11] السيدات الحوامل نسبة الإجهاض لديهن من 10-20 % ومن 30 -50 % عند عمليات الاخصاب بشكل عام.[1][5] 50% من النساء اللاتي تعرضن لحدوث الإجهاض مرتين قبل ذلك هن الأكثر عرضة لحدوث الإجهاض.[12]
العلامات والأعراض
أكثر عرض شائع للإجهاض هو النزيف المهبلي.[13] قد يختلف النزيف ما بين دم فاتح اللون إلى دم داكن. وقد يستمر النزيف لعدة أيام، نزول دم فاتح اللون قد يكون ليس بالامر الخطير فهو محتمل الحدوث في الثلث الأول من الحمل (أول 12 اسبوع) وقد لايكون علامة مهددة بالإجهاض.
النزيف أثناء الحمل قد يكون مهدداً بالإجهاض، أكثر من نصف السيدات اللاتي يحدث لهن نزيف اثناء الحمل قد يجهضن أجنتهن.[14] قد تكون العلامات الاخرى للإجهاض مهددة أكثر من النزيف.[13] يمكن اكتشاف الإجهاض من خلال جهاز الاشعة فوق البنفسجية، أو من خلال فحص هرمون HCG ،السيدات اللاتي قمن بعمل الحقن المجهري ،أو زراعة الاجنة، واللاتي سبق لهن الإجهاض يجب أن يقمن بكشف دوري أكثر من باقي السيدات الحوامل. تكون عملية الإجهاض عند معظم النساء بشكل تلقائي، الا أن هناك بعض الحالات بحاجة إلى تدخل طبي مثل عملية الإجهاض D&C أو عملية ERPC لتنظيف الرحم من بقايا أنسجة المشيمة والجنين الميت.[15]
الأسباب
يحدث الإجهاض لأسباب عديدة، ولم تعرف جميع الأسباب، ومنها:كروموسومية أو جينية، أو تتعلق بالرحم، أو اختلالات هرمونية، أو التهابات في القناة التناسلية أو رفض الأنسجة. عمل فحص للمشيمة للكشف عن وجود اختلالات جينية (فحص الزغب المشيمية CVS أو بزل السلي (السائل الامينوسي) من النادر ما أن يتسبب بالإجهاض بنسبة 1% .[16][17]
الثلث الأول من الحمل
أكثر الحالات التي يظهر فيها الإجهاض خلال الثلث الأول.[18][19] بنسبة (30%-40%) من البويضات المخصبة تجهض وغالباَ بدون علم الام.[1]
الاختلالات الكروموسومية هي أكثر أسباب الإجهاض خلال الثلث الأول من الحمل (أول 13 اسبوع من الحمل)[20] العيوب الكروموسومية تعود اسبابها للوالدين، وهو أحد اسباب تكرار حدوث الإجهاض لدى النساء، أو إذا كان لدى الوالدين طفل أو أحد الاقارب لديه مشاكل في الولادة.[21] العيوب الكروموسومية تظهر عند الاباء الأكبر سناَ، وتظهر بشكل أكبر عند السيدات الأكبر سناَ.[22]
نقص هرمون البروجسترون هو سبب آخر للإجهاض، السيدات اللاتي لوحظ ان هذا الهرمون اقل من مستواه الطبيعي خلال النصف الثاني من الدورة الشهرية (الطور الافرازي لبطانة الرحم).قد يصرف للسيدة الحامل حبوب البروحسترون في الثلث الأول من الحمل.[21] لم تؤكد الدراسات أن أخذ هذا الهرمون يمنع الإجهاض. والتعرف على المشاكل التي تحدث في الطور الافرازي لبطانة الرحم لم يتم اكتشافها لحد الآن.[23]
الثلث الثاني من الحمل
يحدث الإجهاض في هذه المرحلة لعدة أسباب. أهمها تشوهات خلقية في الرحم ،أو وجود أورام في الرحم ،أو مشاكل في عنق الرحم.[21] هذه المشاكل قد تؤدي إلى ولادة مبكرة [18]
أظهرت دراسة أن 19% من حالات الإجهاض في هذه المرحلة، هي بسبب مشاكل في الحبل السري والمشيمة [24]
الحمل بأكثر من جنين
الحمل بأكثر من جنين قد يزيد من خطورة الإجهاض لدى السيدة الحامل [21]
وجود أمراض لدى السيدة
- مرض السكري :تزيد فرصة الإجهاض عند السيدات اللاتي يعانين من مرض السكري.[25] (عدم القدرة على السيطرة على الانسولين وجدت الدراسات ان نسبة الخطورة تزيد بنسبة 3.1% (أكثر من خطر خلفية حوالي 16% ) لكل انحراف في مسنوى الهيموغلوبين الغليكوزيلاتي فوق المعدل الطبيعي. لم تؤكد الدراسات ان نسبة المحافظة على مستوى الجلوكوز في الدم بشكل مستقر قد تمنع خطر الإجهاض.
- تكيس المبايض :قد يزيد تكيس المبايض من خطر الإجهاض، ولكنه امر مختلف فيه [26] اظهرت الدراسات ان استخدام دواء ميتفورمين يقلل من خطورة الإجهاض عند السيدات اللاتي يعانين من تكيس المبايض [27][28] ولكن لم تكتمل الدراسات بعد، [29] في عام 2009 اجريت دراسة على الميتفورمين ووجدوا ان تناوله اثناء الحمل ليس آمناَ، ولا يوصى به اثناء الحمل [30] وفي عام 2007الكلية الملكية للقبالة والولادة أوصت بعدم أخذه اثناء الحمل.[29]
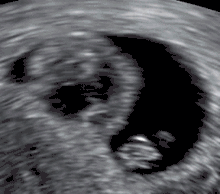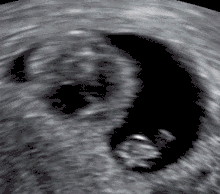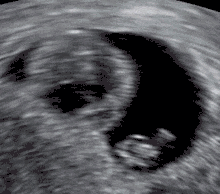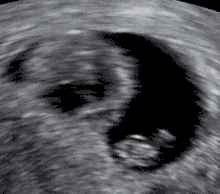
أسباب أخرى تسبب الإجهاض
- الجماع خلال الثلث الأول من الحمل قد يسبب الإجهاض ولكن لم يتفق جميع الاطباء على ذلك.
- تعاطي الكوكايين [31] الاصابات، التعرض للسموم، استعمال اللولب اثناء الحمل [32]
- استخدام LEEP اثناء الحمل (الثلث الأول من الحمل )[33]
- استخدام الادوية المضادة للاكتئاب وخاصة الباروكستين والفينافكسين قد يؤدي إلى الإجهاض.[34][35]
التشخيص
يمكن اكتشاف الإجهاض عن طريق جهاز الاشعة فوق البنفسجية ،وعن طريق فحص الانسجة عن طريق فحص الميكروسكوب ويشمل الفحص الزغب ،والتغذية للجنين وأجزاءه والتغيرات في بطانة الرحم ،أغلب الاجنة التي تجهض تحمل عيوباَ كروموسومية [36] ،عندما يكتشف وجود عيوب كروموسومية يجب عمل فحص جيني وراثي للأبوين [36]
معايير الأشعة فوق البنفسجية: اثبتت الدراسات في المجلة الطبية في انجلترا معتمدة على منظمة الاشعة والاشعة فوق البنفسجية في أمريكا. حيث حددت المعايير التي يثبت فيها الإجهاض.[37]
- يجب أن يكون طول الجنين على الاقل 7 ملم وبدون نبض [الإنجليزية]
- يجب ان يكون قطر كيس الحمل من 16 – 24 ملم وبدون بويضة مخصبة
- غياب النبض بعد 7-13 يوم بعد اخذ الاشعة فوق البنفسجية التي اظهرت كيس الحمل بدون بويضة مخصبة
- غياب الجنين بعد 6 اسابيع من آخر دورة شهرية
- الكيس الامينوسي يظهر بشكل محاذ لكيس البويضة مع عدم وجود بويضة.
- كيس البويضة طوله أكثر من 7 ملم
- كيس الحمل حجمه أصغر من الجنين (يكون هناك فرق في الاطوال بين كيس الحمل وطول الجنين
التصنيف
النزيف الذي يحدث اثناء الحمل قد يؤدي إلى الإجهاض، ولكن ذلك لم يثبت بعد فمن الممكن ان يبقى الجنين حياَ في هذه الحالات يثبت الإجهاض:
- كيس حمل فارغ [الإنجليزية] في هذه الحالة ينمو كيس الحمل ويكبر بدون جنين
- عندما يحدث توسع لعنق الرحم [38] لكن الجنين لم يخرج بعد، قد يؤدي هذا إلى الإجهاض. يتوقف نبض الجنين في هذه الحالة.
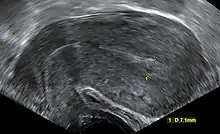
- الإجهاض الكامل: هو أن تجهض الحامل جميع ما في الرحم:المشيمة والجنين والسائل الامينوسي ، قد لا يظهر فحص الحمل ان الرحم فارغ ويجب عمل فحص عند الطبيب بواسطة الاشعة فوق الصوتية
- الإجهاض غير الكامل:هو ان يبقى في الرحم جزء من الحمل .[39] زيادة المسافة بين جدران الرحم بواسطة تنظير المهبل وقد يزيد من سمك بطانة الرحم. يتم اكتشاف بقايا الحمل داخل الرحم بواسطة اشعة دوبلر [40] في حالة الحمل خارج الرحم يتم كشفه عن طريق فحص هرمون hcg [40]
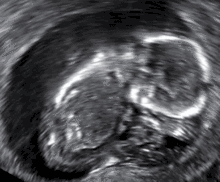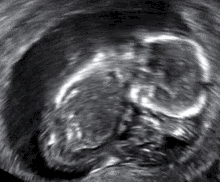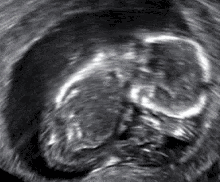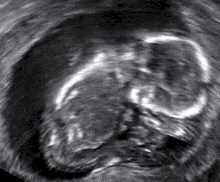
- الإجهاض الصامت: موت الجنين ولكن لم يتم اجهاضه بعد، ويتم اجهاضه في وقت لاحق ويسمى بالإجهاض الصامت.[41][42]
- الاجهاض المتعفن : وهو موت الجنين وبقاؤه داخل الرحم أو بقاء اجزاء داخل الرحم مما يؤدي إلى تعفنها داخل الرحم وهو مهدد لحياة الام.
- الاجهاض المتكرر :حدوث الإجهاض أكثر من 3 مرات وإذا كانت نسبة حدوث الإجهاض 15% [43] 85% من النساء اللاتي اجهضن أكثر من مرتين متتاليتين من الممكن ان يحملن بشكل طبيعي بعد ذلك.
علامات واعراض الإجهاض حسب فترة الحمل:[44]
- بعد 6 اسابيع يكون هناك بقع دم وحدوث تقلصات وألم يشبه الم الدورة
- من 6 اسابيع إلى 13 اسبوع يكون هناك دو حول الجنين والمشيمة وقد يستمر الدم لعدة ايام ويرافقه التقسؤ والاسهال وعدم الارتياح.
- أكثر من 13 اسبوع يمون الجنين من السهل عليه الخروج من الرحم والمشيمة والم يشبه الم الإجهاض في بداية الحمل ولكنه قد يكون مهدداَ للحياة
التصنيف الدولي للأمراض
- الاجهاض المتكرر N96 [الإنجليزية]
- الإجهاض غير الكامل O03.0-O06.4 [الإنجليزية]
- الإجهاض الصامت O02.1 [الإنجليزية]
- الإجهاض المهدد للحياة O20.0 [الإنجليزية]
الوقاية
ليس هناك أي طريقة للوقاية من الإجهاض سوى معرفة اسباب الإجهاض واجزاء الفحوص والكشوف الدورية ولم تظهر الدراسات ان أخذ الفيتامينات والممكلات الغذائية تمنع الإجهاض [45]
العلاج
النزيف هو أول العلامات التي قد تظهر عند قرب حدوث الإجهاض أو الحمل خارج الرحم .الالم لا يكون شديداَ ولكنه علامة للحمل خارج الرحم [13] في حالة فقد كميات من الدم، والالم الشديد، يجب عمل تنظير للمهبل ،وعمل فحص لقياس مستوى هرمون BHCG للتأكد من أن الحمل خارج الرحم وهي حالة مهددة للحياة [46][47]
إذا كان النزيف خفيف تكتفي باستشارة الطبيب، وإذا كان النزيف شديد والم شديد وحمى تصبح حالة طارئة ويجب تدخل طبي طارئ. يجب الراحة في السرير [الإنجليزية] للسيدة الحامل، وعند وجود دم بين المشيمة وبطانة الرحم وتظهر على جهاز الالتراساوند [48][49] لم يثبت ان استعمال (Rho(D بعد الإجهاض التلقائي قد يفيد [50] في بريطانيا يوصى به بعد 12 اسبوع من الحمل ،ولكن قبل 12 اسبوع يتم تدخل جراحي لاكمال الإجهاض.[51]
الطرق
ليس هناك علاج للإجهاض بشكل عام باستثناء (الحمل خارج الرحم) وفي حالات الإجهاض الجزئي وكيس الحمل الفارغ والإجهاض الصامت، هناك 3 حلول لهذه الحالات:
- المراقبة والانتظار في أغلب الحالات من 65%- 80% ينجح خلال الفترة من اسبوعين إلى 6 اسابيع .[52] وتجنب التدخل الجراحي والأدوية [53] ولكن يزيد خطر الإصابة بالنزيف [52]
- استعمال الادوية ( ميزوبروستول ) ليحفز اتمام عملية الإجهاض. 95% من الحالات التي تستعمل الادوية يحدث الإجهاض خلال ايام. [52]
- التدخل الجراحي هو اسرع الطرق لاتمام الإجهاض وهو يقلل من خطر النزيف، ويمنع الإلآم الإجهاض .[52] في حالة الإجهاض المتكرر يجب عمل عملية D&C لاخذ عينة من الانسجة لعمل فحص للكروموسومات .
ويمكن استخدام التقنيات التالية:
- Vacuum_aspiration : يتم اجراؤه عن طريق عنق الرحم
- D&C هي عملية جراحية وهي تقوم بتنظيف الرحم وتفريغه من مكوناته ولكن لهذه العملية مضاعفات قد تسبب اصابة للرحم وعنق الرحم وتحدث ثقوب في الرحم وهذا يؤثر على السيدة التي تريد الانجاب في المستقبل.
الإجهاض المتأخر
علاماته وأعراضه [54]
- كيس الحمل أكبر من 30 – 35 ملم وطول الجنين 25 ملم (مقارنة بعمر الحمل من 7-9 اسابيع يجب أخذ الادوية وقد يحتاج إلى تدخل جراحي
- كيس الحمل اقل من 15-20 ملم مقارنة بعمر الحمل أقل من 7 أسابيع يجب استخدام تقنيات الإجهاض الاخرى والتدخل الجراحي غير موصى به.
الإجهاض الجزئي
العلامات والأعراض [54]
- يكون حجم ما تبقى في الرحم أقل من 15 ملم
- يكون حجم ما تبقى في الرحم (15-20) يجب التدخل الجراحي في هذه الحالة
- يكون حجم ما تبقى في الرحم أكثر من 35 ملم:* تناول ميزوبروستول لتسريع خروج ما في الرحم:* المراقبة للسيدة الحامل للتأكد من حدوث الإجهاض:* في حال عدم الاستفادة من تناول الادوية يجب عمل فحص نسائي داخلي
Prognosis

الحالة النفسية
قد يتبع الإجهاض حالة نفسية [4] اظهر الاستبيان ان 55% يعانين من الاكتئاب بعد الإجهاض، بينما 25% يبقى الاكتئاب لمدة 3 أشهر، و18% يبقى لمدة 6 أشهر و11% يبقى لمدة سنة [55] بالإضافة إلى الشعور بالفقدان وعدم القدرة على التعامل مع الآخرين، الأشخاص الذين لا يملكون القدرة على السيطرة على مشاعرهم قد يؤدي ذلك إلى عواقب وخيمة.
Terminology
يطلق مصطلح الإجهاض على فقدان الحمل المبكر قبل اتمام الحمل [56] ، الاجنة التي تولد قبل 24 اسبوع من النادر أن يبقى حياً.[57] ومع ذلك فان تسمية موت الجنين تختلف من بلد إلى آخر وتعتمد على وزن وعمر الجنين 16 اسبوع في النرويج، و20 اسبوع في بريطانيا و26 اسبوع في إيطاليا واسبانيا [57][58][59] الجنين ان توفي قبل هذا العمر الحملي قد يسمى بولادة جنين ميت [57] في بريطانيا تسجل حالات الإجهاض قانونياً.
تغيرت المصطلحات الطبية الخاصة بالنساء خلال الحمل بمرور الوقت [60] قبل 1980 استخدم العلماء مصطلح (الإجهاض التلقائي ) للإجهاض والإجهاض المتعمد كان يطلق عليه TOP .[60][61] احياناً يكون هناك شكوك تحيط بالإجهاض. هناك سيدات لايفضلن الإجهاض وهناك اخريات لايبالين بذلك حسب اختلاف الثقافات [62]
في أواخر 1980 و 1980 أصبح الأطباء أكثر وعياً بشأن المصصطلحات التي تتعلق بفقدان اللحمل. شجعت المؤلفات الطبية على استخدام مصطلح الإجهاض عوضاً عن الإجهاض التلقائي وذلك احتراماً لمشاعر المرأة وتخفيفاً لآلامها [63][64][65] وقد أوصى الأطباء في بريطانيا بتغيير هذه المصطلحات [41]
اظهرالتحليل التاريخي أن تغيير هذه المصطلحات لم يحدث الابعد تغييرات في التشريع عام 1960 والتطور الذي حدث في مجال تكنولوجيا الموجات فوق الصوتية في 1980 سمحت لهم بتغيير المصطلحات [60] البلدان التي لا زال الإجهاض غي شرعي فيها فهم لايستطيعون التمييز بين الإجهاض الطبيعي والمتعمد
الحيوانات الأخرى
يحدث الإجهاض لجميع الحيوانات ويعود إلى أسباب تلقائية، مثلاً في الأغنام يحدث بسبب الازدحام، أو بسبب مطاردة الكلاب لها.[66] وعند الأبقار يحدث بسبب الامراض المعدية مثل الحمى المتموجة ولكن يمكن تفادي ذلك باعطائها التطاعيم [67] وهناك أمراض أخرى قد تسبب الإجهاض.
مراجع
- The Johns Hopkins Manual of Gynecology and Obstetrics (الطبعة 4). Lippincott Williams & Wilkins. 2012. صفحات 438–439. ISBN 9781451148015. مؤرشف من الأصل في 5 فبراير 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "What is pregnancy loss/miscarriage?". http://www.nichd.nih.gov/. 2013-07-15. مؤرشف من الأصل في 22 ديسمبر 2017. اطلع عليه بتاريخ 14 مارس 2015. الوسيط
|CitationClass=تم تجاهله (مساعدة); روابط خارجية في|موقع=(مساعدة) - "What are the symptoms of pregnancy loss/miscarriage?". http://www.nichd.nih.gov/. 2013-07-15. مؤرشف من الأصل في 6 أكتوبر 2017. اطلع عليه بتاريخ 14 مارس 2015. الوسيط
|CitationClass=تم تجاهله (مساعدة); روابط خارجية في|موقع=(مساعدة) - Robinson, GE (January 2014). "Pregnancy loss". Best practice & research. Clinical obstetrics & gynaecology. 28 (1): 169–78. doi:10.1016/j.bpobgyn.2013.08.012. PMID 24047642. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "How many people are affected by or at risk for pregnancy loss or miscarriage?". http://www.nichd.nih.gov. 2013-07-15. مؤرشف من الأصل في 20 ديسمبر 2017. اطلع عليه بتاريخ 14 مارس 2015. الوسيط
|CitationClass=تم تجاهله (مساعدة); روابط خارجية في|موقع=(مساعدة) - Oliver, A; Overton, C (May 2014). "Diagnosis and management of miscarriage". The Practitioner. 258 (1771): 25–8, 3. PMID 25055407. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "How do health care providers diagnose pregnancy loss or miscarriage?". http://www.nichd.nih.gov/. 2013-07-15. مؤرشف من الأصل في 22 ديسمبر 2017. اطلع عليه بتاريخ 14 مارس 2015. الوسيط
|CitationClass=تم تجاهله (مساعدة); روابط خارجية في|موقع=(مساعدة) - "Is there a cure for pregnancy loss/miscarriage?". http://www.nichd.nih.gov/. 2013-10-21. مؤرشف من الأصل في 6 أكتوبر 2017. اطلع عليه بتاريخ 14 مارس 2015. الوسيط
|CitationClass=تم تجاهله (مساعدة); روابط خارجية في|موقع=(مساعدة) - "What are the treatments for pregnancy loss/miscarriage?". http://www.nichd.nih.gov. 2013-07-15. مؤرشف من الأصل في 22 ديسمبر 2017. اطلع عليه بتاريخ 14 مارس 2015. الوسيط
|CitationClass=تم تجاهله (مساعدة); روابط خارجية في|موقع=(مساعدة) - Tunçalp, O; Gülmezoglu, AM; Souza, JP (8 September 2010). "Surgical procedures for evacuating incomplete miscarriage". The Cochrane database of systematic reviews (9): CD001993. doi:10.1002/14651858.CD001993.pub2. PMID 20824830. الوسيط
|CitationClass=تم تجاهله (مساعدة) - National Coordinating Centre for Women's and Children's Health (UK) (December 2012). "Ectopic Pregnancy and Miscarriage: Diagnosis and Initial Management in Early Pregnancy of Ectopic Pregnancy and Miscarriage". NICE Clinical Guidelines, No. 154. Royal College of Obstetricians and Gynaecologists. مؤرشف من الأصل في 5 نوفمبر 2013. اطلع عليه بتاريخ 04 يوليو 2013. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Garrido-Gimenez, C; Alijotas-Reig, J (March 2015). "Recurrent miscarriage: causes, evaluation and management". Postgraduate Medical Journal. 91 (1073): 151–162. doi:10.1136/postgradmedj-2014-132672. PMID 25681385. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Risk Factors for Spontaneous Abortion in Early Symptomatic First-Trimester Pregnancies". Obstetrics & Gynecology. 106 (5, Part 1): 993–9. 2005. doi:10.1097/01.AOG.0000183604.09922.e0. PMID 16260517. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Everett C (1997). "Incidence and outcome of bleeding before the 20th week of pregnancy: Prospective study from general practice". BMJ. 315 (7099): 32–4. doi:10.1136/bmj.315.7099.32. PMC 2127042. PMID 9233324. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Understanding early miscarriage - BabyCentre نسخة محفوظة 05 سبتمبر 2017 على موقع واي باك مشين.
- Tabor A, Alfirevic Z (2010). "Update on procedure-related risks for prenatal diagnosis techniques". Fetal diagnosis and therapy. 27 (1): 1–7. doi:10.1159/000271995. PMID 20051662. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Agarwal K, Alfirevic Z (August 2012). "Pregnancy loss after chorionic villus sampling and genetic amniocentesis in twin pregnancies: a systematic review". Ultrasound in obstetrics & gynecology : the official journal of the International Society of Ultrasound in Obstetrics and Gynecology. 40 (2): 128–34. doi:10.1002/uog.10152. PMID 22125091. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Rosenthal, M. Sara (1999). "The Second Trimester". The Gynecological Sourcebook. WebMD. مؤرشف من الأصل في 4 يوليو 2007. اطلع عليه بتاريخ 18 ديسمبر 2006. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Francis O (1959). "An analysis of 1150 cases of abortions from the Government R.S.R.M. Lying-in Hospital, Madras". Journal of obstetrics and gynaecology of India. 10 (1): 62–70. PMID 12336441. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Kajii T, Ferrier A, Niikawa N, Takahara H, Ohama K, Avirachan S (1980). "Anatomic and chromosomal anomalies in 639 spontaneous abortuses". Human Genetics. 55 (1): 87–98. doi:10.1007/BF00329132. PMID 7450760. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - "Miscarriage: Causes of Miscarriage". HealthCentral.com. مؤرشف من الأصل في 10 يونيو 2015. اطلع عليه بتاريخ 26 يوليو 2012. الوسيط
|CitationClass=تم تجاهله (مساعدة)taken word-for-word from pp. 347–9 of: "What To Do When Miscarriage Strikes". The PDR Family Guide to Women's Health and Prescription Drugs. Montvale, NJ: Medical Economics. 1994. صفحات 345–50. ISBN 1-56363-086-9. الوسيط|CitationClass=تم تجاهله (مساعدة) - "Pregnancy Over Age 30". MUSC Children's Hospital. اطلع عليه بتاريخ 18 ديسمبر 2006. الوسيط
|CitationClass=تم تجاهله (مساعدة);|archive-url=is malformed: timestamp (مساعدة) - Bukulmez O, Arici A (2004). "Luteal phase defect: Myth or reality". Obstetrics and Gynecology Clinics of North America. 31 (4): 727–44, ix. doi:10.1016/j.ogc.2004.08.007. PMID 15550332. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Peng HQ, Levitin-Smith M, Rochelson B, Kahn E (2006). "Umbilical Cord Stricture and Overcoiling Are Common Causes of Fetal Demise". Pediatric and Developmental Pathology. 9 (1): 14–9. doi:10.2350/05-05-0051.1. PMID 16808633. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Mills JL, Simpson JL, Driscoll SG, Jovanovic-Peterson L, Van Allen M, Aarons JH, Metzger B, Bieber FR, Knopp RH, Holmes LB (1988). "Incidence of Spontaneous Abortion among Normal Women and Insulin-Dependent Diabetic Women Whose Pregnancies Were Identified within 21 Days of Conception". New England Journal of Medicine. 319 (25): 1617–23. doi:10.1056/NEJM198812223192501. PMID 3200277. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Boomsma CM, Fauser BC, Macklon NS (January 2008). "Pregnancy complications in women with polycystic ovary syndrome". Seminars in reproductive medicine. 26 (1): 72–84. doi:10.1055/s-2007-992927. PMID 18181085. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Jakubowicz DJ, Iuorno MJ, Jakubowicz S, Roberts KA, Nestler JE (2002). "Effects of Metformin on Early Pregnancy Loss in the Polycystic Ovary Syndrome". Journal of Clinical Endocrinology & Metabolism. 87 (2): 524–9. doi:10.1210/jc.87.2.524. PMID 11836280. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Khattab S, Mohsen IA, Foutouh IA, Ramadan A, Moaz M, Al-Inany H (2006). "Metformin reduces abortion in pregnant women with polycystic ovary syndrome". Gynecological Endocrinology. 22 (12): 680–4. doi:10.1080/09513590601010508. PMID 17162710. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Royal College of Obstetricians and Gynaecologists (December 2007). "Long-term consequences of polycystic ovarian syndrome" (PDF). Green-top Guideline No. 27. Royal College of Obstetricians and Gynaecologists. مؤرشف من الأصل (PDF) في 5 يوليو 2013. اطلع عليه بتاريخ 02 يوليو 2013. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Lilja AE, Mathiesen ER (2006). "Polycystic ovary syndrome and metformin in pregnancy". Acta Obstetricia et Gynecologica Scandinavica. 85 (7): 861–8. doi:10.1080/00016340600780441. PMID 16817087. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Ness RB, Grisso JA, Hirschinger N, Markovic N, Shaw LM, Day NL, Kline J (1999). "Cocaine and Tobacco Use and the Risk of Spontaneous Abortion". New England Journal of Medicine. 340 (5): 333–9. doi:10.1056/NEJM199902043400501. PMID 9929522. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - "Miscarriage: An Overview". Armenian Medical Network. 2005. مؤرشف من الأصل في 8 يوليو 2018. اطلع عليه بتاريخ 19 سبتمبر 2007. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Conner SN, Cahill AG, Tuuli MG, Stamilio DM, Odibo AO, Roehl KA, Macones GA (2013). "Interval from loop electrosurgical excision procedure to pregnancy and pregnancy outcomes". Obstet Gynecol. 122 (6): 1154–9. doi:10.1097/01.AOG.0000435454.31850.79. PMC 3908542. PMID 24201682. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Broy P, Bérard A (2010). "Gestational exposure to antidepressants and the risk of spontaneous abortion: A review". Current drug delivery. 7 (1): 76–92. doi:10.2174/156720110790396508. PMID 19863482. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Nakhai-Pour HR, Broy P, Bérard A (2010). "Use of antidepressants during pregnancy and the risk of spontaneous abortion". Canadian Medical Association Journal. 182 (10): 1031–7. doi:10.1503/cmaj.091208. PMC 2900326. PMID 20513781. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Royal College of Obstetricians and Gynaecologists (RCOG) (April 2011). "The investigation and treatment of couples with recurrent first-trimester and second-trimester miscarriage" (PDF). Green-top Guideline No. 17. Royal College of Obstetricians and Gynaecologists (RCOG). مؤرشف من الأصل (PDF) في 5 يوليو 2013. اطلع عليه بتاريخ 02 يوليو 2013. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Doubilet PM, Benson CB, Bourne T, Blaivas M, Barnhart KT, Benacerraf BR, Brown DL, Filly RA, Fox JC, Goldstein SR, Kendall JL, Lyons EA, Porter MB, Pretorius DH, Timor-Tritsch IE (2013). "Diagnostic Criteria for Nonviable Pregnancy Early in the First Trimester". New England Journal of Medicine. 369 (15): 1443–1451. doi:10.1056/NEJMra1302417. PMID 24106937. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Stead, Latha; Stead, S. Matthew; Kaufman, Matthew; Suarez, Luis (2006). First Aid for The Obstetrics and Gynecology Clerkship. New York: McGraw-Hill. صفحة 138. ISBN 978-0-07-144874-1. الوسيط
|CitationClass=تم تجاهله (مساعدة) - MedlinePlus (October 25, 2004). "Abortion – incomplete". Medical Encyclopedia. مؤرشف من الأصل في 25 أبريل 2006. اطلع عليه بتاريخ 24 مايو 2006. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Kirk E, Bottomley C, Bourne T (2013). "Diagnosing ectopic pregnancy and current concepts in the management of pregnancy of unknown location". Human Reproduction Update. 20 (2): 250–61. doi:10.1093/humupd/dmt047. PMID 24101604. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Farquharson RG, Jauniaux E, Exalto N (2005). "Updated and revised nomenclature for description of early pregnancy events". Human Reproduction. 20 (11): 3008–11. doi:10.1093/humrep/dei167. PMID 16006453. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Hutchon DJ (June 1997). "Missed abortion versus delayed miscarriage". British journal of obstetrics and gynaecology. 104 (6): 753. doi:10.1111/j.1471-0528.1997.tb11994.x. PMID 9197887. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Royal College of Obstetricians and Gynaecologists (May 2003). "The investigation and treatment of couples with recurrent miscarriage". Green-top Guideline No. 17. مؤرشف من الأصل في 2 أبريل 2014. اطلع عليه بتاريخ 20 أكتوبر 2010. الوسيط
|CitationClass=تم تجاهله (مساعدة) - www.birth.com.au (October 2004). "miscarriage". مؤرشف من الأصل في 1 ديسمبر 2008. اطلع عليه بتاريخ 03 يناير 2014. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Rumbold A, Middleton P, Pan N, Crowther CA (Jan 19, 2011). "Vitamin supplementation for preventing miscarriage". Cochrane database of systematic reviews (Online) (1): CD004073. doi:10.1002/14651858.CD004073.pub3. PMID 21249660. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Yip SK, Sahota D, Cheung LP, Lam P, Haines CJ, Chung TK (2003). "Accuracy of Clinical Diagnostic Methods of Threatened Abortion". Gynecologic and Obstetric Investigation. 56 (1): 38–42. doi:10.1159/000072482. PMID 12876423. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Condous G, Okaro E, Khalid A, Bourne T (2005). "Do we need to follow up complete miscarriages with serum human chorionic gonadotrophin levels?". BJOG. 112 (6): 827–9. doi:10.1111/j.1471-0528.2004.00542.x. PMID 15924545. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Ben-Haroush A, Yogev Y, Mashiach R, Meizner I (2003). "Pregnancy outcome of threatened abortion with subchorionic hematoma: Possible benefit of bed-rest?". The Israel Medical Association journal. 5 (6): 422–4. PMID 12841015. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Tien JC, Tan TY (2007). "Non-surgical interventions for threatened and recurrent miscarriages". Singapore medical journal. 48 (12): 1074–90, quiz 1090. PMID 18043834. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Karanth, L; Jaafar, SH; Kanagasabai, S; Nair, NS; Barua, A (Mar 28, 2013). "Anti-D administration after spontaneous miscarriage for preventing Rhesus alloimmunisation". The Cochrane database of systematic reviews. 3: CD009617. doi:10.1002/14651858.CD009617.pub2. PMID 23543581. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Royal College of Obstetric and Gynecologists (March 2011). "The Use of Anti-D Immunoglobulin for Rhesus D Prophylaxis" (PDF). صفحة 5. مؤرشف من الأصل (PDF) في 28 نوفمبر 2014. اطلع عليه بتاريخ 25 سبتمبر 2014. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Kripke C (2006). "Expectant management vs. surgical treatment for miscarriage". American Family Physician. 74 (7): 1125–6. PMID 17039747. مؤرشف من الأصل في 2 أبريل 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Tang OS, Ho PC (2006). "The use of misoprostol for early pregnancy failure". Current Opinion in Obstetrics and Gynecology. 18 (6): 581–6. doi:10.1097/GCO.0b013e32800feedb. PMID 17099326. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Clinical Practice Guideline: Miscarriage: Management from Royal Women's Hospital. Publication date: 7 October 2010. نسخة محفوظة 12 مارس 2011 على موقع واي باك مشين.
- Lok IH, Yip AS, Lee DT, Sahota D, Chung TK (2010). "A 1-year longitudinal study of psychological morbidity after miscarriage". Fertility and Sterility. 93 (6): 1966–75. doi:10.1016/j.fertnstert.2008.12.048. PMID 19185858. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Farquharson RG, Jauniaux E, Exalto N (November 2005). "Updated and revised nomenclature for description of early pregnancy events". Human reproduction (Oxford, England). 20 (11): 3008–11. doi:10.1093/humrep/dei167. PMID 16006453. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Mohangoo AD, Blondel B, Gissler M, Velebil P, Macfarlane A, Zeitlin J (2013). "International comparisons of fetal and neonatal mortality rates in high-income countries: should exclusion thresholds be based on birth weight or gestational age?". PLoS ONE. 8 (5): e64869. doi:10.1371/journal.pone.0064869. PMC 3658983. PMID 23700489. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Li, Z; Zeki, R; Hilder, L; Sullivan, EA (2012). "Australia's Mothers and Babies 2010". Perinatal statistics series no. 27. Cat. no. PER 57. Australian Institute of Health and Welfare National Perinatal Statistics Unit, Australian Government. مؤرشف من الأصل في 25 مارس 2017. اطلع عليه بتاريخ 04 يوليو 2013. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Royal College of Obstetricians and Gynaecologists UK (April 2001). "Further Issues Relating to Late Abortion, Fetal Viability and Registration of Births and Deaths". Royal College of Obstetricians and Gynaecologists UK. مؤرشف من الأصل في 16 يوليو 2014. اطلع عليه بتاريخ 04 يوليو 2013. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Moscrop A (2013). "'Miscarriage or abortion?' Understanding the medical language of pregnancy loss in Britain; a historical perspective". Medical Humanities. 39 (2): 98–104. doi:10.1136/medhum-2012-010284. PMID 23429567. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Standard terminology for reporting of reproductive health statistics in the United States". Public Health Report. 103 (5): 464–71. 1988. PMC 1478116. PMID 3140271. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Chalmers B (May 1992). "Terminology used in early pregnancy loss". British journal of obstetrics and gynaecology. 99 (5): 357–8. doi:10.1111/j.1471-0528.1992.tb13746.x. PMID 1622902. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Beard RW, Mowbray JF, Pinker GD (1985). "Miscarriage or abortion". Lancet. 2 (8464): 1122–3. doi:10.1016/S0140-6736(85)90709-3. PMID 2865589. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Hutchon DJ, Cooper S (1998). "Terminology for early pregnancy loss must be changed". BMJ. 317 (7165): 1081. doi:10.1136/bmj.317.7165.1081. PMC 1114078. PMID 9774309. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Hutchon DJ (1998). "Understanding miscarriage or insensitive abortion: Time for more defined terminology?". American Journal of Obstetrics and Gynecology. 179 (2): 397–8. doi:10.1016/S0002-9378(98)70370-9. PMID 9731844. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Spencer, James. Sheep Husbandry in Canada, page 124 (1911). نسخة محفوظة 15 أبريل 2017 على موقع واي باك مشين.
- "Beef cattle and Beef production: Management and Husbandry of Beef Cattle", Encyclopaedia of New Zealand (1966). نسخة محفوظة 01 يناير 2009 على موقع واي باك مشين.
- بوابة علم الأحياء
- بوابة موت
- بوابة طب
- بوابة المرأة