فصام
الفُصام كما تُعرف باسم السكيزوفرينيا (باللاتينية: ![]() Schizophrenia) وأيضا الشيزوفرينيا هو اضطراب نفسي يتسم بسلوك اجتماعي غير طبيعي وفشل في تمييز الواقع.[1] تشمل الأعراض الشائعة الوهام واضطراب الفكر والهلوسة السمعية بالإضافة إلى انخفاض المشاركة الاجتماعية والتعبير العاطفي وانعدام الإرادة.[1][2] غالبًا ما يكون لدى المصابين بالفصام مشاكل نفسية أُخرى مثل اضطراب القلق والاضطراب الاكتئابي واضطراب تعاطي المخدرات. عادة ما تظهر الأعراض تدريجيا، حيث تبدأ في مرحلة البلوغ، وتستمر لفترة طويلة.[2][3]
Schizophrenia) وأيضا الشيزوفرينيا هو اضطراب نفسي يتسم بسلوك اجتماعي غير طبيعي وفشل في تمييز الواقع.[1] تشمل الأعراض الشائعة الوهام واضطراب الفكر والهلوسة السمعية بالإضافة إلى انخفاض المشاركة الاجتماعية والتعبير العاطفي وانعدام الإرادة.[1][2] غالبًا ما يكون لدى المصابين بالفصام مشاكل نفسية أُخرى مثل اضطراب القلق والاضطراب الاكتئابي واضطراب تعاطي المخدرات. عادة ما تظهر الأعراض تدريجيا، حيث تبدأ في مرحلة البلوغ، وتستمر لفترة طويلة.[2][3]
| الفصام | |
|---|---|
| معلومات عامة | |
| الاختصاص | طب نفسي ، وعلم نفس سريري |
| من أنواع | ذهان |
| الإدارة | |
| أدوية | أرمودافينيل ، وأولانزابين ، وزيبراسيدون ، وأسيتوفينازين ، وبيكساروتين ، وأريبيبرازول ، وثيوريدازين ، وفلوفينازين ، ولوكسابين ، وموليندون ، وكلوربرومازين ، وهالوبيريدول ، وريسبيريدون ، وبريكسبيبريزول ، وإيلوبيريدون ، وبيموزيد ، وكلوربروتيكسين ، وريزيربين ، وثيوتيكسين ، وكلوزابين ، وتريفلوبيرازين ، وكلونازيبام ، وكاربامازيبين ، وميزوريدازين ، وباليبيريدون ، وإيلوبيريدون ، وثيوتيكسين ، وزوتيبين ، وكريبرازين ، وترانسكلوبنثيزول ، وبيرفينازين ، وأميسولبرايد ، وليفوسلبيريد
|
| حالات مشابهة | اضطراب الشخصية شبه الفصامي ، واضطراب الهوية التفارقي |
تتضمن مسببات الفصام عوامل بيئية وجينية.[4] العوامل البيئية المُحتملة تتضمن النشأة في المُدن وتعاطي القنب وبعض الأمراض المعدية وعمر الوالدين وسوء التغذية خلال الحمل.[4][5] وتتضمن العوامل الجينية مجموعة متنوعة من المتغيرات الجينية الشائعة والنادرة على حدٍ سواء.[6] يعتمد التشخيص على ملاحظة سلوك المريض والتجارب التي أفاد بها.[3] خلال عملية التشخيص يجب أخذ ثقافة الفرد بعين الاعتبار.[3] اعتبارا من 2013 لا يوجد أي اختبار موضوعي للفحص.[3] الفصام أو السكيتسوفرينيا لا تدل على "انقسام الشخصية" أو اضطراب انفصال الهوية — وهي حالة نفسية غالبا ما تَختلط على معظم عامة الناس.[7]
تُمثل الأدوية المضادة للذهان الركيزة الأساسية في علاج الفصام بالإضافة إلى العلاج النفسي وإعادة التأهيل المهني والاجتماعي.[1][4] من غير الواضح إذا ما كانت مضادات النمطية أم غير النمطية أفضل في العلاج.[8] في الحالات التي لا تتحسن باستخدام مضادات الذهان، قد يتم استخدام الكلوزابين.[4] في بعض الحالات الأكثر خطورة — التي تشكل خطرا على سلامة المريض أو الآخرين — قد يَلزم الإيداع الإجباري بالمستشفى بالرغم من أن مدة الإقامة بالمستشفى أقصر وأقل تكراراً مما كانت عليه سابقًا.[9]
يصاب حوالي 0.3-0.7% من الناس بالفصام خلال فترة ما خلال حياتهم.[10] في عام 2013، قُدر بأن هناك حوالي 23.6 مليون حالة حول العالم.[11] والذكور أكثر عرضة للإصابة بالمرض من الإناث.[1] حوالي 20% من المصابين يبلون بلاء حسنًا وعدد أقل يُشفى تمامًا من المرض.[3] من الشائع أن يعاني المريض من مشاكل اجتماعية مثل البطالة لفترة طويلة والفقر وانعدام المأوى.[3][12] متوسط العمر المتوقع للأشخاص الذين يعانون من الاضطراب أقل بحوالي 10 إلى 25 سنة من المتوسط المتوقع للأفراد الطبيعيين،[13] وهو ما ينتج عن تزايد المشاكل الصحية الجسمانية وارتفاع معدل الانتحار (حوالي 5%).[10][14] في 2013، قُدر بأن هناك 16,000 حالة وفاة ناتجة عن سلوكيات ذات علاقة أو ناجمة عن الفُصام.[15]
الأعراض

قد يعاني الشخص الذي تم تشخيص حالته بالفُصام من هلوسة (أغلبها سماع أصوات) ووُهام (يتصف غالباً بالغرابة أو ذو طبيعة اضطهادية) وكلام وتفكير مضطرب. يمكن أن يتراوح الأخير من فقدان تتابع الأفكار إلى ضعف ترابط الجمل من حيث المعنى وإلى كلام غير مفهوم في الحالات الخطيرة. من الأعراض الشائعة عند الإصابة بالفُصام؛ الانسحاب الاجتماعي وعدم الاهتمام بالملبس أو النظافة الشخصية والافتقار إلى الحافز والقدرة على تقدير الأمور.[16] غالباً ما يلاحظ نمط من الأزمات الانفعالية، مثل ضعف الاستجابة.[17] كما يرتبط قصور الإدراك الاجتماعي بالإصابة بالفُصام،[18] وكأحد أعراض جنون الارتياب؛ عادةً ما تحدث عزلة اجتماعية.[19] كما توجد عادةً صعوبات في عملية والذاكرة طويلة المدى والانتباه والأداء التنفيذي وسرعة معالجة المعلومات.[10] يمكن أن يظل الشخص المصاب بأحد الأنواع الفرعية غير الشائعة صامتاً لفترات طويلة أو يبقى دون حركة في وضعيات غريبة أو يصاب باهتياج عشوائي؛ وجميعها من علامات الإصابة بالجامود.[20]
يكون لدى المصابين بالفُصام نسبة أعلى للإصابة بمتلازمة القولون المتهيج ولكنهم غالبا لا يذكرون الأمر إلا إذا تم سؤالهم على وجه التحديد.[21]
الأعراض الإيجابية والسلبية
غالباً ما يتم وصف الفُصام من ناحية الأعراض الإيجابية والسلبية (أو القصور).[22] الأعراض الإيجابية هي تلك الأعراض التي لا يمر بها عادةً معظم الأشخاص ولكنها تحدث مع المصابين بالفُصام. ويمكن أن تتضمن تشوش الأفكار وكلام مضطرب وهلوسات لمسية وسمعية وبصرية وشمية وذوقية، والتي تعتبر عادةً من مظاهر الذُهان.[23] كما ترتبط الهلوسات عادةً بمضمون موضوع الوُهام.[24] هذا وتستجيب الأعراض الإيجابية للأدوية على نحو جيد بشكل عام.[24]
تتمثل الأعراض السلبية في قصور في الاستجابات الانفعالية الطبيعية أو في عمليات التفكير الأخرى، كما أن استجابتها للأدوية أضعف.[16] وتتضمن عادةً ردود فعل وانفعالات فاترة أو ردود فعل لامبالية وضعف الكلام (حبسة) وعدم القدرة على الاستمتاع (انعدام التلذذ) وعدم الرغبة في تكوين علاقات (البعد عن المخالطة الاجتماعية) و الافتقار إلى الحافز (انعدام الإرادة). تشير الأبحاث إلى أن الأعراض السلبية تساهم أكثر من تلك الإيجابية في انخفاض جودة الحياة والعجز الوظيفي وإلقاء الأعباء على الآخرين.[25] غالباً ما يكون للأشخاص الذين يعانون من أعراض سلبية واضحة سوابق من ضعف القدرة على التكيف قبل بدء ظهور المرض، كما أن الاستجابة للأدوية غالباً ما تكون محدودة.[16][26]
بداية الأعراض
تتمثل فترات الذروة لظهور مرض الفُصام عند المراهقة المتأخرة والبلوغ المبكر،[10] وهي سنوات حرجة بالنسبة للتنمية الاجتماعية والمهنية للشباب.[27] تظهر الحالة قبل سن التاسعة عشر عند نسبة 40% من الرجال و23% من النساء الذين تم تشخيص حالتهم بالفُصام.[28] أُجريت الكثير من الأبحاث مؤخراً للحد من الاضطراب النمائي المرتبط بالإصابة بالفُصام، وذلك من خلال تحديد وعلاج المرحلة البادرية (قبل ظهور المرض) والتي اكتشف أنها تصل إلى 30 شهراً قبل ظهور الأعراض.[27] الأشخاص الذين تستمر حالة الفُصام عندهم في التطور ربما يعانون من أعراض ذهانية عابرة أو ذاتية الشفاء[29] ومن أعراض غير محددة من الانسحاب الاجتماعي والتهيجية والانزعاج[30] والخلل الحركي[31] أثناء المرحلة البادرية.
المسببات
 مقالة مفصلة: أسباب الفصام
مقالة مفصلة: أسباب الفصام
تلعب مجموعة من العوامل الجينية والعوامل البيئية دوراً هامًا في تطور الفُصام.[7][10] يبلغ احتمال تشخيص الإصابة بالفُصام لدى الأشخاص الذين لديهم سوابق عائلية للإصابة بالفُصام ما بين 20-40% بعد سنة من ظهور أعراض الذُهان العابر.[32]
الوراثيات
تتفاوت التقديرات المتعلقة بقابلية الانتقال بالوراثة نظراً لصعوبة الفصل بين الآثار الجينية والبيئية.[33] ولكن تم تقدير متوسط بنسبة 0.80.[34] أكثر ما يشكل خطراً على مرض الفُصام هو وجود قريب من الدرجة الأولى مصاب بالمرض (نسبة الخطر 6.5%)؛ ويصاب أيضًا أكثر من 40% من التوائم المتماثلة لوالدين مصابين بالفُصام.[7] في حال إصابة أحد الوالدين بالمرض فأن النسبة الخطر تكون 13%، أما في حال إصابة كلا الوالدين فأن النسبة تكون تقريبًا 50%.[34]
هناك العديد من الجينات المؤثرة التي يشارك كل منها بتأثير ضئيل ذي انتقال وتعبير مجهولين.[7] تم اقتراح العديد من المرشحين المحتملين من بينهم نوع معين من اختلاف عدد النسخ وبروتين NOTCH4 وموضع بروتين الهيستون.[35][36] يبدو أن هناك تراكب قوي في الجينات المتعلقة بالفُصام والاضطراب ذو الاتجاهين.[37]
بافتراض وجود أساس وراثي، يطرح علم النفس التطوري سؤالاً؛ ألا وهو لماذا تتطور الجينات التي تزيد احتمال الإصابة بالذُهان، بافتراض أن الحالة غير متأقلمة من وجهة نظر تطورية. تتضمن بعض النظريات جينات مرتبطة بتطور اللغة والطبيعة البشرية، إلا أنه حتى الآن تبقى هذه الأفكار ذات طبيعة فرضية وليس أكثر.[38][39]
البيئة
تتضمن العوامل البيئية المرتبطة بتطور الفُصام؛ البيئة المعيشية وتناول العقاقير وإجهاد ما قبل الولادة.[10]
أما أسلوب التربية فلا يبدو ذو تأثير قوي، وإن كان الأشخاص من أبوين داعمين تكون حالاتهم أفضل من ذوي الآباء الناقدين أو العدائيين.[7] ترفع الصدمات النفسية في مرحلة الطفولة وموت أحد الوالدين والتنمر وسوء المعاملة نسبة خطر الإصابة بالذهان.[40] وجد دوماً أن المعيشة في بيئة حضرية أثناء الطفولة أو المراهقة ترفع من خطر الإصابة بالفُصام بعامل أو عاملين،[7][10] وذلك حتى بعد الأخذ بالاعتبار استعمال العقاقير الاستجمامي والجماعة الإثنية وحجم الجماعة الاجتماعية.[41] أما العوامل الأخرى التي تلعب دوراً هاماً فتتضمن العزلة الاجتماعية والهجرة المتعلقة بالأزمات الاجتماعية والتفرقة العنصرية والخلل الأسري والبطالة وسوء الظروف السكنية.[7][42]
تعاطي المخدرات
حوالي نصف المصابين بالفُصام يتعاطون المخدرات أو يستهلكون الكحول بشكل مُفرط.[43] يمكن للكوكايين والأمفيتامينات والكحول، إلى حدٍ أقل، أن تسبب ذهان كحولي وذهان اهتياجي عابرين شبيهين بالفصام إلى حد كبير.[7] على الرغم من عدم الاعتقاد عمومًا بأنه مسبب للمرض، إلا أن المصابين بالفصام يستهلكون النيكوتين بنسب أعلى بكثير من عامة الناس.[44]
يمكن أن تسبب معاقرة الكحول اضطراب ذهاني مزمن.[45] ولكن استهلاك الكحول غير مرتبط ببداية أبكر للذهان.[46]
يمكن أن يكون القنب الهندي عامل مساهم في الفصام،[5][47][48] حيث يُرجح بأنه يسبب ظهور المرض لدى أولئك الذين هم فعلا عرضة للإصابة.[48] هذا الخطر الزائد ربما يحتاج إلى وجود جينات معينة لدى الفرد[48] أو ذات الصلة بأمراض نفسية موجودة مسبقًا.[5] والتعرض أو التعاطي المُبكر يرتبط بقوة بزيادة نسبة خطر الإصابة.[5] حجم نسبة الخطر الزائدة غير واضحة[49] ولكن يبدو بأنه أعلى بحوالي ضعفين أو ثلاثة أضعاف في تسبيب الذهان.[47] الجرعات الأعلى والاستخدام المتكرر يشيران إلى خطر متزايد للإصابة بالذهان المزمن.[47]
يمكن تناول العقاقير الأخرى من قبل المصابين بالفصام كوسيلة لمواجهة الاكتئاب والقلق والملل والشعور بالوحدة.[43][50]
عوامل التطور
إن عوامل مثل نقص التأكسج والعدوى أو التوتر وسوء التغذية الأم أثناء تطور الجنين، قد تؤدي إلى زيادة طفيفة في احتمالية الإصابة بالفصام فيما بعد.[10] ومن المحتمل أن الأشخاص الذين تم تشخيص إصابتهم بالفصام هم من مواليد فصل الشتاء أو الربيع (على الأقل في نصف الأرض الشمالي)، والذي قد ينتج عن المعدلات المرتفعة للتعرض للفيروسات في الرحم.[7] وهذه الخطورة الزائدة تشكل حوالي 5 إلى 8%.[51] أيضًا من العَدَوات الأخرى المسببة، خلال الحمل أو في وقت قريب من موعد الولادة، مقوسة غوندية وداء المتدثرات.[52]
الآليات
تمت عدة محاولات لشرح الرابطة بين وظيفة المخ المتبدلة والفصام.[10] وأكثرها شهرة هي فرضية الدوبامين، التي تُعزي الذهان إلى إخطاء العقل تفسير اختلال إطلاق خلايا الدوبامين العصبية.[10] وتشير الأدلة إلى أن الفصام لديه عنصر النمو العصبي. قبل بداية الفصام، دائماً ما يكون هناك حالات ضعف في الإدراك وفي أداء الوظائف الاجتماعية والمهارات الحركية.[53] ذلك بالإضافة إلى مشاكل قبل الولادة مثل عدوى الأم[54][55] وسوء تغذيتها والمضاعفات أثناء فترة الحمل كل هذا يزيد من خطر الإصابة بالفصام.[56] عادة ما يظهر الفصام في الفترة بين 18 و25 من العمر وهي مرحلة عمرية تتداخل مع مراحل معينة من النمو العصبي ترتبط بالفصام.[57]
النفسية

تتداخل الكثير من الآليات النفسية في تطور الفصام واستمراره. لقد تم ملاحظة انحياز معرفي لدى الذين تم تشخيصهم أو لدى المعرضين للخطر، خاصة عند وجود حالات التوتر أو في المواقف المُربِكة.[58] قد تعكس بعض الخصائص الإدراكية عجز شامل في الإدراك العصبي مثل فقدان الذاكرة، بينما يكون البعض الآخر متعلق بمشاكل وتجارب معينة.[59][60]
بالرغم من المشاعر المتلبدة الظاهرة، تشير النتائج الحديثة إلى أن الكثير من الأفراد الذين تم تشخيص إصابتهم بالفصام يستجيبون من الناحية العاطفية، خاصة للمحفزات المرهقة أو السلبية وأن تلك الحساسية قد تتسبب في ضعف تجاه الأعراض أو الاضطراب.[61][62] تشير بعض الدلائل إلى أن مضمون المعتقدات الوهمية والتجارب الذهانية يمكن أن تعكس أسباب الاضطراب العاطفية، وبأن كيفية تفسير المريض لتلك التجارب يمكن أن تؤثر على الأعراض الظاهرة.[63][64][65] اللجوء إلى "سلوكيات السلامة" (إيماءات أو استخدام الكلمات في سياقات محددة) لتجنب أو تحييد إخطار مُتخيلة قد يساهم في مدى إزمان هذه الأوهام.[66] ويأتي دليل آخر على دور الآليات النفسية من آثار العلاجات النفسية على أعراض الفصام.[67]
العصبية
_-_ara.png.webp)
يرتبط الفصام باختلافات دقيقة في بُنيان الدماغ، وُجدت لدى 40 إلى 50% من الحالات، وفي كيمياء الدماغ أثناء الحالات الذهانية الحادة.[10] وقد أظهرت الدراسات التي تستخدم الاختبارات العصبية والتصوير العصبي مثل التصوير بالرنين المغناطيسي الوظيفي والتصوير المقطعي بالإصدار البوزيتروني لفحص الاختلافات الوظيفية في نشاط الدماغ بأن هذه الاختلافات تحدث غالبًا في الفص الجبهي وقرن آمون والفص الصدغي.[68] وقد تم الإبلاغ عن وجود انكماشات في حجم الدماغ أصغر من تلك التي وُجِدت في مرض الزهايمر في مناطق من القشرة الأمامية والفصوص الخلفية. ومن غير المؤكد ما إذا كانت تلك التغييرات في الحجم آخذه في التقدم أم أنها كانت مسبقة الوجود قبل بداية المرض.[31] وقد تم ربط تلك الاختلافات بعجز الإدراك العصبي والذي غالباً ما يرتبط بالفصام.[69] نظرا لتغير الدارات العصبية، فقد اقتُرح أن يُنظر إلى الفصام وكأنه مجموعة من اضطرابات التطور العصبي.[70] هناك بعض النقاشات حول إذا ما كان العلاج بمضادات الذهان ذاته يسبب انكماشات في حجم الدماغ.[71]
تم إيلاء اهتمام خاص إلى وظيفة الدوبامين في الممر الطرفي الحوفي للدماغ. وقد نتج هذا التركيز بصورة كبيرة عندما ظهر عرضيًا بأن استخدام أدوية الفينوثيازين، والتي تعترض وظيفة الدوبامين، يمكنه الحدّ من الأعراض الذهانية. كما يدعمها أيضاً حقيقة أن الأمفيتامينات، والتي تحث على إطلاق الدوبامين، قد تزيد من الأعراض الذهانية في الفصام.[72] تفترض نظرية الدوبامين المؤثر في الفصام أن التنشيط الزائد لمُستقبِلات الدوبامين D2 كانت سبب (الأعراض الإيجابية) للفصام. وعلى الرغم أنه كان من المُسَّلمات لما يقرب من 20 عاماً بناءً على التأثير المعيق لـ D2 الشائع في جميع مضادات الذُهان، إلا أنه لم يتم التثبت منه حتى منتصف التسعينات حيث قدمت دراسات أشعة التصوير المقطعي بالإصدار البوزيتروني والتصوير الطبي بأشعة غاما الأدلة الداعمة لذلك. وتُعتبر الآن نظرية الدوبامين مُبسطة، ويرجع ذلك جزئياً إلى الأدوية الجديدة المضادة للذهان (الأدوية مضادات الذهان غير النمطية) التي يمكن أن تكون بذات فعالية الأدوية القديمة (الأدوية مضادات الذهان النمطية)، ولكن أيضاً تؤثر على وظيفة السيروتونين وقد تكون ذات تأثير أقل قليلاً على إعاقة الدوبامين.[73]
كما تم تركيز الاهتمام أيضاً على الناقل العصبي حمض الجلوتاميك والوظيفة المخفَّضة لـمستقبِل الجلوتاميك NMDA في مرض الفصام، ويرجع هذا بصورة كبيرة إلى المستويات المنخفضة بصورة غير طبيعية من مستقبِلات الجلوتاميك التي تم العثور عليها في دماغ المتوفيين ممن تم تشخيص إصابتهم بالفصام،[74] واكتشاف أن العقاقير المُعيقة للغلوتاميت مثل الفينسيكليدين والكيتامين يمكنها أن تُقلّد الأعراض والمشكلات الإدراكية المرتبطة بالحالة.[75] وترتبط وظيفة الغلوتاميت المتراجعة بالأداء السيئ في الاختبارات التي تتطلب عمل الفص الأمامي وقرن آمون، ويمكن أن يؤثر الجلوتاميك على وظيفة الدوبامين، وكلاهما يرتبط بالفصام، مما أشار إلى وجود دور وسيط هام (وقد يكون سببيًا) لممرات الغلوتاميت في الحالة.[76] ولكن الأعراض الإيجابية فشلت في الاستجابة للعلاج بالجلوتاميك.[77]
التشخيص
يتم تشخيص الفصام بناءً على معايير الجمعية الأمريكية للأطباء النفسيين المعتمدة في النسخة الخامسة من الدليل التشخيصي والإحصائي للاضطرابات النفسية (DSM-5)، أو التصنيف العالمي الإحصائي للأمراض والمشكلات المتعلقة بالصحة (ICD-10)[10] الصادر عن منظمة الصحة العالمية. تستخدم تلك المعايير تجارب الإبلاغ الذاتي للشخص والإبلاغ عن الأمور غير الطبيعية في السلوك، ويتبعها تقييم في العيادة يقوم به مختص في الصحة العقلية. تحدث الأعراض المرتبطة بالفصام بصورة متصلة في المجموعات السكانية ويجب أن تصل إلى حدة معينة قبل أن يتم التشخيص.[7] اعتبارا من عام 2013 لا يوجد اختبار موضوعي للتشخيص.[3]
المعايير
في 2013، أصدرت الجمعية الأمريكية للأطباء النفسيين النسخة الخامسة من الدليل التشخيصي والإحصائي للاضطرابات النفسية. حتى يتم تشخيص المريض بالفصام يجب أن يتوافر معيارين تشخيصيان مع وجود كل منها معظم الوقت خلال فترة شهر على الأقل، مع تأثير كبير على الأداء الاجتماعي أو المهني لمدة ستة أشهر على الأقل. فيجب على المريض أن يعاني من الأوهام أو الهلوسات أوالحديث غير المنظم. العَرَض الثاني يمكن أن يكون عَرَض سلبي أو سلوك غير مُنظم بشدة أو جامودي تماما.[78] لم يتغير تعريف الفَصام بشكل أساسي عما ورد في نسخة 2000 من الدليل التشخيصي والإحصائي (DSM-IV-TR)، لكن حصلت بعض التغييرات في النسخة الخامسة من الدليل.
- تصنيفات فرعية - مثل الفُصام الزوراني والجامودي - تم إزالتها لقلة قيمتها التشخيصية.[79]
- لم يُعد الجامود مرتبط بقوة مع الفصام.[80]
- عند وصف فصام المريض، من الموصى عمل تَفريق أفضل بين حالة المرض الحالية وتقدمها التاريخي، من اجل تحقيق وصف أوضح.[79]
- لم يُعد موصى بطريقة أعراض الدرجة الأولى لكورت شنايدر.[79]
- تم وضع تعريف أفضل للاضطراب الفصامي العاطفي لتمييزه عن الفصام بشكل أوضح.[79]
- تم الإيصاء بتقييم يغطي ثمانية مجالات في علم نفس الأمراض من اجل المساعدة في اتخاذ القرارات السريرية.[81]
تستخدم معايير ICD-10 في الدول الأوروبية، بينما تستخدم معايير DSM في الولايات المتحدة الأمريكية وبدرجات متفاوتة حول العالم، وهي السائدة في الدراسات البحثية. تهتم معايير ICD-10 بصورة أكبر بأعراض الدرجة الأولى لكورت شنايدر. عملياً، التوافق بين النظامين مرتفع.[82]
إذا ما ظلت علامات الاضطراب لأكثر من شهر لكن أقل من ستة أشهر يتم اعتماد الاضطراب فصامي الشكل. يمكن تشخيص الأعراض الذهانية التي تستمر أقل من شهر على أنها اضطراب ذهاني وجيز، ويمكن تصنيف بعض الحالات بأنها اضطراب ذهاني لم يتم تصنيفه بخلاف ذلك. بينما يتم التشخيص بالاضطراب الفصامي العاطفي إذا ما كانت أعراض الاضطراب المزاجي متواجدة بصورة أساسية بجانب الأعراض الذهانية. إذا كانت الأعراض الذهانية هي نتيجة نفسية مباشرة لحالة طبية عامة أو دواء. فأن التشخيص يعتبر كإحدى الأعراض الذهانية الثانوية لتلك الحالة.[78] لا يمكن التشخيص بالفصام في حال توافر أعراض الاضطرابات النمائية الشاملة، إلا إذا كان هناك أوهام أو هلوسة بارزة أيضا.[78]
التصنيفات الفرعية
مع نشر النسخة الخامسة من الدليل التشخيصي والإحصائي للاضطرابات النفسية (DSM 5)، قامت الجمعية الأمريكية للأطباء النفسيين بحذف التصنيفات الفرعية للفصام.[83] ضمت النسخة السابقة (DSM-IV-TR) خمسة تصنيفات فرعية، وهي:[84][85]
- نوع جنون الارتياب: توجد ضلالات أو ضلالات سمعية، ولكن لا يوجد اضطراب في التفكير أو سلوك غير منظم أو التسطيح العاطفي. الضلالات تكون إما بالاضطهاد و/أو العظمة، ولكن بالإضافة إلى ذلك، قد توجد موضوعات أخرى مثل الغيرة أو التدين المتكلف أو الجسدنة (DSM code 295.3/ICD code F20.0)
- الفصام غير المنظم: يُسمى "hebephrenic schizophrenic" في التصنيف الدولي للأمراض. حيث يوجد أيضاً اضطراب التفكير والتسطيح العاطفي معاً. (DSM code 295.1/ICD code F20.1)
- نوع الجامود: هنا تقريبا لا يتحرك المريض ابدًا أو قد يُظهر الحركات اهتياجية لاهدفية. يمكن أن تضم الأعراض خدر الجامود ومرونة شمعية. (DSM code 295.2/ICD code F20.2)
- النوع اللا متمايز: توجد أعراض ذهانية ولكن لا تحقق معايير جنون الارتياب أو غير المنظم أو الجامود. (DSM code 295.9/ICD code F20.3)
- النوع المتبقي: توجد أعراض إيجابية بحدة منخفضة فقط. (DSM code 295.6/ICD code F20.5)
يحدد ICD-10 (التصنيف الإحصائي الدولي للأمراض والمشاكل الصحية ذات الصلة – النسخة العاشرة) نوعين فرعيين إضافيين:[84]
- الإكتئاب التالي للفصام: نوبة اكتئابية تنشأ في أعقاب مرض الفصام حيث قد تكون بعض أعراض الفصام منخفضة الشدة لا تزال موجودة (ICD code F20.4)
- الفصام البسيط: تطور خفي وتدريجي لأعراض سلبية بارزة دون وجود سوابق لنوبات ذهانية (ICD code F20.6).
الفصام الخامل هو نوع فرعي موجود في النسخة الروسية من التصنيف الإحصائي الدولي للأمراض والمشاكل الصحية ذات الصلة – النسخة العاشرة (ICD-10)[86]
التشخيص التفريقي
قد تكون الأعراض الذهانية موجودة في العديد من الاضطرابات النفسية الأخرى، بما فيها اضطراب ثنائي القطب[87] واضطراب الشخصية الحدية[88] والتسمم الدوائي وذهان المخدرات. كما توجد الضلالات أو الأوهام ("غير الغريبة") أيضا في الاضطراب الوهامي، والانسحاب الاجتماعي في اضطراب القلق الاجتماعي واضطراب الشخصية الاجتنابي واضطراب الشخصية الفصامي. يوجد في اضطراب الشخصية الفصامي أعراض مشابهة لإعراض الفصام ولكن بدرجة أقل حدة. هناك مراضة مشتركة للفصام مع الوسواس القهري (OCD) إلى حد كبير لا يمكن تفسيره في كثير من الأحيان بمجرد الصدفة، على الرغم من صعوبة التمييز بين الهواجس التي تحدث في الوسواس القهري عن أوهام الفصام.[89] يعاني بعض الأفراد عند توقفهم عن تعاطي البنزوديازيبين من أعراض انسحابية حادة قد تستمر لفترة طويلة، وقد تشابه الفصام إلى حد كبير وقد يتم تشخيصها بالخطأ على أنها فُصام.[90]
قد تكون هناك حاجة لإجراء فحص طبي وعصبي أشمل لاستبعاد الأمراض الجسدية التي نادرا ما قد تسبب أعراضا ذهانية مثل الفصام، مثل اضطرابات الاستقلاب والعدوى الجهازية والزهري وفيروس العوز المناعي البشري والصرع وآفات الدماغ. السكتة والتصلب المتعدد وفرط الدرقية وقصور الدرقية والخرف ومرض آلزهايمر وداء هنتنغتون والخرف الجبهي الصدغي وداء جسيمات ليوي، جميع هذه الأمراض أيضًا لديها أعراض ذهانية مشابهة للفصام.[91] قد يكون من الضروري استبعاد الهذيان، الذي يمكن تمييزه بالهلوسة البصرية والبدء الحاد والتذبذب في تغير مستوى الوعي، وهو يشير إلى وجود مرض طبي كامن. لا تتكرر الاستقصاءات عادة عند حدوث الانتكاسة ما لم يكن هناك سبب "طبي" محدد أو إثار ضائرة ممكنة الحدوث بسبب الأدوية المضادة للذهان. في حالة هلوسات الأطفال يجب التفريق بينها وبين خيالات الأطفال الطبيعية.[3]
الوقاية
تعتبر الوقاية من الفصام صعبة نظراً لعدم وجود علامات موثوق بها لتطور هذا المرض لاحقاً.[92] هناك بعض الأدلة الضعيفة على فعالية التدخل المبكر للوقاية من الفصام.[93] في حين أن هناك بعض الأدلة على أن التدخل المبكر لدى الأفراد الذين يعانون من النوبات الذهانية قد يساهم بتحسين النتائج على المدى القصير، إلا أن فائدة هذه التدابير بعد خمس سنوات تبقى ضئيلة.[10] إن محاولة الوقاية من الفصام في مرحلة البادرة ذات فائدة غير مؤكدة، لذا توقفت التوصية بها اعتبارا من عام 2009.[94] قد يقُلل العلاج السلوكي المعرفي من خطر الذهان بعد سنة واحدة عند أولئك المعرضين لخطر الإصابة بشكل عالي،[95] ويوصي به المعهد الوطني للصحة وتفوق الرعاية لهذه الفئة.[96] تدبير وقائي آخر ينصح به ألا وهو تجنب المخدرات المرتبطة بظهور أعراض الفصام مثل، القنب والكوكايين والأمفيتامينات.[7]
تدبير الحالة
العلاج الأساسي للفصام هو الأدوية المضادة للذهان، وغالبا بالاشتراك مع الدعم النفسي والاجتماعي.[10] قد يتم اللجوء إلى الإيداع بالمستشفى بصورة غير طوعية في حالة النوبات الشديدة (إذا سمحت تشريعات الصحة النفسية بذلك) أو بصورة طوعية أيضًا. الإيداع طويل الأمد غير شائع منذ أن بدأ الإخراج من البيمارستان (أي استبدال الإقامة المطولة في مستشفيات الأمراض النفسية بخدمات الصحة النفسية المجتمعية الأقل عزلة) في الخمسينات من القرن الماضي، على الرغم من حدوثه حتى الآن.[9] وتتضمن خدمات الدعم المجتمعي مراكز الإيواء المؤقت والزيارات التي يقوم بها أعضاء فريق الصحة النفسية المجتمعية والتوظيف المدعوم[97] ومجموعات الدعم من الأمور الشائعة أيضًا. تشير بعض الأدلة إلى أن ممارسة التمارين الرياضية بانتظام لها تأثير إيجابي على الصحة الجسدية والعقلية للمصابين بالفصام.[98]
الأدوية
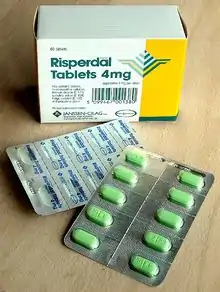
الخط العلاجي النفسي الأول لمرض الفصام هو الأدوية المضادة للذهان،[99] التي يمكنها أن تقلل من الأعراض الإيجابية للذهان خلال حوالي 7 - 14 يوم. إلا أن مضادات الذهان، تفشل في إحداث تحسن ملحوظ في الأعراض السلبية والخلل المعرفي.[26][100] ويقلل استخدامها على المدى الطويل من خطر الانتكاس.[101]
يستند اختيار الأدوية المضادة للذهان إلى منافعها ومخاطرها وتكاليفها[10] وتبقى المُفاضلة بين أفضلية المضادات النمطية أو المضادات اللانمطية أمرًا قابلًا للنقاش.[102] قد تكون مضادات الأميسولبرايد والأولانزابين والريسبيريدون والكلوزابين هي الأكثر فعالية ولكنها ترتبط بقدر أكبر من الآثار الجانبية.[103] تتساوى المضادات النمطية واللانمطية في نسب التوقف عن استعمال الدواء ومعدلات ظهور أعراض الانتكاس عند استعمال كلا النوعين بجرعات منخفضة إلى معتدلة.[104] هناك استجابة جيدة في 40 - 50٪ من الحالات، استجابة جزئية في 30 - 40٪، ومقاومة للعلاج (فشل تجاوب الأعراض بشكل مرضٍ بعد ستة أسابيع من استخدام إثنين أو ثلاثة من مضادات الذهان المختلفة) في 20٪ من الناس.[26] الكلوزابين هو علاج فعال لدى الأفراد الذين يبدون استجابة ضعيفة للأدوية أخرى، ولكن له أثر جانبي خطير محتمل وهو ندرة المحببات (انخفاض عدد خلايا الدم البيضاء) في 1 - 4٪ من المرضى.[7][10][105]
فيما يتعلق بالآثار الجانبية، ترتبط المضادات النمطية مع ارتفاع معدل الآثار الجانبية خارج الهرمية في حين ترتبط بعض المضادات اللانمطية مع زيادة ملموسة في الوزن، ومرض السكري وإمكانية الإصابة بالمتلازمة الاستقلابية؛ حيث تظهر هذه الأعراض مع الأولانزابين بينما يرتبط الريسبيريدون والكيوتيابين بالزيادة في الوزن.[103] لدى الريسبيريدون نسبة مماثلة للهالوبيريدول من ناحية الآثار الجانبية خارج الهرمية.[103] ويبقى من غير الواضح ما إذا كانت مضادات الذهان الأحدث تقلل من فرص حدوث المتلازمة الخبيثة لمضادات الذهان أو خلل الحركة المتأخر، وهو اضطراب عصبي نادر لكنه خطير.[106]
بالنسبة للأشخاص الذين لا يريدون أو غير القادرين على تناول الدواء بانتظام، يمكن استعمال مستحضرات الحُقن طويلة الأمد من مضادات الذهان لتحقيق السيطرة.[107] وتُقلل الحقن من مخاطر الانتكاس بدرجة أكبر من الأدوية المتناولة عن طريق الفم.[101] وعند استخدامها بالاشتراك مع التدخلات النفسية، يمكنها أن تحسن الامتثال للعلاج على المدى الطويل.[107] تقترح الجمعية الأمريكية للأطباء النفسيين إيقاف تناول مضادات الذهان في بعض الحالات عند عدم ظهور أية أعراض لمدة تزيد عن سنة.[108]
النفسي
هناك عدد من التدخلات النفسية والاجتماعية المفيدة في علاج مرض الفصام ومنها: العلاج الأسري[109] والمعالجة الإلزامية المجتمعية والتوظيف المدعوم والعلاج المعرفي،[110] والتدريب المهني والتدخلات النفسية والاجتماعية لمنع تعاطي المخدرات والتحكم بالوزن.[111] العلاج الأسري والتعليم، الذي يستهدف نظام أسرة الفرد بأكمله، قد يقلل من الانتكاسات والإيداع في المستشفى.[109] الأدلة المتوفرة عن فعالية العلاج السلوكي المعرفي في تخفيف الأعراض أو منع الانتكاس قليلة.[112][113] والعلاج الفني أو الدرامي لم يُبحث بشكل جيد.[114][115] أظهر العلاج الموسيقي نتائج جيدة تحسين الحالة النفسية والأداء الاجتماعي عندما يقترن بالعناية الطبية والنفسية الاعتيادية.[116]
التكهن
للفصام تكاليف بشرية واقتصادية كبيرة.[10] فهو يؤدي إلى تناقص متوسط العمر المتوقع بما يقرب من 10 - 25 عاما.[13] ويرجع ذلك بسبب رئيسي إلى ارتباطه بالسمنة وسوء التغذية والحياة الخاملة والتدخين، وتلعب زيادة نسبة الانتحار دورا أقل.[10][13] قد تزيد الأدوية المُضادة للذهان أيضا من المخاطر.[13] وإزدادت هذه الاختلافات في متوسط العمر المتوقع بين السبعينات والتسعينات.[117]
الفصام هو أحد الأسباب الرئيسية للإعاقة، حيث يحتل الذهان النشط المرتبة الثالثة بين الحالات الأكثر إحداثا للإعاقة بعد الشلل الرباعي والخرف وقبل الشلل النصفي والعمى.[118] يعاني ما يقرب من ثلاثة أرباع الأشخاص المصابين بمرض الفصام من عجز مستمر مع انتكاسات.[26] يتعافى بعض الناس تماما ويتمكن غيرهم من العمل بشكل جيد في المجتمع.[119] يعيش معظم الأفراد المصابون بالفصام بشكل مستقل مع دعم المجتمع المحلي.[10] تتحقق عادة نتيجة جيدة على المدى الطويل لدى 42% من الأفراد الذين يمرون بالنوبة الأولى من الذهان، ونتيجة متوسطة لدى 35% ونتيجة سيئة لدى 27%.[120] ويبدو أن نتائج الإصابة بالفصام أفضل في الدول النامية عنها في العالم المتقدم.[121] ولكن هذه الاستنتاجات تبقى موضع شك.[122][123]
هناك معدل انتحار أعلى من المتوسط مرتبط بحالات الفصام. وقد أشير إلى أن هذه النسبة قد بلغت 10٪، ولكن تحليلا أحدث لمجموعة من الدراسات والإحصاءات صححت التقديرات لتصبح 4.9٪، وتحدث معظم هذه الحوادث في الفترة التي تلي أول ظهور للحالة أو أول دخول إلى المستشفى.[124] وتحدث محاولة الانتحار لمرة واحدة على الأقل لدى نسبة تفوق نسبة الانتحار الفعلي بعدة مرات (20 إلى 40٪) [125][126] وهناك مجموعة متنوعة من عوامل الخطر، تتضمن الجنس (الذكور)، والاكتئاب، وارتفاع نسبة الذكاء.[125]
أظهرت الدراسات وجود ارتباط قوي بين الفصام والتدخين في جميع أنحاء العالم.[127][128] تدخين السجائر مرتفع بشكل خاص عند الأشخاص المصابين بالفصام، بتقديرات تشير إلى أن النسبة تتراوح ما بين 80٪ إلى 90٪ هم من المدخنين المنتظمين، بالمقارنة مع 20٪ بين عموم الناس.[128] ويميل المدخنون منهم إلى التدخين بشراهة، بالإضافة إلى تدخينهم للسجائر ذات المحتوى المرتفع من النيكوتين.[126] تشير بعض الأدلة إلى أن الفصام الزوراني (البارانويدي) قد يكون له إمكانية أفضل من أنواع الفصام الأخرى من ناحية العيش المستقل والعمل المهني.[129] أيضا تعاطي القنب (الحشيش) شائع جدا بين المصابين بالفُصام.[43]
علم الأوبئة
يصيب الفصام حوالي 0.3-0.7٪ من الناس في مرحلة ما من حياتهم،[10] وتشير الإحصائيات إلى إصابة 24 مليون شخص في جميع أنحاء العالم اعتباراً من عام 2011.[130] يحدث المرض لدى الذكور بمعدل 1.4 مرة أكثر من الإناث ويظهر عادة لدى الرجال في وقت أبكر[7] - فعمر الذروة لحدوثه هو 25 سنة للذكور و 27 سنة للإناث.[131] أما بدء الظهور في مرحلة الطفولة فهو نادر جداً،[132] وكذلك بدؤه في سن متوسطة أو متقدمة.[133]
لا تتوفر بيانات
≤ 185
185–197
197–207
207–218
218–229
229–240
|
240–251
251–262
262–273
273–284
284–295
≥ 295
|
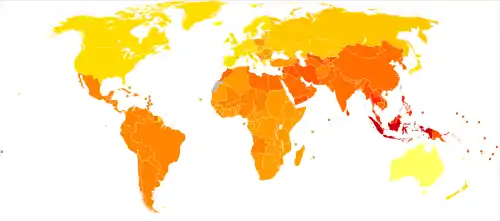
على الرغم من الخبرة المستقاة بأن حدوث الفصام ذو معدلات متماثلة في جميع أنحاء العالم، إلا إن انتشاره يختلف حول العالم،[3][134] ضمن الدول،[135] كما يختلف على المستوى المحلي وعلى مستوى المناطق المجاورة.[136] يسبب الفصام حوالي 1٪ من حالات معدل السنة الحياتية للإعاقة العالمية.[7] وأدى إلى 20,000 حالة وفاة في 2010.[137] يختلف معدل الفصام بما يصل إلى ثلاثة أضعاف اعتمادا على كيفية تعريفه.[10]
في عام 2000، وجدت منظمة الصحة العالمية بأن انتشار حالات الفصام متقارب حول العالم، فكان معدل الانتشار بحسب العمر لكل 100,000 شخص يتراوح بين 343 في أفريقيا إلى 544 في اليابان وأوقيانوسيا للذكور و378 في أفريقيا إلى 527 في جنوب شرق أوروبا للإناث.[138] يعاني حوالي 1.1% من البالغين في الولايات المتحدة من الفصام.[139]
التاريخ
في بداية القرن العشرين، أعد الطبيب النفسي كورت شنايدر، قائمة بأشكال الأعراض الذهانية التي اعتقد أنها تميز بين الفُصام وبين أنواع الاضطرابات الذهانية الأخرى. ويُطلق عليها أعراض المرتبة الأولى أو أعراض المرتبة الأولى لشنايدر. وتتضمن وُهام سيطرة قوى خارجية على المريض؛ أي الاعتقاد بأن هناك من يقوم بإدخال أفكار إلى العقل الواعي للمريض أو يسترجعها منه؛ أو يقوم بنشرها لأشخاص آخرين؛ بالإضافة إلى هلوسات سمعية تُعلّق على أفكار المريض أو أفعاله، أو هلوسات بإجراء محادثات مع أصوات أخرى.[140] رغم المساهمة الهامة التي قدمها تصنيف أعراض المرتبة الأولى لمعايير التشخيص الحالية، إلا أنه تم التشكيك في نوعية تلك الأعراض. كشفت المراجعة على الدراسات التشخيصية التي أجريت في الفترة بين 1970 و2005 أنها لا تعيد تأكيد ولا ترفض مزاعم شنايدر واقترحت أنه ينبغي عدم التركيز على أعراض المرتبة الأولى في المراجعات المستقبلية على النظم التشخيصية.[141]

تاريخ الفصام مُعقد وليس من السهل سرده بشكل متسلسل.[142] يُعتقد أن سجلات المتلازمات الشبيهة بالفصام نادرة في المدونات التاريخية قبل القرن التاسع عشر، على الرغم من شيوع التقارير عن السلوك غير العقلاني أو غير المفهوم أو غير المنضبط. وغالبا ما يعتبر تقرير حالة مفصلة في 1797 بشأن جيمس تيلي ماثيوز، والتقارير الموثقة التي وضعها فيليب بينيل ونشرت في عام 1809، على أنها أولى حالات المرض في الأدبيات الطبية والنفسية.[143] قد استخدم مصطلح الخرف المبكر (بالاتينية: Dementia praecox) لأول مرة من قِبل طبيب الأمراض العقلية الألماني هاينرش شول في عام 1886 ومجددا في عام 1891 من قبل أرنولد بيك في تقرير حالة اضطراب ذهاني. في عام 1893 استعار إميل كريبيلن المصطلح من شول وبيك وفي عام 1899 قدم تمييزا جديدا واسعا في تصنيف الاضطرابات العقلية بين الخرف المبكر واضطراب المزاج (الذي يطلق عليه اسم الاكتئاب الهوسي والذي يتضمن الاكتئاب أحادي القطب وثنائي القطب).[144] اعتقد كريبيلن بأن الخرف المبكر كان في الأساس مرضا يصيب الدماغ بعد سن البلوغ،[145] واستخدم مصطلح المبكر ليتميز عن غيره من أشكال الخرف مثل مرض الزهايمر الذي يحدث عادة في مرحلة متأخرة من الحياة.[146] يُزعم في بعض الأحيان بأن استخدام مصطلح démence précoce (حرفيا "الخرف المبكر") من قبل الطبيب الفرنسي بنديكت موريل في عام 1853 يُشكل الاكتشاف الطبي للفُصام. لكن هذا الادعاء يُهمل حقيقة أنه ليس هناك رابط بين استخدام موريل الوصفي لهذا المصطلح وبين التطور المستقل لمصطلح مرض الخرف المبكر في نهاية القرن التاسع عشر.[147]
تعود جذور كلمة الفُصام أو السكيتسوفرينيا، والتي تترجم تقريباً كـ "انقسام العقل"، إلى اليونانية من الكلمتين skhizein بمعنى "يقسم" وphrēn بمعنى "عقل".[148] وصيغت لأول مرة من قبل يوجين بلولر في عام 1908 وكان المقصود بها وصف الإفتراق الوظيفي بين الشخصية والتفكير والذاكرة والإدراك. وصف بلولر الأعراض الرئيسية بأربع كلمات تبدأ بالحرف A باللغة الإنجليزية، وهي تقابل تسطح الوجدان (flattened affect) و التوحد (autism) واختلال الترابط في الأفكار (impaired association of ideas) و التناقض الوجداني (ambivalence).[149] أدرك بلولر بأن المرض لم يكن خرفا، لأن بعض مرضاه تحسنت حالهم بدلا من أن تتدهور، وبالتالي اقترح مصطلح الفُصام بدلا من الخرف. وحدثت ثورة في علاج الفصام في منتصف خمسينات القرن العشرين مع تطوير وإدخال الكلوربرومازين.[150]
في أوائل السبعينات من القرن العشرين، كانت المعايير التشخيصية لمرض الفصام موضوعا لعدد من الخلافات التي أدت في النهاية إلى المعايير العملية المستخدمة اليوم. وأصبح من الواضح بعد الدراسة التشخيصية التي أجريت عام 1971 في الولايات المتحدة والمملكة المتحدة أن الفصام أكثر تشخيصا بكثير في أمريكا مما هو في أوروبا.[151] ويعزى ذلك جزئيا إلى معايير التشخيص الفضفاضة في الولايات المتحدة، والتي استندت إلى الدليل التشخيصي والإحصائي للاضطرابات النفسية - الطبعة الثانية (DSM-II)، والذي يختلف عن المنهج الأوروبي الذي استند على التصنيف الدولي للأمراض - الطبعة التاسعة (ICD-9). وقد خلصت الدراسة التي أجراها ديفيد روسنهن عام 1972 والتي نشرت في دورية ساينس تحت عنوان "التمتع بالعقل في أماكن مجنونة"، إلى أن تشخيص الفصام في الولايات المتحدة كان في كثير من الأحيان غير موضوعي ولا يُعتمد عليه.[152] كانت هذه بعض العوامل التي أدت إلى إعادة النظر ليس فقط في تشخيص مرض الفصام، بل لتنقيح الدليل التشخيصي والإحصائي للاضطرابات النفسية كله، مما أدى إلى نشر الطبعة الثالثة منه (DSM-III) في عام 1980.[153]
يشيع سوء فهم مصطلح الفصام على أنه يعني أن مرضاه لديهم "انقسام في الشخصية". وعلى الرغم من أن بعض المصابين بمرض الفُصام قد يسمعون أصواتاً وقد يتوهمون أن أصحاب تلك الأصوات شخصيات مميزة مختلفة، إلا إن الفصام لا ينطوي على تغير الشخص إلى عدة شخصيات مختلفة. ويرجع سبب هذا الارتباك جزئيا إلى التفسير الحرفي لمصطلح الفصام الذي استخدمه بلولر (كان بلولر قد ربط الفُصام بالانفصال وشَمل الشخصية المنفصلة في تصنيفه للفصام).[154][155] كما كان اضطراب انفصال الهوية (وجود شخصية منقسمة) يُشخص في كثير من الأحيان خطأ على أنه فُصام استنادا إلى معايير DSM-II الفضفاضة.[155][156] عُرف أول سوء استخدام لهذا المصطلح ليعني "الشخصية المنقسمة" في مقال للشاعر ت. س. إليوت في عام 1933.[157] وتتبع باحثون آخرون جذورًا أسبق.[158] بل يشير المصطلح في الواقع إلى "انقسام في الوظائف العقلية"،[159] الأمر الذي ينعكس في كيفية ظهور المرض.
المجتمع والثقافة السائدة

في عام 2002 تم تغيير عبارة الفصام في اليابان من Seishin-Bunretsu-Byō 精神分裂病 (مرض العقل المنقسم) إلى Tōgō-shitchō-shō 統合失調症 (اضطراب التكامل) للحد من الوصمة السلبية للإصابة بالمرض.[160] استُلهم الاسم الجديد من النموذج النفسي الحيوي، وقد ارتفعت النسبة المئوية للمرضى الذين أعلموا بالتشخيص من 37٪ إلى 70٪ على مدى ثلاث سنوات.[161] تم إجراء تغيير مماثل في كوريا الجنوبية في 2012.[162]
في الولايات المتحدة، قدرت تكلفة الفصام -التي تشمل التكاليف المباشرة (المرضى الخارجيين والمرضى الداخليين والأدوية، والرعاية طويلة الأجل) وتكاليف الرعاية غير الصحية (إنفاذ القانون وانخفاض الإنتاجية في مكان العمل والبطالة) بما قيمته 62.7 مليار دولار أميركي في عام 2002.[163] يروي كتاب وفيلم عقل جميل قصة حياة جون فوربس ناش، عالم الرياضيات الحائز على جائزة نوبل والذي شخصت إصابته بالفصام.
العنف
الأفراد الذين يعانون من مرض عقلي شديد بما في ذلك الفصام أكثر عرضة بكثير لأن يكونوا ضحايا الجرائم العنيفة وغير العنيفة على حد سواء.[164] من ناحية أخرى، فقد ارتبط الفصام في بعض الأحيان مع ارتفاع معدل أعمال العنف، على الرغم من أن هذا يرجع أساسا إلى ارتفاع معدلات استخدام العقاقير.[165] وتتشابه معدلات جرائم القتل المرتبطة بالذهان مع تلك المرتبطة بإساءة استخدام العقاقير، وتوازي المعدل العام في أي منطقة.[166] إن الدور الذي يلعبه الفصام في العنف بغضّ النظر عن إساءة استخدام العقاقير مثير للجدل، ولكن قد تكون بعض جوانب التاريخ الفردي أو الحالات الذهنية من العوامل المؤثرة.[167]
تميل التغطية الإعلامية ذات الصلة بالأعمال العنيفة المرتكبة من قبل مرضى الفصام إلى تعزيز التصور العام بشأن ارتباط العنف بالفصام.[165] في عينة تمثيلية كبيرة من دراسة أجريت عام 1999، اعتقد 12.8٪ من الأمريكيين أن الأفراد المصابين بالفصام كانت إمكانية قيامهم بأعمال عنف ضد الآخرين "مرجحة جدا"، في حين قال 48.1٪ من العينة أن قيامهم بأعمال عنف "مرجح إلى حد ما". وقال أكثر من 74٪ أن المصابين بالفصام إما "غير قادرين جدا" أو "غير قادرين مطلقا" على اتخاذ القرارات المتعلقة بعلاجهم، وقال 70.2٪ منهم المِثل عن قدرتهم على اتخاذ قرارات تتعلق بإدارة الأموال.[168] وفقا لأحد التحليلات التلوية، زاد التصور العام بشأن المصابين بالذهان باعتبارهم كأفرادٍ يتسمون بالعنف بأكثر من الضِعف منذ خمسينات القرن الماضي.[169]
توجهات الأبحاث الحديثة
أظهرت الأبحاث الحديثة نتائج مبدئية في علاج الفصام باستخدام المينوسيكلين.[170] يتم حاليًا دراسة النيدوثيرابي (Nidotherapy)، وهي طريقة تهدف إلى تغيير البيئة المحيطة بالمرضى في محاولة لتحسين قدرتهم الوظيفية، لكن لا يوجد حتى الآن أدلة كافية بشأن مدى فعالية هذه الطريقة.[171] أيضًا اتضح بأن الأعراض السلبية تشكل تحديًا، حيث أنها لا تتحسن حتى باستخدام الأدوية.[172] كان هناك تجارب تبحث في مدى فعالية استخدام العقاقير ذات الخواص المضادة للالتهابات، بالاستناد إلى فرضية أن التهابات قد تلعب دورًا مهمًا في العلم المرضي الخاص بالفصام.[173]
المصادر
- "Schizophrenia Fact sheet N°397". WHO. September 2015. مؤرشف من الأصل في 17 أبريل 2018. اطلع عليه بتاريخ 03 فبراير 2016. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Schizophrenia". National Institute of Mental Health. January 2016. مؤرشف من الأصل في 14 مايو 2019. اطلع عليه بتاريخ 03 فبراير 2016. الوسيط
|CitationClass=تم تجاهله (مساعدة) - American Psychiatric Association. Diagnostic and Statistical Manual of Mental Disorders (الطبعة 5th). Arlington: American Psychiatric Publishing. صفحات 101–05. ISBN 978-0890425558. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Owen, MJ; Sawa, A; Mortensen, PB (14 January 2016). "Schizophrenia". Lancet (London, England). doi:10.1016/S0140-6736(15)01121-6. PMID 26777917. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Chadwick B; Miller ML; Hurd YL (2013). "Cannabis Use during Adolescent Development: Susceptibility to Psychiatric Illness". Front Psychiatry (Review). 4: 129. doi:10.3389/fpsyt.2013.00129. PMC 3796318. PMID 24133461. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Kavanagh, D H; Tansey, K E; O'Donovan, M C; Owen, M J (2014). "Schizophrenia genetics: emerging themes for a complex disorder". Molecular Psychiatry. 20 (1): 72–76. doi:10.1038/mp.2014.148. ISSN 1359-4184. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Picchioni MM; Murray RM (July 2007). "Schizophrenia". BMJ. 335 (7610): 91–5. doi:10.1136/bmj.39227.616447.BE. PMC 1914490. PMID 17626963. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Kane JM; Correll CU (2010). "Pharmacologic treatment of schizophrenia". Dialogues Clin Neurosci. 12 (3): 345–57. PMC 3085113. PMID 20954430. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Becker T; Kilian R (2006). "Psychiatric services for people with severe mental illness across western Europe: what can be generalized from current knowledge about differences in provision, costs and outcomes of mental health care?". Acta Psychiatrica Scandinavica Supplement. 113 (429): 9–16. doi:10.1111/j.1600-0447.2005.00711.x. PMID 16445476. الوسيط
|CitationClass=تم تجاهله (مساعدة) - van Os J, Kapur S (August 2009). "Schizophrenia" (PDF). Lancet. 374 (9690): 635–45. doi:10.1016/S0140-6736(09)60995-8. PMID 19700006. مؤرشف من الأصل (PDF) في 30 أغسطس 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Global Burden of Disease Study 2013, Collaborators (5 June 2015). "Global, regional, and national incidence, prevalence, and years lived with disability for 301 acute and chronic diseases and injuries in 188 countries, 1990-2013: a systematic analysis for the Global Burden of Disease Study 2013". Lancet (London, England). doi:10.1016/S0140-6736(15)60692-4. PMID 26063472. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Foster, A; Gable, J; Buckley, J (September 2012). "Homelessness in schizophrenia". The Psychiatric clinics of North America. 35 (3): 717–34. doi:10.1016/j.psc.2012.06.010. PMID 22929875. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Laursen TM, Munk-Olsen T, Vestergaard, M (March 2012). "Life expectancy and cardiovascular mortality in persons with schizophrenia". Current opinion in psychiatry. 25 (2): 83–8. doi:10.1097/YCO.0b013e32835035ca. PMID 22249081. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Hor K; Taylor M (November 2010). "Suicide and schizophrenia: a systematic review of rates and risk factors". Journal of psychopharmacology (Oxford, England). 24 (4 Suppl): 81–90. doi:10.1177/1359786810385490. PMID 20923923. الوسيط
|CitationClass=تم تجاهله (مساعدة) - GBD 2013 Mortality and Causes of Death, Collaborators (17 December 2014). "Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990-2013: a systematic analysis for the Global Burden of Disease Study 2013". Lancet. 385 (9963): 117–71. doi:10.1016/S0140-6736(14)61682-2. PMC 4340604. PMID 25530442. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Carson VB (2000). Mental health nursing: the nurse-patient journey W.B. Saunders.(ردمك 978-0-7216-8053-8). p. 638. نسخة محفوظة 25 نوفمبر 2016 على موقع واي باك مشين.
- Schizophrenia. Wiley-Blackwell; 2003. ISBN 9780632063888. p. 21.
- Brunet-Gouet E, Decety J. Social brain dysfunctions in schizophrenia: a review of neuroimaging studies. Psychiatry Res. 2006;148(2–3):75–92. معرف الوثيقة الرقمي:10.1016/j.pscychresns.2006.05.001. PMID 17088049.
- Schizophrenia. Wiley-Blackwell; 2003. ISBN 9780632063888. p. 481.
- Ungvari GS, Caroff SN, Gerevich J. The catatonia conundrum: evidence of psychomotor phenomena as a symptom dimension in psychotic disorders. Schizophr Bull. 2010;36(2):231–8. معرف الوثيقة الرقمي:10.1093/schbul/sbp105. PMID 19776208.
- Fadgyas-Stanculete, M; Buga, AM; Popa-Wagner, A; Dumitrascu, DL (2014). "The relationship between irritable bowel syndrome and psychiatric disorders: from molecular changes to clinical manifestations". Journal of molecular psychiatry. 2 (1): 4. PMID 25408914. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Sims A. Symptoms in the mind: an introduction to descriptive psychopathology. Philadelphia: W. B. Saunders; 2002. ISBN 0-7020-2627-1.
- Kneisl C. and Trigoboff E.(2009). Contemporary Psychiatric- Mental Health Nursing. 2nd edition. London: Pearson Prentice Ltd. p. 371
- American Psychiatric Association. Task Force on DSM-IV. (2000). Diagnostic and statistical manual of mental disorders: DSM-IV-TR. American Psychiatric Pub. (ردمك 978-0-89042-025-6). p. 299
- Velligan DI and Alphs LD. Negative Symptoms in Schizophrenia: The Importance of Identification and Treatment. Psychiatric Times. March 1, 2008;25(3).
- Smith T, Weston C, Lieberman J. Schizophrenia (maintenance treatment). Am Fam Physician. 2010;82(4):338–9. PMID 20704164.
- Addington J, Cadenhead KS, Cannon TD, et al.. North American prodrome longitudinal study: a collaborative multisite approach to prodromal schizophrenia research. Schizophrenia Bulletin. 2007;33(3):665–72. معرف الوثيقة الرقمي:10.1093/schbul/sbl075. PMID 17255119.
- Cullen KR, Kumra S, Regan J et al.. Atypical Antipsychotics for Treatment of Schizophrenia Spectrum Disorders. Psychiatric Times. 2008;25(3).
- Amminger GP, Leicester S, Yung AR, et al.. Early onset of symptoms predicts conversion to non-affective psychosis in ultra-high risk individuals. Schizophrenia Research. 2006;84(1):67–76. معرف الوثيقة الرقمي:10.1016/j.schres.2006.02.018. PMID 16677803.
- Parnas J, Jorgensen A. Pre-morbid psychopathology in schizophrenia spectrum. British Journal of Psychiatry. 1989;115:623–7. PMID 2611591.
- Coyle, Joseph (2006). "Chapter 54: The Neurochemistry of Schizophrenia". In Siegal, George J; Albers, R. Wayne; Brady, Scott T; Price, Donald (المحررون). Basic Neurochemistry: Molecular, Cellular and Medical Aspects (Textbook)
|format=بحاجة لـ|url=(مساعدة) (الطبعة 7th). Burlington, MA: Elsevier Academic Press. صفحة 876. ISBN 0-12-088397-X. الوسيط|CitationClass=تم تجاهله (مساعدة)CS1 maint: ref=harv (link) - Drake RJ, Lewis SW. Early detection of schizophrenia. Current Opinion in Psychiatry. 2005;18(2):147–50. معرف الوثيقة الرقمي:10.1097/00001504-200503000-00007. PMID 16639167.
- O'Donovan MC, Williams NM, Owen MJ. Recent advances in the genetics of schizophrenia. Hum. Mol. Genet.. 2003;12 Spec No 2:R125–33. معرف الوثيقة الرقمي:10.1093/hmg/ddg302. PMID 12952866.
- Herson M (2011). "Etiological considerations". Adult psychopathology and diagnosis. John Wiley & Sons. ISBN 9781118138847. مؤرشف من الأصل في 20 ديسمبر 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة) - McLaren JA, Silins E, Hutchinson D, Mattick RP, Hall W. Assessing evidence for a causal link between cannabis and psychosis: a review of cohort studies. Int. J. Drug Policy. 2010;21(1):10–9. معرف الوثيقة الرقمي:10.1016/j.drugpo.2009.09.001. PMID 19783132.
- O'Donovan MC, Craddock NJ, Owen MJ. Genetics of psychosis; insights from views across the genome. Hum. Genet.. 2009;126(1):3–12. معرف الوثيقة الرقمي:10.1007/s00439-009-0703-0. PMID 19521722.
- Craddock N, Owen MJ. The Kraepelinian dichotomy - going, going... But still not gone. The British Journal of Psychiatry. 2010;196:92–95. معرف الوثيقة الرقمي:10.1192/bjp.bp.109.073429. PMID 20118450.
- Crow TJ. The 'big bang' theory of the origin of psychosis and the faculty of language. Schizophrenia Research. 2008;102(1–3):31–52. معرف الوثيقة الرقمي:10.1016/j.schres.2008.03.010. PMID 18502103.
- Mueser KT, Jeste DV. Clinical Handbook of Schizophrenia. New York: Guilford Press; 2008. ISBN 1593856520. p. 22–23.
- Dvir Y, Denietolis B, Frazier JA (October 2013). "Childhood trauma and psychosis". Child and adolescent psychiatric clinics of North America. 22 (4): 629–41. doi:10.1016/j.chc.2013.04.006. PMID 24012077. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Van Os J. Does the urban environment cause psychosis?. British Journal of Psychiatry. 2004;184(4):287–288. معرف الوثيقة الرقمي:10.1192/bjp.184.4.287. PMID 15056569.
- Selten JP, Cantor-Graae E, Kahn RS. Migration and schizophrenia. Current Opinion in Psychiatry. 2007;20(2):111–115. معرف الوثيقة الرقمي:10.1097/YCO.0b013e328017f68e. PMID 17278906.
- Gregg L, Barrowclough C, Haddock G (2007). "Reasons for increased substance use in psychosis". Clin Psychol Rev. 27 (4): 494–510. doi:10.1016/j.cpr.2006.09.004. PMID 17240501. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Sagud M, Mihaljević-Peles A, Mück-Seler D, et al. (September 2009). "Smoking and schizophrenia" (PDF). Psychiatr Danub. 21 (3): 371–5. PMID 19794359. مؤرشف من الأصل (PDF) في 4 مارس 2016. اطلع عليه بتاريخ أغسطس 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ الوصول=(مساعدة) - Alcohol-Related Psychosis في موقع إي ميديسين
- Large M, Sharma S, Compton MT, Slade T, Nielssen O (June 2011). "Cannabis use and earlier onset of psychosis: a systematic meta-analysis". Arch. Gen. Psychiatry. 68 (6): 555–61. doi:10.1001/archgenpsychiatry.2011.5. PMID 21300939. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Niesink RJ, van Laar MW (2013). "Does cannabidiol protect against adverse psychological effects of THC?". Frontiers in Psychiatry (Review). 4: 130. doi:10.3389/fpsyt.2013.00130. PMC 3797438. PMID 24137134. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Parakh P, Basu D (August 2013). "Cannabis and psychosis: have we found the missing links?". Asian Journal of Psychiatry (Review). 6 (4): 281–7. doi:10.1016/j.ajp.2013.03.012. PMID 23810133.
Cannabis acts as a component cause of psychosis, that is, it increases the risk of psychosis in people with certain genetic or environmental vulnerabilities, though by itself, it is neither a sufficient nor a necessary cause of psychosis.
الوسيط|CitationClass=تم تجاهله (مساعدة) - Gage, SH; Hickman, M; Zammit, S (12 August 2015). "Association Between Cannabis and Psychosis: Epidemiologic Evidence". Biological Psychiatry. doi:10.1016/j.biopsych.2015.08.001. PMID 26386480. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Leweke FM, Koethe D (June 2008). "Cannabis and psychiatric disorders: it is not only addiction". Addict Biol. 13 (2): 264–75. doi:10.1111/j.1369-1600.2008.00106.x. PMID 18482435. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Yolken R (Jun 2004). "Viruses and schizophrenia: a focus on herpes simplex virus". Herpes. 11 (Suppl 2): 83A–88A. PMID 15319094. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Arias, I; Sorlozano, A; Villegas, E; de Dios Luna, J; McKenney, K; Cervilla, J; Gutierrez, B; Gutierrez, J (April 2012). "Infectious agents associated with schizophrenia: a meta-analysis". Schizophrenia Research. 136 (1–3): 128–36. doi:10.1016/j.schres.2011.10.026. PMID 22104141. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Birnbaum, Rebecca; Weinberger, Daniel R. (2017-10-26). "Genetic insights into the neurodevelopmental origins of schizophrenia". Nature Reviews Neuroscience. 18 (12): 727–740. doi:10.1038/nrn.2017.125. ISSN 1471-003X. مؤرشف من الأصل في 20 مارس 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Khandaker, G. M.; Zimbron, J.; Lewis, G.; Jones, P. B. (2012-04-16). "Prenatal maternal infection, neurodevelopment and adult schizophrenia: a systematic review of population-based studies". Psychological Medicine. 43 (2): 239–257. doi:10.1017/s0033291712000736. ISSN 0033-2917. مؤرشف من الأصل في 5 أبريل 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Brown, Alan S.; Derkits, Elena J. (2010-03). "Prenatal Infection and Schizophrenia: A Review of Epidemiologic and Translational Studies". American Journal of Psychiatry. 167 (3): 261–280. doi:10.1176/appi.ajp.2009.09030361. ISSN 0002-953X. مؤرشف من الأصل في 5 أبريل 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ=(مساعدة) - Brown, Alan S. (2011-01). "The environment and susceptibility to schizophrenia". Progress in Neurobiology. 93 (1): 23–58. doi:10.1016/j.pneurobio.2010.09.003. ISSN 0301-0082. مؤرشف من الأصل في 20 مارس 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ=(مساعدة) - Cannon, Tyrone D. (2015-12). "How Schizophrenia Develops: Cognitive and Brain Mechanisms Underlying Onset of Psychosis". Trends in Cognitive Sciences. 19 (12): 744–756. doi:10.1016/j.tics.2015.09.009. ISSN 1364-6613. مؤرشف من الأصل في 6 أبريل 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ=(مساعدة) - Broome MR, Woolley JB, Tabraham P, et al.. What causes the onset of psychosis?. Schizophr. Res.. 2005;79(1):23–34. معرف الوثيقة الرقمي:10.1016/j.schres.2005.02.007. PMID 16198238.
- Bentall RP, Fernyhough C, Morrison AP, Lewis S, Corcoran R. Prospects for a cognitive-developmental account of psychotic experiences. Br J Clin Psychol. 2007;46(Pt 2):155–73. معرف الوثيقة الرقمي:10.1348/014466506X123011. PMID 17524210.
- Kurtz MM. Neurocognitive impairment across the lifespan in schizophrenia: an update. Schizophrenia Research. 2005;74(1):15–26. معرف الوثيقة الرقمي:10.1016/j.schres.2004.07.005. PMID 15694750.
- Cohen AS, Docherty NM. Affective reactivity of speech and emotional experience in patients with schizophrenia. Schizophrenia Research. 2004;69(1):7–14. معرف الوثيقة الرقمي:10.1016/S0920-9964(03)00069-0. PMID 15145465.
- Horan WP, Blanchard JJ. Emotional responses to psychosocial stress in schizophrenia: the role of individual differences in affective traits and coping. Schizophrenia Research. 2003;60(2–3):271–83. معرف الوثيقة الرقمي:10.1016/S0920-9964(02)00227-X. PMID 12591589.
- Smith B, Fowler DG, Freeman D,et al.. Emotion and psychosis: links between depression, self-esteem, negative schematic beliefs and delusions and hallucinations. Schizophr. Res.. 2006;86(1–3):181–8. معرف الوثيقة الرقمي:10.1016/j.schres.2006.06.018. PMID 16857346.
- Beck, AT. A Cognitive Model of Schizophrenia. Journal of Cognitive Psychotherapy. 2004;18(3):281–88. معرف الوثيقة الرقمي:10.1891/jcop.18.3.281.65649.
- Bell V, Halligan PW, Ellis HD. Explaining delusions: a cognitive perspective. Trends in Cognitive Science. 2006;10(5):219–26. معرف الوثيقة الرقمي:10.1016/j.tics.2006.03.004. PMID 16600666.
- Freeman D, Garety PA, Kuipers E, Fowler D, Bebbington PE, Dunn G. Acting on persecutory delusions: the importance of safety seeking. Behav Res Ther. 2007;45(1):89–99. معرف الوثيقة الرقمي:10.1016/j.brat.2006.01.014. PMID 16530161.
- Kuipers E, Garety P, Fowler D, Freeman D, Dunn G, Bebbington P. Cognitive, emotional, and social processes in psychosis: refining cognitive behavioral therapy for persistent positive symptoms. Schizophr Bull. 2006;32 Suppl 1:S24–31. معرف الوثيقة الرقمي:10.1093/schbul/sbl014. PMID 16885206.
- Kircher, Tilo & Renate Thienel (2006). "Functional brain imaging of symptoms and cognition in schizophrenia". The Boundaries of Consciousness. Amsterdam: Elsevier. صفحة 302. ISBN 0-444-52876-8. مؤرشف من الأصل في 20 مارس 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Green MF (2006). "Cognitive impairment and functional outcome in schizophrenia and bipolar disorder". Journal of Clinical Psychiatry. 67 (Suppl 9): 3–8. doi:10.4088/jcp.1006e12. PMID 16965182. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Insel TR (November 2010). "Rethinking schizophrenia". Nature. 468 (7321): 187–93. doi:10.1038/nature09552. PMID 21068826. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Antipsychotics for schizophrenia associated with subtle loss in brain volume". ScienceDaily. February 8, 2011. مؤرشف من الأصل في 02 يوليو 2018. اطلع عليه بتاريخ 03 يوليو 2014. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ أرشيف=(مساعدة) - Laruelle M, Abi-Dargham A, van Dyck CH, et al.. Single photon emission computerized tomography imaging of amphetamine-induced dopamine release in drug-free schizophrenic subjects. Proc. Natl. Acad. Sci. U.S.A.. 1996;93(17):9235–40. معرف الوثيقة الرقمي:10.1073/pnas.93.17.9235. PMID 8799184.
- Jones HM, Pilowsky LS. Dopamine and antipsychotic drug action revisited. British Journal of Psychiatry. 2002;181:271–275. معرف الوثيقة الرقمي:10.1192/bjp.181.4.271. PMID 12356650.
- Konradi C, Heckers S. Molecular aspects of glutamate dysregulation: implications for schizophrenia and its treatment. Pharmacology and Therapeutics. 2003;97(2):153–79. معرف الوثيقة الرقمي:10.1016/S0163-7258(02)00328-5. PMID 12559388.
- Lahti AC, Weiler MA, Tamara Michaelidis BA, Parwani A, Tamminga CA. Effects of ketamine in normal and schizophrenic volunteers. علم الأدوية النفسية العصبية. 2001;25(4):455–67. معرف الوثيقة الرقمي:10.1016/S0893-133X(01)00243-3. PMID 11557159.
- Coyle JT, Tsai G, Goff D. Converging evidence of NMDA receptor hypofunction in the pathophysiology of schizophrenia. Annals of the أكاديمية نيويورك للعلوم. 2003;1003:318–27. معرف الوثيقة الرقمي:10.1196/annals.1300.020. PMID 14684455.
- Tuominen HJ, Tiihonen J, Wahlbeck K. Glutamatergic drugs for schizophrenia: a systematic review and meta-analysis. Schizophrenia Research. 2005;72(2–3):225–34. معرف الوثيقة الرقمي:10.1016/j.schres.2004.05.005. PMID 15560967.
- American Psychiatric Association. Diagnostic and Statistical Manual of Mental Disorders (الطبعة 5th). Arlington: American Psychiatric Publishing. ISBN 978-0890425558. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Tandon R, Gaebel W, Barch DM, et al. (October 2013). "Definition and description of schizophrenia in the DSM-5". Schizophr. Res. 150 (1): 3–10. doi:10.1016/j.schres.2013.05.028. PMID 23800613. الوسيط
|CitationClass=تم تجاهله (مساعدة) - As referenced from ببمد 23800613, Heckers S, Tandon R, Bustillo J (March 2010). "Catatonia in the DSM--shall we move or not?". Schizophr Bull (Editorial). 36 (2): 205–7. doi:10.1093/schbul/sbp136. PMC 2833126. PMID 19933711. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Barch DM, Bustillo J, Gaebel W, et al. (October 2013). "Logic and justification for dimensional assessment of symptoms and related clinical phenomena in psychosis: relevance to DSM-5". Schizophr. Res. 150 (1): 15–20. doi:10.1016/j.schres.2013.04.027. PMID 23706415. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Jakobsen KD, Frederiksen JN, Hansen T, et al. (2005). "Reliability of clinical ICD-10 schizophrenia diagnoses". Nordic Journal of Psychiatry. 59 (3): 209–12. doi:10.1080/08039480510027698. PMID 16195122. الوسيط
|CitationClass=تم تجاهله (مساعدة) - الجمعية الأمريكية للأطباء النفسيين DSM-5 Work Groups (2010)Proposed Revisions –Schizophrenia and Other Psychotic Disorders. Retrieved 17 February 2010. نسخة محفوظة 06 سبتمبر 2012 على موقع واي باك مشين.
- The ICD-10 Classification of Mental and Behavioural Disorders [pdf]; p. 26.
- "DSM-5 Changes: Schizophrenia & Psychotic Disorders". 29 May 2014. مؤرشف من الأصل في 29 أغسطس 2017. اطلع عليه بتاريخ 08 يناير 2016. الوسيط
|CitationClass=تم تجاهله (مساعدة) - МКБ-10: Классификация психических и поведенческих расстройств. F21 Шизотипическое расстройство [The ICD-10 Classification of Mental and Behavioural Disorders. F21 Schizotypal Disorder]. بالروسية.
- Pope HG. Distinguishing bipolar disorder from schizophrenia in clinical practice: guidelines and case reports. Hospital and Community Psychiatry. 1983 [cited 2008-02-24];34:322–28.
- McGlashan TH. Testing DSM-III symptom criteria for schizotypal and borderline personality disorders. Archives of General Psychiatry. 1987;44(2):143–8. PMID 3813809.
- Bottas A. Comorbidity: Schizophrenia With Obsessive-Compulsive Disorder. Psychiatric Times. April 15, 2009;26(4).
- Gabbard GO (15 May 2007). Gabbard's Treatments of Psychiatric Disorders, Fourth Edition (Treatments of Psychiatric Disorders). American Psychiatric Publishing. صفحات 209–11. ISBN 1-58562-216-8. مؤرشف من الأصل في 5 أبريل 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Murray ED, Buttner N, Price BH (2012). "Depression and Psychosis in Neurological Practice". In Bradley WG, Daroff RB, Fenichel GM, Jankovic J (المحرر). Bradley's neurology in clinical practice. 1 (الطبعة 6th). Philadelphia, PA: Elsevier/Saunders. صفحات 92–111. ISBN 1-4377-0434-4. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Cannon TD; Cornblatt B; McGorry P (May 2007). "The empirical status of the ultra high-risk (prodromal) research paradigm". Schizophrenia Bulletin. 33 (3): 661–4. doi:10.1093/schbul/sbm031. PMC 2526144. PMID 17470445. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Marshall M; Rathbone J (Jun 15, 2011). "Early intervention for psychosis". The Cochrane database of systematic reviews (6): CD004718. doi:10.1002/14651858.CD004718.pub3. PMC 4163966. PMID 21678345. الوسيط
|CitationClass=تم تجاهله (مساعدة) - de Koning MB, Bloemen OJ, van Amelsvoort TA, et al. (June 2009). "Early intervention in patients at ultra high risk of psychosis: benefits and risks". Acta Psychiatr Scand. 119 (6): 426–42. doi:10.1111/j.1600-0447.2009.01372.x. PMID 19392813. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Stafford MR; Jackson H; Mayo-Wilson E; Morrison AP; Kendall T (18 January 2013). "Early interventions to prevent psychosis: systematic review and meta-analysis". BMJ (Clinical research ed.). 346: f185. doi:10.1136/bmj.f185. PMC 3548617. PMID 23335473. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Psychosis and schizophrenia in adults: treatment and management" (PDF). NICE. Mar 2014. صفحة 7. مؤرشف من الأصل (PDF) في 20 أبريل 2014. اطلع عليه بتاريخ 19 أبريل 2014. الوسيط
|CitationClass=تم تجاهله (مساعدة) - McGurk SR, Mueser KT, Feldman K, Wolfe R, Pascaris A. Cognitive training for supported employment: 2–3 year outcomes of a randomized controlled trial.. American Journal of Psychiatry. 2007;164(3):437–41. معرف الوثيقة الرقمي:10.1176/appi.ajp.164.3.437. PMID 17329468.
- Gorczynski P, Faulkner G. Exercise therapy for schizophrenia. Cochrane Database Syst Rev. 2010;(5):CD004412. معرف الوثيقة الرقمي:10.1002/14651858.CD004412.pub2. PMID 20464730.
- National Collaborating Centre for Mental Health. Gaskell and the British Psychological Society. Schizophrenia: Full national clinical guideline on core interventions in primary and secondary care [PDF]; 2009-03-25 [cited 2009-11-25].
- Tandon R, Keshavan MS, Nasrallah HA. Schizophrenia, "Just the Facts": what we know in 2008 part 1: overview. Schizophrenia Research. 2008;100(1–3):4–19. معرف الوثيقة الرقمي:10.1016/j.schres.2008.01.022. PMID 18291627.
- Leucht, Stefan (1 May 2012). "Antipsychotic drugs versus placebo for relapse prevention in schizophrenia: a systematic review and meta-analysis". The Lancet. doi:10.1016/S0140-6736(12)60239-6. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Kane JM, Correll CU. Pharmacologic treatment of schizophrenia. Dialogues Clin Neurosci. 2010;12(3):345–57. PMID 20954430.
- Barry SJE, Gaughan TM, Hunter R (2012). "Schizophrenia". BMJ Clinical Evidence. 2012. PMC 3385413. PMID 23870705. مؤرشف من الأصل في 4 أبريل 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Schultz SH, North SW, Shields CG. Schizophrenia: a review. Am Fam Physician. 2007;75(12):1821–9. PMID 17619525.
- Wahlbeck K, Cheine MV, Essali A. Clozapine versus typical neuroleptic medication for schizophrenia. The Cochrane Database of Systematic Reviews. 2007;(2):CD000059. معرف الوثيقة الرقمي:10.1002/14651858.CD000059. PMID 10796289.
- Ananth J, Parameswaran S, Gunatilake S, Burgoyne K, Sidhom T. Neuroleptic malignant syndrome and atypical antipsychotic drugs. Journal of Clinical Psychiatry. 2004;65(4):464–70. معرف الوثيقة الرقمي:10.4088/JCP.v65n0403. PMID 15119907.
- McEvoy JP. Risks versus benefits of different types of long-acting injectable antipsychotics. J Clin Psychiatry. 2006;67 Suppl 5:15–8. PMID 16822092.
- Harrow M, Jobe TH (19 March 2013). "Does long-term treatment of dchizophrenia with antipsychotic medications facilitate recovery?". Schizophrenia bulletin. 39 (5): 962–5. doi:10.1093/schbul/sbt034. PMC 3756791. PMID 23512950. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Pharoah F, Mari J, Rathbone J, Wong W. Family intervention for schizophrenia. Cochrane Database Syst Rev. 2010;12:CD000088. معرف الوثيقة الرقمي:10.1002/14651858.CD000088.pub3. PMID 21154340.
- Medalia A, Choi J. Cognitive remediation in schizophrenia.. Neuropsychology Rev. 2009;19(3):353–364. معرف الوثيقة الرقمي:10.1007/s11065-009-9097-y. PMID 19444614.
- Dixon LB, Dickerson F, Bellack AS, et al.. The 2009 schizophrenia PORT psychosocial treatment recommendations and summary statements. Schizophr Bull. 2010;36(1):48–70. معرف الوثيقة الرقمي:10.1093/schbul/sbp115. PMID 19955389.
- Lynch D, Laws KR, McKenna PJ. Cognitive behavioural therapy for major psychiatric disorder: does it really work? A meta-analytical review of well-controlled trials. Psychol Med. 2010;40(1):9–24. معرف الوثيقة الرقمي:10.1017/S003329170900590X. PMID 19476688.
- Jones C, Cormac I, Silveira da Mota Neto JI, Campbell C. Cognitive behaviour therapy for schizophrenia. Cochrane Database Syst Rev. 2004;(4):CD000524. معرف الوثيقة الرقمي:10.1002/14651858.CD000524.pub2. PMID 15495000.
- Ruddy R, Milnes D. Art therapy for schizophrenia or schizophrenia-like illnesses.. Cochrane Database Syst Rev. 2005;(4):CD003728. معرف الوثيقة الرقمي:10.1002/14651858.CD003728.pub2. PMID 16235338.
- Ruddy RA, Dent-Brown K. Drama therapy for schizophrenia or schizophrenia-like illnesses.. Cochrane Database Syst Rev. 2007;(1):CD005378. معرف الوثيقة الرقمي:10.1002/14651858.CD005378.pub2. PMID 17253555.
- Mössler, K; Chen, X; Heldal, TO; Gold, C (7 December 2011). "Music therapy for people with schizophrenia and schizophrenia-like disorders". The Cochrane database of systematic reviews (12): CD004025. doi:10.1002/14651858.CD004025.pub3. PMID 22161383. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Saha S, Chant D, McGrath J. A systematic review of mortality in schizophrenia: is the differential mortality gap worsening over time?. Arch. Gen. Psychiatry. 2007;64(10):1123–31. معرف الوثيقة الرقمي:10.1001/archpsyc.64.10.1123. PMID 17909124.
- Ustun TB. Multiple-informant ranking of the disabling effects of different health conditions in 14 countries. ذا لانسيت. 1999;354(9173):111–15. معرف الوثيقة الرقمي:10.1016/S0140-6736(98)07507-2. PMID 10408486.
- Warner R. Recovery from schizophrenia and the recovery model. Curr Opin Psychiatry. 2009;22(4):374–80. معرف الوثيقة الرقمي:10.1097/YCO.0b013e32832c920b. PMID 19417668.
- Menezes NM, Arenovich T, Zipursky RB. A systematic review of longitudinal outcome studies of first-episode psychosis. Psychol Med. 2006;36(10):1349–62. معرف الوثيقة الرقمي:10.1017/S0033291706007951. PMID 16756689.
- Isaac M, Chand P, Murthy P. Schizophrenia outcome measures in the wider international community. Br J Psychiatry Suppl. 2007;50:s71–7. PMID 18019048.
- Cohen A, Patel V, Thara R, Gureje O. Questioning an axiom: better prognosis for schizophrenia in the developing world?. Schizophr Bull. 2008;34(2):229–44. معرف الوثيقة الرقمي:10.1093/schbul/sbm105. PMID 17905787.
- Burns J. Dispelling a myth: developing world poverty, inequality, violence and social fragmentation are not good for outcome in schizophrenia. Afr J Psychiatry (Johannesbg). 2009;12(3):200–5. PMID 19894340.
- Palmer BA, Pankratz VS, Bostwick JM. The lifetime risk of suicide in schizophrenia: a reexamination. Archives of General Psychiatry. 2005;62(3):247–53. معرف الوثيقة الرقمي:10.1001/archpsyc.62.3.247. PMID 15753237.
- Carlborg A, Winnerbäck K, Jönsson EG, Jokinen J, Nordström P. Suicide in schizophrenia. Expert Rev Neurother. 2010;10(7):1153–64. معرف الوثيقة الرقمي:10.1586/ern.10.82. PMID 20586695.
- American Psychiatric Association. Task Force on DSM-IV. (2000). Diagnostic and statistical manual of mental disorders: DSM-IV-TR. American Psychiatric Pub. (ردمك 978-0-89042-025-6). p. 304
- De Leon J, Diaz FJ. A meta-analysis of worldwide studies demonstrates an association between schizophrenia and tobacco smoking behaviors. Schizophrenia research. 2005;76(2-3):135–57. معرف الوثيقة الرقمي:10.1016/j.schres.2005.02.010. PMID 15949648.
- Keltner NL, Grant JS. Smoke, Smoke, Smoke That Cigarette. Perspectives in Psychiatric Care. 2006;42(4):256. معرف الوثيقة الرقمي:10.1111/j.1744-6163.2006.00085.x. PMID 17107571.
- American Psychiatric Association. Task Force on DSM-IV. (2000). Diagnostic and statistical manual of mental disorders: DSM-IV-TR. American Psychiatric Pub. (ردمك 978-0-89042-025-6). p. 314
- World Health Organization. Schizophrenia; 2011 [cited February 27, 2011].
- Castle D, Wessely S, Der G, Murray RM. The incidence of operationally defined schizophrenia in Camberwell, 1965–84. The British Journal of Psychiatry. 1991;159:790–4. معرف الوثيقة الرقمي:10.1192/bjp.159.6.790. PMID 1790446.
- Kumra S, Shaw M, Merka P, Nakayama E, Augustin R. Childhood-onset schizophrenia: research update. Canadian Journal of Psychiatry. 2001;46(10):923–30. PMID 11816313.
- Hassett Anne, et al. (eds). Psychosis in the Elderly. London: Taylor and Francis.; 2005. ISBN 1841843946. p. 6.
- Jablensky A, Sartorius N, Ernberg G, et al. (1992). "Schizophrenia: manifestations, incidence and course in different cultures. A World Health Organization ten-country study". Psychological Medicine Monograph Supplement. 20: 1–97. doi:10.1017/S0264180100000904. PMID 1565705. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Kirkbride JB, Fearon P, Morgan C, et al.. Heterogeneity in incidence rates of schizophrenia and other psychotic syndromes: findings from the 3-center AeSOP study. Archives of General Psychiatry. 2006;63(3):250–8. معرف الوثيقة الرقمي:10.1001/archpsyc.63.3.250. PMID 16520429.
- Kirkbride JB, Fearon P, Morgan C, et al.. Neighbourhood variation in the incidence of psychotic disorders in Southeast London. Social Psychiatry and Psychiatric Epidemiology. 2007;42(6):438–45. معرف الوثيقة الرقمي:10.1007/s00127-007-0193-0. PMID 17473901.
- Lozano R, Naghavi M, Foreman K, et al. (December 2012). "Global and regional mortality from 235 causes of death for 20 age groups in 1990 and 2010: a systematic analysis for the Global Burden of Disease Study 2010". Lancet. 380 (9859): 2095–128. doi:10.1016/S0140-6736(12)61728-0. PMID 23245604. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Ayuso-Mateos JL. "Global burden of schizophrenia in the year 2000" (PDF). منظمة الصحة العالمية. مؤرشف من الأصل (PDF) في 29 أغسطس 2017. اطلع عليه بتاريخ 27 فبراير 2013. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Schizophrenia". مؤرشف من الأصل في 04 يناير 2018. اطلع عليه بتاريخ 29 ديسمبر 2015. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ أرشيف=(مساعدة) - Clinical Psychopathology. 5 ed. New York: Grune & Stratton; 1959.
- Nordgaard J, Arnfred SM, Handest P, Parnas J. The diagnostic status of first-rank symptoms. Schizophrenia Bulletin. 2008;34(1):137–54. معرف الوثيقة الرقمي:10.1093/schbul/sbm044. PMID 17562695.
- =Yuhas, Daisy. "Throughout History, Defining Schizophrenia Has Remained a Challenge". Scientific American Mind (March/April 2013). مؤرشف من الأصل في 05 نوفمبر 2013. اطلع عليه بتاريخ 03 مارس 2013. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ أرشيف=(مساعدة) - Heinrichs RW. Historical origins of schizophrenia: two early madmen and their illness. Journal of the History of the Behavioral Sciences. 2003;39(4):349–63. معرف الوثيقة الرقمي:10.1002/jhbs.10152. PMID 14601041.
- Noll, Richard (2011). American madness: the rise and fall of dementia praecox. Cambridge, MA: Harvard University Press. ISBN 978-0-674-04739-6. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Kraepelin E, Diefendorf AR. Text book of psychiatry. 7 ed. London: Macmillan; 1907.
- Hansen RA, Atchison B. Conditions in occupational therapy: effect on occupational performance. Hagerstown, MD: Lippincott Williams & Wilkins; 2000. ISBN 0-683-30417-8.
- Berrios G.E., Luque R, Villagran J (2003). "Schizophrenia: a conceptual history". International Journal of Psychology and Psychological Therapy. 3 (2): 111–140. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Kuhn R. Eugen Bleuler's concepts of psychopathology. History of Psychiatry. 2004;15(3):361–6. معرف الوثيقة الرقمي:10.1177/0957154X04044603. PMID 15386868.
- Stotz-Ingenlath G. Epistemological aspects of Eugen Bleuler's conception of schizophrenia in 1911 [PDF]. Medicine, Health Care and Philosophy. 2000;3(2):153–9. معرف الوثيقة الرقمي:10.1023/A:1009919309015. PMID 11079343.
- Turner T. Unlocking psychosis. British Medical Journal. 2007;334(suppl):s7. معرف الوثيقة الرقمي:10.1136/bmj.39034.609074.94. PMID 17204765.
- Wing JK. International comparisons in the study of the functional psychoses. British Medical Bulletin. 1971;27(1):77–81. PMID 4926366.
- Rosenhan D. On being sane in insane places. ساينس. 1973;179(4070):250–8. معرف الوثيقة الرقمي:10.1126/science.179.4070.250. PMID 4683124.
- Wilson M. DSM-III and the transformation of American psychiatry: a history. American Journal of Psychiatry. 1993;150(3):399–410. PMID 8434655.
- Stotz-Ingenlath G: Epistemological aspects of Eugen Bleuler’s conception of schizophrenia in 1911. Med Health Care Philos 2000; 3:153—159
- Hayes, J. A., & Mitchell, J. C. (1994). Mental health professionals' skepticism about multiple personality disorder. Professional Psychology: Research and Practice, 25, 410-415
- Putnam, Frank W. (1989). Diagnosis and Treatment of Multiple Personality Disorder. New York: The Guilford Press. pp. 351. ISBN 0-89862-177-1
- Berrios, G. E.; Porter, Roy. A history of clinical psychiatry: the origin and history of psychiatric disorders. London: Athlone Press; 1995. ISBN 0-485-24211-7.
- McNally K (Winter 2007). "Schizophrenia as split personality/Jekyll and Hyde: the origins of the informal usage in the English language". Journal of the history of the behavioral sciences. 43 (1): 69–79. doi:10.1002/jhbs.20209. PMID 17205539. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Baucum, Don (2006). Psychology (الطبعة 2nd). Hauppauge, N.Y.: Barron's. صفحة 182. ISBN 9780764134210. مؤرشف من الأصل في 4 أبريل 2015. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Kim Y, Berrios GE. Impact of the term schizophrenia on the culture of ideograph: the Japanese experience. Schizophr Bull. 2001;27(2):181–5. PMID 11354585.
- Sato M. Renaming schizophrenia: a Japanese perspective. World Psychiatry. 2004;5(1):53–55. PMID 16757998.
- Lee YS, Kim JJ, Kwon JS (Aug 2013). "Renaming schizophrenia in South Korea". The Lancet. 382 (9893): 683–684. doi:10.1016/S0140-6736(13)61776-6. PMID 23972810. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Wu EQ. The economic burden of schizophrenia in the United States in 2002. J Clin Psychiatry. 2005;66(9):1122–9. PMID 16187769.
- Maniglio, R (2009 Mar). "Severe mental illness and criminal victimization: a systematic review". Acta Psychiatrica Scandinavica. 119 (3): 180–91. doi:10.1111/j.1600-0447.2008.01300.x. PMID 19016668. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ=(مساعدة) - Fazel S; Gulati G; Linsell L; Geddes JR; Grann M (August 2009). "Schizophrenia and violence: systematic review and meta-analysis". PLoS Med. 6 (8): e1000120. doi:10.1371/journal.pmed.1000120. PMC 2718581. PMID 19668362. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Large, M (July 2009). "The relationship between the rate of homicide by those with schizophrenia and the overall homicide rate: a systematic review and meta-analysis". Schizophrenia research. 112 (1–3): 123–9. doi:10.1016/j.schres.2009.04.004. PMID 19457644. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Bo, S (2011 Jul). "Risk factors for violence among patients with schizophrenia". Clinical Psychology Review. 31 (5): 711–26. doi:10.1016/j.cpr.2011.03.002. PMID 21497585. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ=(مساعدة) - Pescosolido BA, Monahan J, Link BG, Stueve A, Kikuzawa S. The public's view of the competence, dangerousness, and need for legal coercion of persons with mental health problems. American Journal of Public Health. 1999;89(9):1339–45. معرف الوثيقة الرقمي:10.2105/AJPH.89.9.1339. PMID 10474550.
- Phelan JC, Link BG, Stueve A, Pescosolido BA. Public Conceptions of Mental Illness in 1950 and 1996: What Is Mental Illness and Is It to be Feared?. Journal of Health and Social Behavior. 2000;41(2):188–207. معرف الوثيقة الرقمي:10.2307/2676305.
- Dean OM; Data-Franco J; Giorlando F; Berk M (1 May 2012). "Minocycline: therapeutic potential in psychiatry". CNS Drugs. 26 (5): 391–401. doi:10.2165/11632000-000000000-00000. PMID 22486246. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Chamberlain IJ, Sampson S (28 March 2013). Chamberlain, Ian J (المحرر). "Nidotherapy for people with schizophrenia". Cochrane Database of Systematic Reviews. 3 (3): CD009929. doi:10.1002/14651858.CD009929.pub2. PMID 23543583. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Chue P; LaLonde JK (2014). "Addressing the unmet needs of patients with persistent negative symptoms of schizophrenia: emerging pharmacological treatment options". Neuropsychiatr Dis Treat. 10: 777–89. doi:10.2147/ndt.s43404. PMC 4020880. PMID 24855363. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Keller WR; Kum LM; Wehring HJ; Koola MM; Buchanan RW; Kelly DL. (2013). "A review of anti-inflammatory agents for symptoms of schizophrenia". J Psychopharmacol. 27 (4): 337–42. doi:10.1177/0269881112467089. PMID 23151612. الوسيط
|CitationClass=تم تجاهله (مساعدة)
وصلات الخارجية
- بوابة طب
- بوابة علوم عصبية
- بوابة علم النفس
