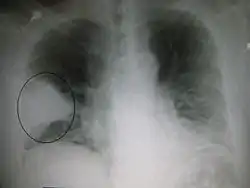
ذات الرئة
ذات الرئة[4] أو الالتهاب الرئوي (بالإنجليزية: Pneumonia) هو حالة التهابية تصيب الرئة وتؤثر بشكل رئيسي على الأكياس الهوائية المجهرية والتي تعرف باسم الحويصلات الهوائية.[5][6] وهي تحدث عادة نتيجة لعدوى تسببها الفيروسات أو الجراثيم وبدرجة أقل غيرها من الميكروبات وبعض الأدوية وغيرها من الحالات المرضية مثل أمراض المناعة الذاتية.[5][7]
تشمل الأعراض الشائعة السعال وألم الصدر والحمى وصعوبة التنفس.[8] تشمل وسائل التشخيص الأشعة السينية وزرع البلغم. تتوفر أنواع اللقاح لمنع أنواع معينة من ذات الرئة. ويعتمد العلاج على السبب المحدث للمرض. يعالج ذات الرئة الجرثومي المفترض بواسطة المضادات الحيوية. إذا كان ذات الرئة شديده، فيجب على العموم إدخال الشخص المصاب إلى المستشفى.
يؤثر الالتهاب الرئوي على حوالي 450 مليون شخص عالمياً (7% من السكان) وينتج عنه حوالي 4 ملايين حالة وفاة سنوياً. رغم أن ويليام أوسلر في القرن التاسع عشر كان يعد ذات الرئة "قائد رجال الموت"،[9] إلا أن ظهور العلاج بالمضادات الحيوية واللقاحات في القرن العشرين حقق تحسنًا في معدل الشفاء.[10] مع ذلك يبقى ذات الرئة السبب الرئيسي للوفيات في البلدان النامية وبين المسنين وصغار السن والمصابين بأمراض مزمنة.[10][11] في المرضى الميؤوس من شفائهم وكبار السن، ولا سيما المصابين بأمراض أو مشاكل أخرى، وغالبًا ما يكون ذات الرئة السبب المباشر للوفاة. في مثل هذه الحالات، وبخاصة عندما يكون المرض عالقًا بالمريض، فيسمى ذات الرئة "صديق الرجل العجوز".[12]
العلامات والأعراض
| نسبة انتشار الأعراض[13] | |
|---|---|
| الأعراض | الاتنشار |
| سعال | 79–91% |
| تعب | 90% |
| حمى | 71–75% |
| ضيق التنفس | 67–75% |
| بلغم | 60–65% |
| ألم الصدر | 39–49% |
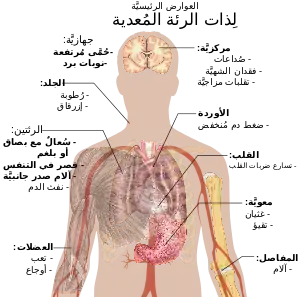
كثيرًا ما يشكو المصابون ذات الرئة من السعال الرطب والحمى التي يصاحبها القشعريرة وضيق النفس وألم صدري حادّ أو طاعن أثناء التنفس العميق وازدياد سرعة التنفس.[14] وقد يكون الارتباك هو أكثر الأعراض وضوحًا لدى المسنين.[14] أما الأعراض والعلامات النمطية لدى الأطفال الذين يقل عمرهم عن خمسة أعوام فهي الحمى والسعال والتنفس السريع أو الصعب.[15]
الحمى ليست مميزة تمامًا، فهي تحدث في العديد من الأمراض الشائعة الأخرى، وقد تكون غائبة لدى الذين يعانون من مرض شديد أو سوء التغذية. بالإضافة إلى ذلك، كثيرًا ما لايكون السعال موجودًا لدى الأطفال الذين يقلّ عمرهم عن الشهرين.[15] ومن العلامات والأعراض الأكثر شدّة فقد تتضمن: الجلد المائل إلى الزرقة وتناقص الشعور بالعطش واختلاجات وتقيؤ مستمر وارتفاع شديد في درجات حرارة وتراجع درجة الوعي.[15][16]
تشكو حالات ذات الرئة الناتجة من عدوى بكتيرية وفيروسية بأعراض متماثلة.[17] ترتبط بعض الأسباب بخصائص سريرية تقليدية، ولكنها غير متميزة. ذات الرئة الذي يحدث بسبب البكتريا الفيلقية (Legionella) قد يكون مصحوبًا بألم في البطن أو إسهال أو ارتباك.[18] في حين أن ذات الرئة الذي يحدث بسبب العقدية الرئوية يترافق بقشع صدئي اللون.[19] في حين أن ذات الرئة الذي يحدث بسبب كليبسيلا (Klebsiella) قد يرافقه قشع مدمى كثيرًا ما يوصف بأنه يشبه هلام الكشمش (التوت البري).[13] القشع المدمى (والذي يعرف باسم نفث الدم) قد يحدث أيضًا في حالات السل وذات الرئة بالجراثيم السلبية الغرام والخراجات الرئوية بالإضافة إلى حدوثه أكثر شيوعًا في التهاب القصبات الحاد.[16] أما أعراض ذات الرئة "بالمفطورات" فقد تكون تضخم العقد اللمفية في الرقبة والألم المفصلي والتهاب الأذن الوسطى.[16] أما التهاب الرئة الفيروسي فيترافق بالأزيز أكثر من التهاب الرئة البكتيري.[17]
تاريخيًا، قسم ذات الرئة إلى "نموذجية" "وشاذة" على أساس الاعتقاد بأن الأعراض تعطي توقعًا بالسبب الكامن وراء المرض.[20] لكن الأدلة العلمية لم تؤيد هذا التقسيم، وبالتالي لم يعد مأخوذًا بالاعتبار.[20]
الأسباب
يحدث ذات الرئة بشكل رئيسي بسبب عدوى تحدثها البكتريا أو الفيروسات وبدرجة أقل الفطريات والطفيليات. ورغم أن هناك أكثر من 100 سلالة من العوامل المعدية التي تم تحديدها، إلا إن عددًا قليلاً منها هي المسؤولة عن معظم الحالات. قد تحدث التهابات مختلطة تسببها كل من الفيروسات والبكتيريا في ما يصل إلى 45٪ من حالات العدوى لدى الأطفال و15٪ من حالات العدوى لدى البالغين.[10] وقد لا يتم عزل العامل المسبب في ما يقرب من نصف الحالات على الرغم من الاختبارات الدقيقة.[12]
في بعض الأحيان يطلق تعبير "ذات الرئة" أي حالة تسبب حدوث التهاب في الرئتين (كما في حال حدوثه على سبيل المثال نتيجة مرض مناعي ذاتي، أو الحروق الكيميائية أو التفاعلات الدوائية)؛ ولكن من الأفضل الإشارة إلى هذه الحالة بوصفها التهاب رئوي.[21][22] تقسم العوامل المسببة للعدوى تاريخيًا إلى "نمطية" "ولا نمطية" استنادًا إلى أشكالها المفترضة، ولكن لا يوجد دليل يدعم هذا التقسيم، لذا توقف استعماله.[20]
تشمل الظروف وعوامل الخطورة المؤهبة لذات الرئة: التدخين وعوز المناعة وتناول الكحول وداء الانسداد الرئوي المزمن والمرض الكلوي المزمن ومرض الكبد.[16] ويترافق استعمال الأدوية الكابتة للحموض - مثل مثبطات مضخة البروتون أو حاصرات مستقبلات الهستامين 2 بارتفاع احتمال الإصابة.[23] كما تعد الشيخوخة أيضًا من العوامل المؤهبة لذات الرئة.[16]
الجراثيم
 مقالة مفصلة: ذات الرئة البكتيري
مقالة مفصلة: ذات الرئة البكتيري
الجراثيم أو البكتيريا هي أكثر مسببات ذات الرئة المكتسب من المجتمع، حيث يتم عزل العقدية الرئوية في حوالي 50% من الحالات.[24][25] وتشمل الجراثيم الشائعة الأخرى التي يمكن عزلها: "المستدمية النزلية" في 20% من الحالات والمتدثرة الرئوية في حوالي 13% من الحالات والمفطورة الرئوية في حوالي 3% من الحالات[24] بالإضافة لأنواع أخرى مثل المكورات العنقودية الذهبية والموراكسيلا النزلية والفيلقية المستروحة والعصيات سلبية الغرام.[12] هناك عدد من حالات العدوى المذكورة أعلاه والتي تتصف بأنها مقاومة للأدوية والتي تصبح أكثر شيوعًا، بما فيها "التهاب الرئة بالعقديات المقاوم للأدوية والمكورات العنقودية الذهبية المقاومة للميثيسيلين.[16]
يسهل انتشار العوامل المسببة للمرض بوجود عوامل الخطورة.[12] يرافق إدمان الكحول الإصابة بالعقدية الرئوية والمتعضيات اللاهوائية والمتفطرة السلية؛ ويسهل التدخين تأثير العقديات الرئوية والمستدمية النزلية والموراكسيلا النزلية والفيلقية المستروحة. ويترافق التعرض للطيور بالمتدثرة الببغائية، أما حيوانات المزارع بكوكسيلا بيرنيتي، واستنشاق محتويات المعدة بالمتعضيات اللاهوائية، والتليف الكيسي بالزائفة الزنجارية والعنقودية الذهبية.[12] إن الإصابة بالعقدية الرئوية أكثر شيوعًا في الشتاء،[12] ويجب توقعها لدى الذين يستنشقون كميات كبيرة من المتعضيات اللاهوائية.[16]
الفيروسات
 مقالة مفصلة: ذات الرئة الفيروسي
مقالة مفصلة: ذات الرئة الفيروسي
تشكل الفيروسات ما يقرب من ثلث أسباب إصابة البالغين[10] و15% من أسباب إصابة الأطفال بذات الرئة.[26] وتتضمن أبرز الفيروسات الشائعة: الفيروس الأنفي والفيروس التاجي وفيروس الإنفلونزا والفيروس المخلوي التنفسي والفيروس الغداني والفيروس نظير الإنفلونزا.[10][27] ونادرًا ما يسبب فيروس الحلأ البسيط ذات الرئة إلا في مجموعات معينة مثل: حديثي الولادة ومرضى السرطان ومتلقي الأعضاء المزروعة والأفراد المصابين بحروق جسيمة.[28] الأفراد الذين خضعوا لعمليات نقل الأعضاء أو الذين يعانون من عوز المناعة يشكلون نسبة مرتفعة من المصابين بذات الرئة بالفيروس المضخم للخلايا.[26][28] من الممكن أن يتعرض المصابون بالعدوى الفيروسية لعدوى جرثومية ثانوية بسبب العقدية الرئوية أو العنقودية الذهبية أو المستدمية النزلية وخاصة بوجود مشاكل صحية أخرى.[16][26] تطغى الإصابة بفيروسات مختلفة في أوقات مختلفة من السنة، فمثلاً تسبب فيروسات الإنفلونزا أكثر من نصف أسباب الإصابات الفيروسية أثناء موسم الإنفلونزا. وقد تحدث أحيانًا جائحات بفيروسات أخرى مثل فيروسات هنتا والفيروس التاجي.[26]
الفطريات
 مقالة مفصلة: ذات الرئة الفطري
مقالة مفصلة: ذات الرئة الفطري
إن ذات الرئة الفطري هو مرض غير شائع، ولكنه أكثر شيوعًا لدى المصابين بضعف المناعة بسبب الإيدز أو الأدوية الكابتة للمناعة أو بسبب مشاكل صحية أخرى.[12][29] وهي أكثر ما تحدث بسبب النوسجة المغمدة (المسببة لداء النوسجات) والفطر البرعمي والمستخفية المورمة والمتكيسة الرئوية الجؤجؤية والكروانية اللدودة. داء النوسجات هو الأكثر شيوعًا في حوض الميسيسيبي، أما الفطار الكرواني (أو حمى الصحراء) فهو الأكثر شيوعًا في هو جنوب غرب الولايات المتحدة.[12] وقد أخذ عدد الحالات بالازدياد في النصف الأخير من القرن العشرين بسبب ازدياد السفر ومعدل نقص المناعة بين الناس.[29]
الطفيليات
 مقالة مفصلة: ذات الرئة الطفيلي
مقالة مفصلة: ذات الرئة الطفيلي
هناك عدة أنواع من الطفيليات التي يمكنها إصابة الرئتين، وهي تشمل المقوسة الغوندية والأسطوانيات البرازية والصفر الخراطيني ومتصورة الملاريا.[30] تدخل هذه الكائنات عادة إلى الجسم عن طريق التماس المباشر مع الجلد أو الابتلاع أو الحشرات الناقلة للمرض.[30] إن معظم الطفيليات لا تؤثر على الرئتين بشكل خاص ولكنها تؤثر على الرئتين تأثيرا ثانويًا لأعضاء أخرى، باستثناء جانبية المناسل الفسترمانية.[30] بعض الطفيليات، وخاصة تلك التي تنتمي إلى نوعي الأسكارس والأسطوانيات تحفز حدوث تفاعل يوزيني (أو إيزينوفيلي) شديد، مما قد يسبب حدوث التهاب رئوي يوزيني.[30] في حالات العدوى الأخرى مثل الملاريا، تحدث الإصابة الرئوية بشكل رئيسي نتيجة للالتهاب الجهازي المحفز بالسيتوكين.[30] يشيع حدوث هذه الحالات من العدوى في العالم المتقدم بين الأفراد العائدين من السفر أو بين المهاجرين.[30] وعلى مستوى العالم، تعد هذه الحالات من العدوى أكثر شيوعًا بين معوزي المناعة.[31]
الحالات مجهولة السبب
 مقالة مفصلة: ذات الرئة الخلالي مجهول السبب
مقالة مفصلة: ذات الرئة الخلالي مجهول السبب
ذات الرئة الخلالي مجهول السبب أو ذات الرئة اللاعدوائي[32] هو تصنيف خاص بالحالات التي تسبب أمراضًا رئوية خلالية، وهي تتضمن: التأذي السنخي المنتشر والتهاب الرئة المنظم والتهاب الرئة الخلالي اللانوعي والتهاب الرئة الخلالي اللمفاوي والتهاب الرئة الخلالي التوسفي والتهاب القصيبات التنفسي الرئوي الخلالي والتهاب الرئة الخلالي المعتاد.[33]
الآلية المرضية
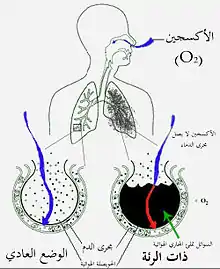
كثيرًا ما يبدأ ذات الرئة بحالة عدوى الجهاز التنفسي العلوي تنتقل فيما بعد إلى القسم السفلي من الجهاز التنفسي.[34]
الآلية المرضية لذات الرئة الفيروسي
قد تصل الفيروسات إلى الرئة من خلال عدة طرق مختلفة. وعادةً ما ينتقل فيروس الجهاز التنفسي المخلوي عندما يقوم الأشخاص بلمس الأغراض الملوثة ثم يلمسون أعينهم أو أنوفهم.[26] تحدث أشكال أخرى من العدوى عندما يتم استنشاق القطرات المحمولة جوًا عبر الفم أو الأنف.[16] قد تصل الفيروسات إلى الرئتين بمجرد إصابتها للقصبات الهوائية العلوية، حيث تغزو الخلايا المبطنة للقصبات الهوائية أو الحويصلات الهوائية أو متن الرئة.[26] قد تصل بعض الفيروسات مثل فيروس الحصبة وفيروس الحلأ البسيط إلى الرئتين عن طريق الدم.[35] قد تؤدي إصابة الرئتين إلى درجات متفاوتة من موت الخلايا.[26] وقد يكون الضرر الحادث على الرئة أكبر عندما يستجيب جهاز المناعة للعدوى.[26] تُحدث خلايا الدم البيضاء، وفي الغالب الخلايا وحيدات النوى، الالتهاب والعدوى[35] فضلاً عن إتلاف الرئتين، وتؤثر العديد من الفيروسات في الوقت نفسه على أعضاء أخرى ومن ثم تعطّل وظائف الجسم. كما تجعل الفيروسات أيضًا الجسم أكثر حساسية للعدوى البكتيرية؛ وبهذه الطريقة قد تظهر حالة مراضة مشتركة هي مرض ذات الرئة البكتيري.[27]
الآلية المرضية لذات الرئة البكتيري
تدخل معظم أنواع البكتيريا عن طريق رشف الكائنات الحية الصغيرة الموجودة في الحنجرة أو الأنف إلى داخل الرئة.[16] ويتم حدوث هذا الرشفات الصغيرة لدى نصف الأشخاص الطبيعين أثناء النوم.[20] بينما تحتوي الحنجرة دومًا على البكتيريا، إلا أن البكتيريا ذات احتمالية العدوى تكمن هناك في أوقات محددة فقط وفي ظروف معينة.[20] تصل أنواع قليلة من البكتيريا مثل المتفطرة السلية والفيلقية المستروحة إلى الرئتين عن طريق القطيرات الملوثة المحمولة في الهواء.[16] كما يمكن أن تنتشر البكتيريا أيضًا عن طريق الدم.[17] وبمجرد وصولها إلى الرئتين، قد تغزو البكتيريا المسافات بين الخلايا وبين الحويصلات الهوائية، حيث تحاول البلاعم والعدلات (خلايا الدم البيضاء الدفاعية) تعطيل البكتيريا.[36] كما تُطلق العدلات أيضًا سيتوكينات، مما يسبب التفعيل العام للجهاز المناعي.[37] يؤدي ذلك إلى الحمى والارتعاش والشعور بالتعب الشائع عند الإصابة بذات الرئة البكتيري.[37] تملأ العدلات والبكتيريا وسوائل من الأوعية الدموية المحيطة الحويصلات الهوائية ما ينتج عنه الكثافة التي تظهر في صورة الصدر الشعاعية.[38]
التشخيص
يشخص ذات الرئة عادة استنادا إلى مجموعة من الأعراض الجسدية وصورة الصدر الشعاعية.[39] ولكن تأكيد العامل المسبب قد يكون صعبا، حيث لا يوجد أي اختبار حاسم يمكنه التفريق بين السبب البكتيري أو غير البكتيري.[10][39] عرّفت منظمة الصحة العالمية مرض ذات الرئة سريريا عند الأطفال استنادا إلى وجود السعال أو صعوبة التنفس ومعدل التنفس السريع أو انسحاب الصدر إلى الداخل أو انخفاض مستوى الوعي.[40] يُعرّف معدل التنفس السريع بأنه أكثر من 60 نَفَس في الدقيقة عند الأطفال الأقل من عمر شهرين، أو 50 نَفَس في الدقيقة عن الأطفال الذين يتراوح عمرهم بين الشهرين والعام الواحد، أو 40 نَفَس في الدقيقة عند الأطفال الذين يتراوح عمرهم بين عام واحد و5 أعوام.[40] يعد ارتفاع معدل التنفس وانسحاب الجزء الأسفل من الصدر عند الأطفال أكثر حساسية من سماع كراكر الصدر بواسطة المسماع.[15]
عند الكبار، لا داعي للفحوصات الطبية في الحالات الطفيفة،[41] إذ أن خطر الإصابة بذات الرئة منخفض جدا إذا كانت جميع العلامات الحيوية طبيعية والتسمع طبيعيا.[42] أما الأشخاص الذين تتطلب حالتهم دخول المستشفى، فيوصى بإجراء فحوص قياس تأكسج النبض والتصوير الشعاعي للصدر وتحليل الدم — بما في ذلك العد الدموي الشامل والشوارد في الدم ومستوى بروتين سي التفاعلي وفحوص وظائف الكبد إن أمكن.[41] قد يستند تشخيص أعراض شبيهة بالإنفلونزا إلى العلامات والأعراض؛ ولكن تأكيد الإصابة بالإنفلوانزا يتطلب إجراء الفحوصات.[43] وبالتالي، كثيرًا ما يستند العلاج إلى وجود الإنفلوانزا في المجتمع أو إلى اختبار الإنفلونزا السريع.[43]
الفحص الطبي
قد يكشف الفحص السريري في بعض الأحيان الإصابة بضغط الدم المنخفض أو ارتفاع معدل ضربات القلب أو انخفاض التشبع بالأكسجين.[16] قد يكون معدل التنفس أسرع من المعدل الطبيعي وقد يحدث ذلك قبل يوم أو يومين من الأعراض الأخرى.[16][20] قد يكون فحص الصدر طبيعيا، ولكنه قد يُظهر تناقصا في توسّع الصدر في الجانب المصاب. تُسمى أصوات التنفس القاسية الصادرة من القصبات الهوائية الأكبر والتي تنتقل عبر الرئة المصابة بالالتهاب بتنفس قصبي، وتُسمع هذه الأصوات أثناء التسمع بواسطة المسماع.[16] قد تُسمع كراكر في المنطقة المصابة خلال التنفس.[16] قد يعطي القرع على الرئة المصابة صوتًا خافتًا، ويزيد، بدلاً من أن يقلّ، ويميز رنين الصوت الإصابة بذات الرئة من الإصابة بالانصباب الجنبي.[14]
التصوير
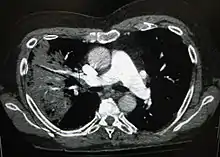
صورة بالأبيض والأسود تُظهر الأعضاء الداخلية في مقطع عرضي كما تظهرها الأشعة المقطعية. حيث يتوقع المرء أن يكون الأسود على الجانب الأيسر نشاهد منطقة أكثر بياضًا مع خطوط سوداء بداخلها.
كثيرًا ما يتم استخدام التصوير الشعاعي للصدر في التشخيص.[15] عند الأشخاص المصابين إصابة طفيفة، يُطلب التصوير فقط في الحالات التي من المرجح أن يحدث لديها مضاعفات أو التي لم تتحسن مع العلاج أو التي لم يتم التأكد من سبب إصابتها.[15][41] أما إذا كان الشخص مريضا بدرجة كافية تتطلب دخوله إلى المستشفى، فيُوصى بإجراء تصوير شعاعي للصدر.[41] علما أن النتائج لا ترتبط دومًا بخطورة المرض ولاتفرق تفريقا موثوقا به بين العدوى البكتيرية والعدوى الفيروسية.[15]
يمكن تصنيف ظواهر ذات الرئة التي تظهر في التصوير الشعاعي باعتبارها ذات الرئة الفصي وذات الرئة القصبي (والمعروف كذلك باسم ذات الرئة الفصيصي) وذات الرئة الخلالي.[44] يتصف المظهر الكلاسيكي لذات الرئة البكتيري المكتسب من المجتمع تصلد الرئة في فص رئوي قطعي واحد يعرف باسم ذات الرئة الفصي.[24] ولكن قد تختلف النتائج وتشيع أنماط أخرى في أنواع أخرى من ذات الرئة.[24] قد يظهر ذات الرئة الشفطي عتامات ثنائية الجانب في قاعدتي الرئتين وفي الجانب الأيمن.[24] وقد تظهر الصور الشعاعية لذات الرئة الفيروسي طبيعية أو مفرطة الانتفاخ أو بها مساحات مرقعة ثنائية الجانب أو تظهر مشابهة لذات الرئة البكتيري مع التكثف الفصي.[24] قد لا تكون هناك موجودات شعاعية في المراحل المبكرة من المرض، خاصةً في وجود الجفاف؛ أو ربما يصعب تفسيرها عند أولئك الذين يعانون من السمنة أو لديهم تاريخ مرض رئوي.[16] يمكن أن تُعطي الأشعة المقطعية معلومات إضافية في الحالات غير المحدّدة.[24]
الميكروبيولوجيا
عند المرضى الذين تعالج حالاتهم ضمن المجتمع، يعد تحديد العامل المسبب غير مجد من الناحية الاقتصادية وعادة لا يغير طريقة التعامل مع الحالة.[15][45] أما الذين لا يستجيبون للعلاج، فيجب أخذ زرع القشع في الاعتبار، وينبغي إجراء فحص المتفطرة السلية عند الأشخاص الذين يعانون من السعال الرطب المزمن.[41] قد يُنصح بإجراء فحص لكائنات أخرى محددة أثناء تفشي الأمراض والأوبئة، وذلك لأسباب صحية عامة.[41] كما يوصى بإجراء فحوصات لزرع القشع وزرع الدم لنزلاء المستشفيات المصابين بالأمراض الخطيرة،[41] فضلاً عن فحص البول من أجل المواد المضادة للفيلقية والمكورات العقدية.[46] يمكن التأكد من وجود الالتهابات الفيروسية عبر كشف الفيروس أو المواد المضادة له بواسطة زرع العينات أو تفاعل البلمرة المتسلسل، وذلك من ضمن تقنيات أخرى.[10] يتم تحديد العامل المسبب في 15% فقط من الحالات من خلال الفحوصات الميكروبيولوجية الروتينية.[14]
التصنيف
 مقالة مفصلة: تصنيف ذات الرئة
مقالة مفصلة: تصنيف ذات الرئة
يقصد بذات الرئة التهاب في الرئة؛ وعادة ما يستخدم للالتهاب الرئوي الذي يحدث بسبب العدوى ولكنه قد يكون في بعض الأحيان غير معدٍ، ويظهر بشكل آخر هو التكثف الرئوي.[47] يصنف مرض ذات الرئة أكثر شيوعًا من حيث موقع الإصابة أو كيفية الإصابة به مثل المكتسب من المجتمع والشفطي المرتبط بالرعاية الصحية والمكتسب في المستشفى وذات الرئة المرتبط بالتهوية.[24] كما يمكن تصنيفه استنادًا إلى المنطقة المصابة من الرئة مثل ذات الرئة الفصي وذات الرئة القصبي وذات الرئة الخلالي الحاد؛[24] أو من خلال الكائن المسبب للمرض.[48]
يمكن إضافة العلامات والأعراض إلى طريقة تصنيف ذات الرئة لدى الأطفال باعتباره غير حاد أو حاد أو حاد للغاية.[49]
التشخيص التفريقي
يمكن أن تُظهر العديد من الأمراض علامات وأعراضًا مشابهة للعلامات والأعراض الخاصة بذات الرئة، مثل: داء الانسداد الرئوي المزمن (COPD) والربو ووذمة الرئة وتوسع القصبات وسرطان الرئة والانصمام الرئوي.[14] وبعكس ذات الرئة، يظهر الربو وداء الانسداد الرئوي المزمن مع كراكر، وتظهر وذمة الرئة بصورة غير طبيعية لتخطيط كهربية القلب، أما السرطان وتوسع القصبات الهوائية فيظهران مع سعال لمدة أطول، ويظهر الانصمام الرئوي مع بدء مفاجئ لألم حاد في الصدر وضيق في التنفس.[14]
الوقاية
تشمل الوقاية التطعيم والتدابير البيئية والعلاج المناسب للمشاكل الصحية الأخرى.[15] من المعتقد أنه إذا تم الالتزام بالضوابط الوقائية المناسبة، فقد ينخفض عدد الوفيات العالمية بين الأطفال بنحو 400 ألف طفل وإذا كان العلاج المناسب متوفرًا عالميًا، فقد تنخفض وفيات الأطفال بنحو 600 ألف طفل آخرين.[17]
التطعيم
يقي التطعيم من الإصابة بأنواع معينة من ذات الرئة البكتيري والفيروسي لدى الأطفال والكبار. ويعد لقاح الإنفلونزا فعالا إلى حد ما تجاه نوعي الإنفلوانزا (أ) و(ب).[10][50] يوصي مراكز مكافحة الأمراض واتقائها (CDC) بالتطعيم السنوي لكل شخص يبلغ 6 أشهر من العمر أو أكبر.[51] يقلل تحصين العاملين في مجال الرعاية الصحية من خطر انتشار ذات الرئة الفيروسي بين مرضاهم.[46] عند تفشي مرض الإنفلونزا، قد تساعد أدوية مثل أمانتادين أو ريمانتادين في الوقاية من هذه الحالة.[52] من غير المعروف إذا كان زاناميفير أو أوسلتاميفير فعالين بسبب رفض الشركة المصنعة للأوسلتاميفير الإفراج عن بيانات التجارب للتحليل المستقل.[53]
هناك أدلة جيدة تدعم اللجوء إلى التطعيم ضد المستدمية النزلية والعقدية الرئوية.[34] فقد أدى تطعيم الأطفال ضد العقدية الرئوية إلى حدوث انخفاض لهذه العدوى لدى البالغين، لأن العديد من البالغين يصابون بهذه العدوى من الأطفال. يتوفر لقاح العقدية الرئوية للبالغين، وقد ثبت أنه يقلل من خطر ذات الرئة الغزوي بالمكورات الرئوية.[54] وتشمل اللقاحات الأخرى التي تدعم التأثير الوقائي ضد ذات الرئة: السعال الديكي والحماق والحصبة.[55]
أخرى
يوصى بالإقلاع عن التدخين[41] وتقليل تلوث الهواء الداخلي، مثل الهواء الصادر من الطهي الداخلي باستعمال الخشب أو الروث على حد سواء.[15][17] يبدو أن التدخين وحده هو أكبر عامل خطر مؤهّب للإصابة بذات الرئة بالمكورات الرئوية لدى البالغين الأصحاء.[46] كما يمكن أن تكون نظافة اليدين والسعال في الأكمام من التدابير الوقائية الفعالة.[55] كما يمكن أن يكون ارتداء المرضى أقنعة جراحية واقيًا من الأمراض.[46]
يمكن أن يخفض العلاج الصحيح لأمراض مثل الأيدز وداء السكري وسوء التغذية من خطر الإصابة بذات الرئة.[17][55][56] وتقلل الرضاعة الطبيعية من خطر وحدّة المرض عند الأطفال الذين تقل أعمارهم عن 6 شهور.[17] يخفض المضاد الحيوي تريميثوبريم/سلفاميثوكسازول من خطر الإصابة بالالتهاب الرئوي بالمتكيسة الجؤجؤية عند المصابين بمرض الإيدز والذين يبلغ عدد كتلة التمايز 4 (CD4) لديهم أقل من 200 خلية لكل ميكرولتر،[57] وربما يكون مفيدا أيضا في وقاية الأشخاص الذين يعانون من انخفاض المناعة ولكنهم ليسوا مصابين بالإيدز.[58]
يقلل فحص النساء الحوامل العقدية من المجموعة ب والمتدثرة الحثرية وإعطاء العلاج بالمضاد الحيوي إذا لزم الأمر، من معدلات الإصابة بذات الرئة لدى الرضّع،[59][60] كما يمكن أن تكون الاجراءات الوقائية المتخذة لمنع انتقال فيروس نقص المناعة البشري من الأم إلى طفلها فعالة أيضًا.[61] لم يثبت أن شفط فم وحنجرة الأطفال لتخليصها من السائل السلوي الملوّث بالعقي يخفض معدل الالتهاب الرئوي الشفطي وقد يسبب ضررًا محتملًا،[62] وبالتالي فإنه لا يُنصح بإجراء هذه الممارسة في معظم الحالات.[62]
يمكن أن تخفض الرعاية الصحية الجيدة بالفم لدى كبار السن الضعفاء من خطر الإصابة بالالتهاب الرئوي الشفطي.[63]
العلاج
| معايير كورب-65 | |
|---|---|
| الأعراض | النقاط |
| ارتباك (C) | 1 |
| يوريا (U) أقل من 7 ميلي مول/لتر | 1 |
| معدل التنفس (R) أكثر من 30 | 1 |
| ضغط الدم الانقباضي SBP أقل من 90 ميليمتر زئبقي، الانبساطي DBP أقل من 60 ميليمتر زئبقي | 1 |
| العمر>=65 | 1 |
عادة ما تشكل المضادات الحيوية التي يتم تناولها عن طريق الفم والراحة والمسكنات البسيطة والسوائل علاجا كاملا.[41] ولكن بالنسبة للذين يعانون من حالات طبية أخرى أو كبار السن أو الذين يعانون من مشكلة كبيرة في التنفس، فقد يتطلب الأمر رعاية أكبر. وإذا ساءت الأعراض أو لم يتحسن ذات الرئة بالرعاية المنزلية أو عند حدوث مضاعفات، فقد يتطلب الأمر دخول المستشفى.[41] في جميع أنحاء العالم، تستدعي إصابة حوالي 7-13% من الحالات عند الأطفال دخول المستشفى،[15] بينما في العالم المتقدم يتم إدخال بين 22 و42% من البالغين المصابين بذات الرئة المكتسب مجتمعيًا إلى المستشفى.[41]
إن نتيجة كورب-65 (كورب-65) مفيدة في تحديد الحاجة إلى العلاج داخل المستشفى لدى البالغين.[41] إذا كانت النتيجة 0 أو 1، فعادة يمكن علاج المرضى في المنزل، أما إذا كانت النتيجة 2 فيلزم الإقامة فترة قصيرة في المستشفى أو المتابعة الحثيثة، أما إذا كانت النتيجة بين 3-5 فيًنصح بالعلاج في المستشفى.[41] أما الأطفال الذين يعانون من الضائقة التنفسية أو الذين تكون درجة التشبع بالأكسجين لديهم أقل من 90% ينبغي علاجهم بالمستشفى.[64]
لم يتم تأكيد فائدة العلاج الطبيعي للصدر في ذات الرئة.[65] قد يكون التنفس الصناعي مفيد للذين يعالجون داخل وحدة العناية المركزة.[66] أما أدوية السعال المتوفرة دون وصفة طبية فلم تثبت فعاليتها،[67] ولا استخدام الزنك لدى الأطفال.[68] كما إنه لا يوجد دليل كاف على فعالية مذيبات البلغم.[67]
البكتيري
إن المضادات الحيوية تحسن النتائج لدى المصابين بذات الرئة البكتيري.[69] يعتمد اختيار المضاد الحيوي في الأساس على سمات الشخص المصاب، مثل السن والحالة الصحة العامة ومكان الإصابة.
في المملكة المتحدة، يُنصح بإجراء المعالجة التجريبية باستعمال أموكسيسيلين علاجا أوليًا لحالات الالتهاب الرئوي المكتسب من المجتمع، وباستعمال دوكسيسايكلين أو كلاريثروميسين بدائلا.[41]
في أمريكا الشمالية، حيث تشيع الأشكال غير النمطية من الالتهاب الرئوي المكتسب مجتمعيًا، أصبحت الماكروليدات (مثل أزيثرومايسين وإريثروميسين) ودوكسيسايكلين بديلة عن أموكسيسيلين بصفتها علاجا أوليا للبالغين من المرضى غير الراقدين في المستشفى.[25][70]
يظل الأموكسيسيلين هو العلاج الأولي للأطفال الذين يعانون من الأعراض الطفيفة أو المتوسطة.[64] ولا يُنصح باستخدام الفلوروكينولونات في الحالات الطفيفة بسبب المخاوف من حدوث التأثيرات الجانبية ونشأة المقاومة لها في ظل انعدام فائدة أكبر نتيجة استعمالها.[25][71] تتراوح مدة العلاج عادةً بين سبعة أيام إلى عشرة أيام، ولكن توجد دلائل متزايدة على أن الجرعات الأقصر (بين ثلاثة أيام إلى خمسة أيام) تتمتع بفعالية مماثلة.[72]
وتشمل العلاجات التي يُنصح بها لعلاج الالتهاب الرئوي المكتسب في المستشفيات كلا من الجيل الثالث والرابع من السيفالوسبورينات والكاربابينيمات والفلوروكينولونات والأمينوغليكوزيدات وفانكوميسين.[73] غالبًا ما تعطى هذه المضادات الحيوية وريديًا وتستخدم في تركيبة.[73] يتحسن أكثر من 90% من المرضى الذين يعالجون في المستشفى بواسطة المضادات الحيوية الأولية.[20]
الفيروسي
يمكن استخدام مثبطات نورواميديناز لعلاج ذات الرئة الفيروسي الذي تسببه فيروسات الإنفلوانزا (إنفلونزا أ وإنفلونزا ب).[10] لا يُنصح بمضاد للفيروسات محدد للأنواع الأخرى من الالتهابات الرئوية الفيروسية المكتسبة مجتمعيًا بما في ذلك السارس التاجي والفيروسات الغدانية وفيروس هانتا والفيروس نظير الإنفلونزا.[10] يمكن علاج فيروس الإنفلونزا أ بواسطة ريمانتادين أو أمانتادين أما فيروسي الإنفلونزا أ والإنفلونزا ب فيمكن علاجهما بواسطة أوسيلتاميفير أو زاناميفير أو بيراميفير.[10] هذه هي الأدوية الأكثر فائدة إذا ابتدئ بتناولها خلال 48 ساعة من بداية الأعراض.[10] أظهرت العديد من سلالات الإنفلونزا أ إتش 5 إن 1، والمعروفة أيضًا باسم إنفلونزا الطيور مقاومة لأدوية ريمانتادين وأمانتادين.[10] ينصح بعض الخبراء باستخدام المضادات الحيوية لعلاج الإصابة بالالتهاب الرئوي الفيروسي حيث أنه من المستحيل استبعاد الإصابة بعدوى بكتيرية الناتجة من مضاعفات الالتهاب الفيروسي.[10] تنصح جمعية الصدر البريطانية بحجب المضادات الحيوية عن المصابين إصابة طفيفة.[10] ويعد استخدام الكورتيكوستيرويدات أمرًا خلافيًا.[10]
الشفط
بوجه عام، يعالج الالتهاب الرئوي الشفطي أو الالتهاب الرئوي الكيميائي بالمضادات الحيوية التي توصف لعلاج ذات الرئة الشفطي بتحفظ.[74] يعتمد اختيار المضاد الحيوي على عدة عوامل، بما في ذلك الكائن المشتبه بتسببه في المرض وما إذا تمت الإصابة في المجتمع أو في المستشفى. وتشمل الخيارات الشائعة كليندامايسين وتركيبة من مضادات بيتا-لاكتام ومترونيدازول أو أمينوغليكوزيد.[75]
يتم استخدام الكورتيكوستيرويدات في بعض الأحيان عند الإصابة بالالتهاب الرئوي الشفطي، ولكن لا يوجد سوى دليل محدود لدعم فعاليتها.[74]
توقعات سير المرض
تستقر معظم أنواع الإصابة بالالتهاب الرئوي البكتيري مع العلاج خلال 3-6 أيام.[76] وكثيرًا ما يستغرق الأمر بضعة أسابيع قبل أن تزول معظم الأعراض.[76] عادة ما تختفي المظاهر الشعاعية للإصابة خلال أربعة أسابيع، علما أن معدل الوفاة منخفض (أقل من 1%).[16][77] أما كبار السن والمرضى الذين يعانون من مشاكل أخرى بالرئتين، قد يستغرق التعافي أكثر من 12 أسبوع. أما المرضى الذين يحتاجون إلى رعاية في المستشفى، فإن نسبة الوفيات مرتفعة وقد تصل إلى 10%، أما بالنسبة للذين يحتاجون إلى العناية المركزة فقد تصل إلى 30-50%.[16] يعد مرض ذات الرئة العدوى المكتسبة من المستشفيات الأكثر شيوعًا والتي تسبب الوفاة.[20] قبل اختراع المضادات الحيوية، كانت نسبة الوفاة تبلغ 30% عند الذين يتلقون العلاج في المستشفيات.[12]
قد تحدث المضاعفات خصوصا لدى كبار السن وأولئك الذين يعانون من مشاكل صحية مستبطنة.[77] وقد يشمل ذلك، ضمن مضاعفات أخرى مثل الدبيلة وخراج الرئة والتهاب القصيبات المسد ومتلازمة الضائقة التنفسية الحادة والإنتان وتدهور في المشاكل الصحية المستبطنة.[77]
قواعد الإنذار الطبي
لقد وضعت قواعد التنبؤ الطبي للتكهن بالنتائج بطريقة أكثر موضوعية في ما يتعلق بذات الرئة.[20] وغالبًا ما تستخدم هذه القواعد لاتخاذ القرار فيما إذا كان الشخص بحاجة للرعاية في المستشفى أم لا.[20]
- منسب حدة ذات الرئة.[20]
- كورب-65، الذي يضع في الاعتبار كلا من شدة الأعراض والأمراض المستبطنة والعمر.[78]
الانصباب الجنبي والدبيلة والخراج
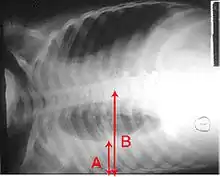
عند الإصابة بمرض ذات الرئة قد تتجمع السوائل في التجويف المحيط بالرئة.[79] وأحيانًا تلوث الميكروبات السائل مما يسبب الدبيلة.[79] وللتفريق بين الدبيلة وانصباب نظير ذات الرئة وهو الأكثر بساطة وانتشارا، يمكن جمع السائل بإبرة (بزل الصدر) ليفحص.[79] إذا اظهر هذا الاختبار وجود الدبيلة فسيتوجب نزح وتصريف السائل بالكامل مما يجعل استعمال أنبوب صدري أمرًا ضروريًا.[79] وقد تتطلب الحالات الحادة للدبيلة عملية جراحية.[79] إذا لم يتم نزح السائل الملوث فقد تستمر حالة العدوى لأن المضادات الحيوية لا تنفذ إلى داخل التجويف الجنبي بصورة جيدة. إذا كان السائل معقمًا، فلا حاجة لنزحه إلا إذا أدى إلى ظهور الأعراض أو إذا لم يشف.[79]
ونادرًا ما تكون البكتيريا في الرئة جيبًا يحوي السائل الملوث يسمى خراج الرئة.[79] وعادة ما يمكن رؤية خراج الرئة بفحص الصدر بالاشعة السينية غير إنه كثيرًا ما تدعو الحاجة إلى أخذ صورة مقطعية للصدر لتاكيد التشخيص.[79] ويحدث الخراج عادة عند الإصابة بذات الرئة الشفطي، وغالبا ما يحتوي على عدة أنواع من البكتيريا. وعادة ما تكفي المضادات الحيوية التي تؤخذ على المدى الطويل لعلاج خراج الرئة، غير إنه وفي بعض الأحيان قد يكون اللجوء إلى طبيب جراح أو طبيب أشعة لنزح الخراج أمرًا ضروريًا.[79]
القصور التنفسي والدوراني
قد يسبب ذات الرئة حدوث القصور التنفسي وذلك عن طريق تحفيز متلازمة الضائقة التنفسية الحادة (ARDS)، والتي قد تحدث نتيجة اجتماع الالتهاب والعدوى، إذ تمتلئ الرئتان بالسائل بسرعة وتصبحان متيبستين. هذا التيبس الذي ترافقه صعوبات شديدة لاستخلاص الأوكسجين بسبب وجود السائل السنخي قد يتطلب فترات طويلة من التهوية الاصطناعية لإبقاء المريض على قيد الحياة.[26]
الإنتان هو أحد المضاعفات المحتملة التي يتسبب فيها ذات الرئة غير أنه عادة ما يظهر فقط لدى المرضى الذين يعانون من نظام مناعي ضعيف أو قصور الطحال. أما الجراثيم التي تتسبب في ذلك هي بصفة عامة العقدية الرئوية والمستدمية النزلية والكلبسيلا الرئوية. ويجب أيضًا الأخذ بعين الاعتبار المسببات الاخرى للاعراض مثل احتشاء عضل القلب والانصمام الرئوي.[80]
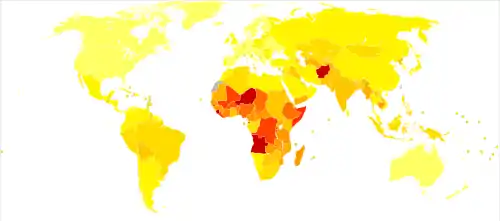
الانتشار والوبائية
بدون بيانات
<100
100–700
700–1400
1400–2100
2100–2800
2800–3500
|
3500–4200
4200–4900
4900–5600
5600–6300
6300–7000
>7000
|
إن مرض ذات الرئة هو مرض شائع يصيب تقريبًا 450 مليون شخص في السنة في كل أنحاء العالم.[10] وهو أحد أهم أسباب الوفاة لدى مختلف الفئات العمرية حيث يسبب ذات الرئة 4 ملايين حالة وفاة سنويًا (7% من اجمالي حالات الوفاة في العالم)،[10][69] وتزيد معدلات الوفاة لدى الأطفال الأقل من خمس سنوات والأشخاص البالغين الذين يتعدى عمرهم 75 سنة،[10] وتحدث الإصابة بالتهاب الرئة في الدول النامية خمس مرات أكثر من الدول المتقدمة.[10] ويصيب ذات الرئوي الفيروسي 200 مليون حالة.[10] وفي سنة 2009 في الولايات المتحدة الأمريكية كان ذات الرئة السبب الثامن المؤدي للوفاة.[16]
الأطفال
في سنة 2008 أصيب بذات الرئة 156 مليون طفل تقريبا (151 مليون طفل في بلدان العالم الثالث و5 ملايين في بلدان العالم المتقدم).[10] وكانت النتيجة 1.6 مليون وفاة، أي أن 28-34% من إجمالي وفيات الأطفال الأقل من خمس سنوات، كان نصيب البلدان النامية 95%.[10][15]
تشمل البلدان التي تعاني من أكبر عدد من إصابات ذات الرئة كلا من الهند (43 مليون) والصين (21 مليون) وباكستان (10 ملايين)،[82] وهو السبب الأول للوفاة لدى الأطفال في البلدان منخفضة الدخل.[10][69] وتحدث الكثير من هذه الوفيات لدى حديثي الولادة. وتقدر منظمة الصحة العالمية بأن واحدة من بين ثلاث وفيات لدى حديثي الولادة تحدث بسبب ذات الرئة.[83] ونظريًا يمكن تجنب أكثر من نصف هذه الوفيات إذ أن السبب فيها هي بكتيريا يمكن الوقاية منها بلقاح فعال متوفر.[84]
في عام 2011، كان ذات الرئة هو السبب الثاني في دخول الأطفال وحديثي الولادة للمستشفى بعد الحالات الطارئة في الولايات المتحدة.[85]
ذات الرئة في التاريخ

لطالما كان ذات الرئة مرضا شائعا على مر التاريخ الإنساني.[86] ولقد وصفه أبقراط (حوالي 460 - 370 قبل الميلاد) قائلا:[86]
| يجب مراقبة التهاب الجنبة والرئة والتهابات ذات الجنب بالطريقة التالية: إذا اشتدت الحمى وإذا تألم المريض من جهة واحدة أو من جهتين وإذا صاحب الزفير السعال وإذا كان البلغم ذو لون مصفر إو مزرق أو إذا كان بالمثل رقيقا أو رغويا أو ورديا أو لوحظت فيه أي ميزة أخرى مختلفة عن المألوف... عندما يبلغ المرض أشده فإن العلاج يستحيل إذا لم يطهر المريض كما إن الحالة تعد سيئة إذا عانى المريض من ضيق التنفس وإذا خرج البول رقيقا وشديد الحموضة وإذا خرج العرق من الرأس والعنق فهذا النوع من العرق ليس بالجيد إذ إنه ينتج عن الاختناق والخرخرة وتفشي المرض الذي له اليد العليا |
غير أن أبقراط أشار إلى ذات الرئة بأنه "مرض سماه القدماء. كما انه ذكر نتائج نزح الدبيلة الذي يجري عن طريق الجراحة.
ولاحظ موسى بن ميمون (1204–1135) قائلا:
| إن الأعراض الأساسية والدائمة الحضور التي تظهر عند الاصابة بذات الرئة هي كالتالي: الحمى الشديدة وألم جنبي ملازم بجهة واحدة وأنفاس قصيرة ومتسارعة ونبض مختلف الشدة وسعال. |
[88] ويشبه الوصف الطبي الكثير مما ذكر في الكتب الحديثة مما يعكس مدى اتساع المعرفة الطبية خلال العصور الوسطى وصولا إلى القرن التاسع عشر للميلاد.
وكان إدوين كلبس أول من لاحظ وجود البكتيريا في القنوات التنفسية للأشخاص الذين توفوا جراء الإصابة بذات الرئة وذلك في سنة 1875.[89] ولقد أجرى كل من كارل فريدلاندر في عام 1882[90] وألبرت فرانكل في عام 1884[91] البحثين اللذين حددا المسببين البكتيريبن الشائعين لذات الرئة وهما العقدِية الرئوية والكلبسيلا الرئوية. وقد قدم بحث فريدلاندر الاولي صبغة غرام، وهي صبغة اختبار مخبري أساسية لا تزال تستعمل ليومنا هذا لتحديد وتصنيف البكتيريا. وقد ساعد المقال الذي كتبه هانس كريستيان غرام والذي يصف هذا الإجراء سنة 1884 على التفريق بين نوعي البكتيريا، كما إنه أظهر بأن ذات الرئة قد يحدث بسبب أكثر من جرثوم واحد.[92]
ولقد قيم السير ويليام أوسلر المعروف "بأبو الطب الحديث" الوفاة والإعاقة التي يتسبب فيها ذات الرئة، واصفا المرض سنة 1918 "بقائد رجال الموت"؛ إذ أنه فاق السل في حصده للأرواح كونه السبب الأول للوفاة في ذلك الوقت. ولقد صيغت هذه الجملة أول ماصيغت من قبل جون بنيان للدلالة على "التدرن" (السل).[93][94] كما إن أوسلر وصف كذلك ذات الرئة بأنه "صديق الإنسان العجوز" إذ أن الموت بذات الرئة آنذاك كان سريعًا وغير مؤلم في وقت كان فيه الموت البطيء والمضني أمرًا طبيعيًا.[12]
ولقد حسنت الكثير من التطورات التي حدثت في القرن العشرين نتائج الشفاء من الإصابة بذات الرئة. وبظهور البنسلين والمضادات الحيوية الأخرى وكذا التقنيات الجراحية الحديثة والعناية الطبية المركزة في القرن العشرين، انخفضت الوفيات الناتجة عن الإصابة بذات الرئة إلى نسبة 30%، وأكبر نسبة انخفاض كانت في البلدان المتقدمة. ولقد بدأ تلقيح الرضع ضد النوع ب من المستدمية النزلية سنة 1988 وقد أثمر عن انخفاض حاد في حالات ذات الرئة بعد مدة قصيرة من استعماله.[95] أما تلقيح البالغين ضد العقدية الرئوية فقد بدأ سنة 1977 ولدى الأطفال سنة 2000 وقد أثمرت عنه النتيجة ذاتها.[96]
المجتمع والثقافة
الوعي
بسبب الوطأة الكبيرة لهذا المرض في بلدان العالم الثالث وبسبب النقص النسبي للوعي بمخاطر المرض في الدول المتقدمة، فقد أعلن مجتمع الصحة العالمي يوم 12 تشرين الثاني يوما عالميا لمكافحة ذات الرئة، وهو يوم للمواطنين المعنيين وصناع القرار للتحرك للقضاء على المرض.[97]
التكاليف
قدرت التكاليف الاقتصادية العالمية المترتبة من ذات الرئة المكتسب من المجتمع بحدود 17 مليار دولار سنويا.[16] وهناك تقديرات أخرى أعلى بكثير. في عام 2012 كانت التكاليف الإجمالية المقدرة لعلاج ذات الرئة في الولايات المتحدة 20 مليار دولار؛[98] ومتوسط تكلفة العلاج في المستشفيات لحالات الإصابة بأمراض ذات الصلة بذات الرئة أكثر من 15000 دولار للمريض الواحد.[99] ووفقًا للبيانات الصادرة عن مراكز الرعاية الصحية والخدمات الطبية، كان متوسط 2012 رسوم المستشفى لعلاج حالات ذات الرئة غير المعقدة في الولايات المتحدة 24,549 دولار وتراوحت تصل إلى 124,000 دولار. كان متوسط تكلفة الاستشارة في غرفة الطوارئ لعلاج ذات الرئة 943 دولار وكان متوسط التكلفة للدواء 66 دولار.[100] وقد قدرت التكاليف السنوية الإجمالية لعلاج ذات الرئة في أوروبا بعشرة مليارات يورو.[101]
مراجع
- Murray, John F. (2010). Murray and Nadel's textbook of respiratory medicine (الطبعة الخامسة). Philadelphia, PA: Saunders/Elsevier. ISBN 1416047107. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Cunha, edited by Burke A. (2010). Pneumonia essentials (الطبعة الثالثة). Sudbury, MA: Physicians' Press. ISBN 0763772208. مؤرشف من الأصل في 01 مارس 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: نص إضافي: قائمة المؤلفون (link)
المصادر
- https://pubmed.ncbi.nlm.nih.gov/24853638
- https://www.malacards.org/card/pneumonia — تاريخ الاطلاع: 21 سبتمبر 2019
- معرف أنطولوجية المرض: http://www.disease-ontology.org/?id=DOID:552 — تاريخ الاطلاع: 30 نوفمبر 2020 — الرخصة: CC0
- قاموس المورد، البعلبكي، بيروت، لبنان.
- McLuckie, A., المحرر (2009). Respiratory disease and its management. New York: Springer. صفحة 51. ISBN 978-1-84882-094-4. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Leach, Richard E. (2009). Acute and Critical Care Medicine at a Glance (الطبعة 2nd). Wiley-Blackwell. ISBN 1-4051-6139-6. مؤرشف من الأصل في 19 أكتوبر 2018. اطلع عليه بتاريخ 21 أبريل 2011. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Jeffrey C. Pommerville (2010). Alcamo's Fundamentals of Microbiology (الطبعة 9th). Sudbury MA: Jones & Bartlett. صفحة 323. ISBN 0-7637-6258-X. مؤرشف من الأصل في 17 مارس 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Ashby, Bonnie; Turkington, Carol (2007). The encyclopedia of infectious diseases (الطبعة 3rd). New York: Facts on File. صفحة 242. ISBN 0-8160-6397-4. مؤرشف من الأصل في 17 مارس 2017. اطلع عليه بتاريخ 21 أبريل 2011. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Osler, William (1901). Principles and Practice of Medicine, 4th Edition. New York: D. Appleton and Company. صفحة 108. مؤرشف من الأصل في 15 أغسطس 2012. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Ruuskanen, O (2011-04-09). "Viral pneumonia". Lancet. 377 (9773): 1264–75. doi:10.1016/S0140-6736(10)61459-6. PMID 21435708. الوسيط
|CitationClass=تم تجاهله (مساعدة) - George, Ronald B. (2005). Chest medicine : essentials of pulmonary and critical care medicine (الطبعة 5th). Philadelphia, PA: Lippincott Williams & Wilkins. صفحة 353. ISBN 9780781752732. مؤرشف من الأصل في 18 فبراير 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Ebby, Orin (2005). "Community-Acquired Pneumonia: From Common Pathogens To Emerging Resistance". Emergency Medicine Practice. 7 (12). مؤرشف من الأصل في 8 يونيو 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Tintinalli, Judith E. (2010). Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)). New York: McGraw-Hill Companies. صفحة 480. ISBN 0-07-148480-9. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Hoare Z (2006). "Pneumonia: update on diagnosis and management". BMJ. 332 (7549): 1077–9. doi:10.1136/bmj.332.7549.1077. PMC 1458569. PMID 16675815. مؤرشف من الأصل (PDF) في 01 مارس 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Singh, V (March 2011). "Pneumonia — management in the developing world". Paediatric respiratory reviews. 12 (1): 52–9. doi:10.1016/j.prrv.2010.09.011. PMID 21172676. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Nair, GB (November 2011). "Community-acquired pneumonia: an unfinished battle". The Medical clinics of North America. 95 (6): 1143–61. doi:10.1016/j.mcna.2011.08.007. PMID 22032432. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Pneumonia (Fact sheet N°331)". World Health Organization. August 2012. مؤرشف من الأصل في 18 أبريل 2018. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Darby, J (October 2008). "Could it be Legionella?". Australian family physician. 37 (10): 812–5. PMID 19002299. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Ortqvist, A (December 2005). "Streptococcus pneumoniae: epidemiology, risk factors, and clinical features". Seminars in respiratory and critical care medicine. 26 (6): 563–74. doi:10.1055/s-2005-925523. PMID 16388428. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Murray and Nadel (2010). Chapter 32.
- Lowe, J. F.; Stevens, Alan (2000). Pathology (الطبعة 2nd). St. Louis: Mosby. صفحة 197. ISBN 0-7234-3200-7. مؤرشف من الأصل في 16 مارس 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Snydman, editors, Raleigh A. Bowden, Per Ljungman, David R. (2010). Transplant infections (الطبعة 3rd). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. صفحة 187. ISBN 978-1-58255-820-2. مؤرشف من الأصل في 8 يونيو 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: نص إضافي: قائمة المؤلفون (link) - Eom, CS; Jeon, CY; Lim, JW; Cho, EG; Park, SM; Lee, KS (22 February 2011). "Use of acid-suppressive drugs and risk of pneumonia: a systematic review and meta-analysis". CMAJ : Canadian Medical Association journal = journal de l'Association medicale canadienne. 183 (3): 310–9. doi:10.1503/cmaj.092129. PMC 3042441. PMID 21173070. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Sharma, S (May 2007). "Radiological imaging in pneumonia: recent innovations". Current Opinion in Pulmonary Medicine. 13 (3): 159–69. doi:10.1097/MCP.0b013e3280f3bff4. PMID 17414122. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Anevlavis S (2010). "Community acquired bacterial pneumonia". Expert Opin Pharmacother. 11 (3): 361–74. doi:10.1517/14656560903508770. PMID 20085502. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Murray and Nadel (2010). Chapter 31.
- Figueiredo LT (2009). "Viral pneumonia: epidemiological, clinical, pathophysiological and therapeutic aspects". J Bras Pneumol. 35 (9): 899–906. doi:10.1590/S1806-37132009000900012. PMID 19820817. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Behera, D. (2010). Textbook of pulmonary medicine (الطبعة 2nd). New Delhi: Jaypee Brothers Medical Pub. صفحات 391–394. ISBN 8184487495. مؤرشف من الأصل في 18 فبراير 2017. اطلع عليه بتاريخ أغسطس 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ الوصول=(مساعدة) - Maskell, Nick (2009). Oxford desk reference. Oxford: Oxford University Press. صفحة 196. ISBN 9780199239122. مؤرشف من الأصل في 18 فبراير 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Murray and Nadel (2010). Chapter 37.
- Vijayan, VK (2009 May). "Parasitic lung infections". Current opinion in pulmonary medicine. 15 (3): 274–82. PMID 19276810. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ=(مساعدة) - ed. in chief Richard K. Root. Eds. Francis Waldvogel (1999). Clinical infectious diseases : a practical approach. New York, NY [u.a.]: Oxford Univ. Press. صفحة 833. ISBN 978-0-19-508103-9. مؤرشف من الأصل في 3 يونيو 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: نص إضافي: قائمة المؤلفون (link) - Volume editors, Ulrich Costabel (2007). Diffuse parenchymal lung disease :... 47 tables (الطبعة [Online-Ausg.]). Basel: Karger. صفحة 4. ISBN 978-3-8055-8153-0. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Ranganathan, SC (February 2009). "Pneumonia and other respiratory infections". Pediatric clinics of North America. 56 (1): 135–56, xi. doi:10.1016/j.pcl.2008.10.005. PMID 19135585. الوسيط
|CitationClass=تم تجاهله (مساعدة) - al.], editors, Gary R. Fleisher, Stephen Ludwig ; associate editors, Richard G. Bachur... [et (2010). Textbook of pediatric emergency medicine (الطبعة 6th ed.). Philadelphia: Wolters Kluwer/Lippincott Williams & Wilkins Health. صفحة 914. ISBN 1605471593. مؤرشف من الأصل في 18 فبراير 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: نص إضافي: قائمة المؤلفون (link) صيانة CS1: نص إضافي (link) - Hammer, edited by Stephen J. McPhee, Gary D. (2010). Pathophysiology of disease : an introduction to clinical medicine (الطبعة 6th ed.). New York: McGraw-Hill Medical. صفحات Chapter 4. ISBN 0071621679. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: نص إضافي: قائمة المؤلفون (link) صيانة CS1: نص إضافي (link) - Fein, Alan (2006). Diagnosis and management of pneumonia and other respiratory infections (الطبعة 2nd ed.). Caddo, OK: Professional Communications. صفحات 28–29. ISBN 1884735630. مؤرشف من الأصل في 18 فبراير 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: نص إضافي (link) - Kumar, Vinay (2010). Robbins and Cotran pathologic basis of disease (الطبعة 8th ed.). Philadelphia, PA: Saunders/Elsevier. صفحات Chapter 15. ISBN 1416031219. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: نص إضافي (link) - Lynch, T (2010-08-06). Huicho, Luis (المحرر). "A systematic review on the diagnosis of pediatric bacterial pneumonia: when gold is bronze". PLoS ONE. 5 (8): e11989. doi:10.1371/journal.pone.0011989. PMC 2917358. PMID 20700510. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Ezzati, edited by Majid (2004). Comparative quantification of health risks. Genève: Organisation mondiale de la santé. صفحة 70. ISBN 978-92-4-158031-1. مؤرشف من الأصل في 4 يونيو 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: نص إضافي: قائمة المؤلفون (link) - Lim, WS (October 2009). "BTS guidelines for the management of community acquired pneumonia in adults: update 2009". Thorax. 64 (Suppl 3): iii1–55. doi:10.1136/thx.2009.121434. PMID 19783532. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Saldías, F (April 2007). "[Predictive value of history and physical examination for the diagnosis of community-acquired pneumonia in adults: a literature review]". Revista medica de Chile. 135 (4): 517–28. PMID 17554463. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Call, SA (2005-02-23). "Does this patient have influenza?". JAMA: the Journal of the American Medical Association. 293 (8): 987–97. doi:10.1001/jama.293.8.987. PMID 15728170. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Helms, editors, William E. Brant, Clyde A. Fundamentals of diagnostic radiology (الطبعة 4th ed.). Philadelphia: Wolters Kluwer/Lippincott Williams & Wilkins. صفحة 435. ISBN 9781608319114. مؤرشف من الأصل في 18 فبراير 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: نص إضافي: قائمة المؤلفون (link) صيانة CS1: نص إضافي (link) - Loscalzo, Joseph; Fauci, Anthony S.; Dennis L. Kasper; Hauser, Stephen L; Longo, Dan L. (2011). Harrison's Principles of Internal Medicine (الطبعة 18). McGraw-Hill Medical. صفحة 2133. ISBN 978-0071748896. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Mandell, LA (1 March 2007). "Infectious Diseases Society of America/American Thoracic Society consensus guidelines on the management of community-acquired pneumonia in adults". Clinical infectious diseases : an official publication of the Infectious Diseases Society of America. 44 (Suppl 2): S27–72. doi:10.1086/511159. PMID 17278083. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Stedman's medical dictionary (الطبعة 28th). Philadelphia: Lippincott Williams & Wilkins. 2006. ISBN 978-0-7817-6450-6. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Dunn, L (2005 June 29-July 5). "Pneumonia: classification, diagnosis and nursing management". Nursing standard (Royal College of Nursing (Great Britain) : 1987). 19 (42): 50–4. PMID 16013205. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ=(مساعدة) - organization, World health (2005). Pocket book of hospital care for children : guidelines for the management of common illnesses with limited resources. Geneva: World Health Organization. صفحة 72. ISBN 978-92-4-154670-6. مؤرشف من الأصل في 3 يونيو 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Jefferson, T (2010-07-07). Jefferson, Tom (المحرر). "Vaccines for preventing influenza in healthy adults". Cochrane database of systematic reviews (7): CD001269. doi:10.1002/14651858.CD001269.pub4. PMID 20614424. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Seasonal Influenza (Flu)". Center for Disease Control and Prevention. مؤرشف من الأصل في 29 مايو 2019. اطلع عليه بتاريخ 29 يونيو 2011. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Jefferson T (2004). Jefferson, Tom (المحرر). "Amantadine and rimantadine for preventing and treating influenza A in adults". Cochrane Database Syst Rev (3): CD001169. doi:10.1002/14651858.CD001169.pub2. PMID 15266442. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Jefferson, T (18 January 2012). Jefferson, Tom (المحرر). "Neuraminidase inhibitors for preventing and treating influenza in healthy adults and children". Cochrane database of systematic reviews. 1: CD008965. doi:10.1002/14651858.CD008965.pub3. PMID 22258996. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Moberley, SA (2008-01-23). Andrews, Ross M (المحرر). "Vaccines for preventing pneumococcal infection in adults". Cochrane database of systematic reviews (1): CD000422. doi:10.1002/14651858.CD000422.pub2. PMID 18253977. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Pneumonia Can Be Prevented — Vaccines Can Help". Centers for Disease Control and Prevention. مؤرشف من الأصل في 5 مارس 2019. اطلع عليه بتاريخ 22 أكتوبر 2012. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Gray, DM (May 2010). "Community-acquired pneumonia in HIV-infected children: a global perspective". Current opinion in pulmonary medicine. 16 (3): 208–16. doi:10.1097/MCP.0b013e3283387984. PMID 20375782. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Huang, L (June 2011). "HIV-associated Pneumocystis pneumonia". Proceedings of the American Thoracic Society. 8 (3): 294–300. doi:10.1513/pats.201009-062WR. PMC 3132788. PMID 21653531. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Green H, Paul M, Vidal L, Leibovici L (2007). Green, Hefziba (المحرر). "Prophylaxis for Pneumocystis pneumonia (PCP) in non-HIV immunocompromised patients". Cochrane Database Syst Rev (3): CD005590. doi:10.1002/14651858.CD005590.pub2. PMID 17636808. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Taminato, M (November–December 2011). "Screening for group B Streptococcus in pregnant women: a systematic review and meta-analysis". Revista latino-americana de enfermagem. 19 (6): 1470–8. PMID 22249684. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Darville, T (October 2005). "Chlamydia trachomatis infections in neonates and young children". Seminars in pediatric infectious diseases. 16 (4): 235–44. doi:10.1053/j.spid.2005.06.004. PMID 16210104. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Global Action Plan for Prevention and Control of Pneumonia (GAPP) (PDF). World Health Organization. 2009. مؤرشف من الأصل (PDF) في 17 أكتوبر 2013. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Roggensack, A (April 2009). "Management of meconium at birth". Journal of obstetrics and gynaecology Canada : JOGC = Journal d'obstetrique et gynecologie du Canada : JOGC. 31 (4): 353–4, 355–7. PMID 19497156. الوسيط
|CitationClass=تم تجاهله (مساعدة) - van der Maarel-Wierink, CD (6 March 2012). "Oral health care and aspiration pneumonia in frail older people: a systematic literature review". Gerodontology: no. doi:10.1111/j.1741-2358.2012.00637.x. PMID 22390255. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Bradley, JS (2011-08-31). "The Management of Community-Acquired Pneumonia in Infants and Children Older Than 3 Months of Age: Clinical Practice Guidelines by the Pediatric Infectious Diseases Society and the Infectious Diseases Society of America". Clinical infectious diseases : an official publication of the Infectious Diseases Society of America. 53 (7): e25–76. doi:10.1093/cid/cir531. PMID 21880587. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Yang, M (2010-02-17). Dong, Bi Rong (المحرر). "Chest physiotherapy for pneumonia in adults". Cochrane database of systematic reviews (2): CD006338. doi:10.1002/14651858.CD006338.pub2. PMID 20166082. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Zhang, Y (14 March 2012). Dong, Bi Rong (المحرر). "Oxygen therapy for pneumonia in adults". Cochrane database of systematic reviews. 3: CD006607. doi:10.1002/14651858.CD006607.pub4. PMID 22419316. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Chang CC, Cheng AC, Chang AB (2012). Chang, Christina C (المحرر). "Over-the-counter (OTC) medications to reduce cough as an adjunct to antibiotics for acute pneumonia in children and adults". Cochrane Database Syst Rev. 2: CD006088. doi:10.1002/14651858.CD006088.pub3. PMID 22336815. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Haider, BA (5 October 2011). Bhutta, Zulfiqar A (المحرر). "Zinc supplementation as an adjunct to antibiotics in the treatment of pneumonia in children 2 to 59 months of age". Cochrane database of systematic reviews (10): CD007368. doi:10.1002/14651858.CD007368.pub2. PMID 21975768. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Kabra SK (2010). Kabra, Sushil K (المحرر). "Antibiotics for community-acquired pneumonia in children". Cochrane Database Syst Rev. 3 (3): CD004874. doi:10.1002/14651858.CD004874.pub3. PMID 20238334. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Lutfiyya MN (2006). "Diagnosis and treatment of community-acquired pneumonia" (PDF). Am Fam Physician. 73 (3): 442–50. PMID 16477891. مؤرشف من الأصل (PDF) في 10 يونيو 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Eliakim-Raz, N (12 September 2012). Eliakim-Raz, Noa (المحرر). "Empiric antibiotic coverage of atypical pathogens for community-acquired pneumonia in hospitalized adults". Cochrane database of systematic reviews. 9: CD004418. doi:10.1002/14651858.CD004418.pub4. PMID 22972070. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Scalera NM (2007). "How long should we treat community-acquired pneumonia?". Curr. Opin. Infect. Dis. 20 (2): 177–81. doi:10.1097/QCO.0b013e3280555072. PMID 17496577. الوسيط
|CitationClass=تم تجاهله (مساعدة) - جمعية الصدر الأمريكية; Infectious Diseases Society of America (2005). "Guidelines for the management of adults with hospital-acquired, ventilator-associated, and healthcare-associated pneumonia". Am J Respir Crit Care Med. 171 (4): 388–416 [. doi:10.1164/rccm.200405-644ST. PMID 15699079. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Marik, PE (May 2011). "Pulmonary aspiration syndromes". Current Opinion in Pulmonary Medicine. 17 (3): 148–54. doi:10.1097/MCP.0b013e32834397d6. PMID 21311332. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
O'Connor S (2003). "Aspiration pneumonia and pneumonitis". Australian Prescriber. 26 (1): 14–7. مؤرشف من الأصل في 23 مايو 2016. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Behera, D. (2010). Textbook of pulmonary medicine (الطبعة 2nd). New Delhi: Jaypee Brothers Medical Pub. صفحات 296–297. ISBN 9788184487497. مؤرشف من الأصل في 18 فبراير 2017. اطلع عليه بتاريخ أغسطس 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ الوصول=(مساعدة) - Cunha (2010). Pages6-18.
- Rello, J (2008). "Demographics, guidelines, and clinical experience in severe community-acquired pneumonia". Critical care (London, England). 12 Suppl 6: S2. PMID 19105795. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Yu, H (2011 Mar). "Management of pleural effusion, empyema, and lung abscess". Seminars in interventional radiology. 28 (1): 75–86. PMID 22379278. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ=(مساعدة) - Cunha (2010). Pages 250-251.
- "WHO Disease and injury country estimates". منظمة الصحة العالمية (WHO). 2004. مؤرشف من الأصل في 11 فبراير 2014. اطلع عليه بتاريخ 11 نوفمبر 2009. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Rudan, I (May 2008). "Epidemiology and etiology of childhood pneumonia". Bulletin of the World Health Organization. 86 (5): 408–16. doi:10.2471/BLT.07.048769. PMC 2647437. PMID 18545744. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Garenne M (1992). "The magnitude of mortality from acute respiratory infections in children under 5 years in developing countries". World Health Stat Q. 45 (2–3): 180–91. PMID 1462653. الوسيط
|CitationClass=تم تجاهله (مساعدة) - WHO (1999). "Pneumococcal vaccines. WHO position paper". Wkly. Epidemiol. Rec. 74 (23): 177–83. PMID 10437429. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Weiss AJ, Wier LM, Stocks C, Blanchard J (June 2014). "Overview of Emergency Department Visits in the United States, 2011". HCUP Statistical Brief #174. Rockville, MD: Agency for Healthcare Research and Quality. مؤرشف من الأصل في 9 مايو 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - al., Ralph D. Feigin... et (2003). Textbook of pediatric infectious diseases (الطبعة 5th). Philadelphia: W. B. Saunders. صفحة 299. ISBN 978-0-7216-9329-3. مؤرشف من الأصل في 01 مارس 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة) - أبقراط On Acute Diseases من ويكي مصدر باللغة الإنكليزية
- Maimonides, Fusul Musa ("Pirkei Moshe").
- Klebs E (1875-12-10). "Beiträge zur Kenntniss der pathogenen Schistomyceten. VII Die Monadinen". Arch. Exptl. Pathol. Parmakol. 4 (5/6): 40–488. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Friedländer C (1882-02-04). "Über die Schizomyceten bei der acuten fibrösen Pneumonie". Virchow's Arch pathol. Anat. U. Physiol. 87 (2): 319–324. doi:10.1007/BF01880516. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Fraenkel A (1884-04-21). "Über die genuine Pneumonie, Verhandlungen des Congress für innere Medicin". Dritter Congress. 3: 17–31. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Gram C (1884-03-15). "Über die isolierte Färbung der Schizomyceten in Schnitt- und Trocken-präparaten". Fortschr. Med. 2 (6): 185–9. الوسيط
|CitationClass=تم تجاهله (مساعدة) - al.]], edited by J.F. Tomashefski, Jr... [et (2008). Dail and Hammar's pulmonary pathology (الطبعة 3rd). New York: Springer. صفحة 228. ISBN 978-0-387-98395-0. مؤرشف من الأصل في 2 يونيو 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: نص إضافي: قائمة المؤلفون (link) - William Osler, Thomas McCrae (1920). The principles and practice of medicine: designed for the use of practitioners and students of medicine (الطبعة 9th). D. Appleton. صفحة 78. مؤرشف من الأصل في 10 يونيو 2019. اطلع عليه بتاريخ 11 سبتمبر 2019.
One of the most widespread and fatal of all acute diseases, pneumonia has become the "Captain of the Men of Death," to use the phrase applied by John Bunyan to consumption.
الوسيط|CitationClass=تم تجاهله (مساعدة) - Adams WG (1993). "Decline of childhood Haemophilus influenzae type B (Hib) disease in the Hib vaccine era". JAMA. 269 (2): 221–6. doi:10.1001/jama.269.2.221. PMID 8417239. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Whitney CG (2003). "Decline in invasive pneumococcal disease after the introduction of protein-polysaccharide conjugate vaccine". N. Engl. J. Med. 348 (18): 1737–46. doi:10.1056/NEJMoa022823. PMID 12724479. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "World Pneumonia Day Official Website". World Pneumonia Day Official Website. Fiinex. مؤرشف من الأصل في 2 أكتوبر 2016. اطلع عليه بتاريخ 13 أغسطس 2011. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Household Component Summary Data Tables". مؤرشف من الأصل في 10 يوليو 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Household Component Summary Data Tables". مؤرشف من الأصل في 10 يوليو 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "One hospital charges $8,000 — another, $38,000 - The Washington Post". مؤرشف من الأصل في 25 يوليو 2015. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Welte T, Torres A, Nathwani D (January 2012). "Clinical and economic burden of community-acquired pneumonia among adults in Europe". Thorax. 67 (1): 71–9. doi:10.1136/thx.2009.129502. PMID 20729232. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link)
وصلات خارجية
- بوابة طب