تمزق الأغشية الباكر
تمزق الأغشية الباكر[1] أو تمزق الأغشية المبتسر (بالانجليزية: (Premature rupture of membranes (PROM) أو تمزق الأغشية ما قبل الولادة وهي عبارة عن حالة تحدث أثناء الحمل تُعرف بتمزق الأغشية (تمزق الكيس السلوي )، ومن الشائع أن يبدأ ماء الأم [2] في النزول من الكيس السلوي قبل بداية الولادة بأكثر من ساعة.[3] يتكون الكيس السلوي من غشائين: المشيماء والسلي، ويحتوى على السائل السلوي(الأمينوسي)الذي يحيط بالجنين، ويحميه داخل الرحم. يتسرب السائل السلوى بعد التمزق خارج الرحم خلال المهبل.
| تمزق الأغشية المبكر | |
|---|---|
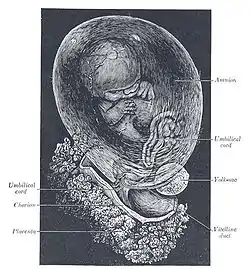 جنين محاط بالكيس السلوي المغلف من الداخل بالأغشية الجنينية.تتمزق هذه الأغشية قبل بدء الولادة في حالات تمزق الأغشية المبكر. جنين محاط بالكيس السلوي المغلف من الداخل بالأغشية الجنينية.تتمزق هذه الأغشية قبل بدء الولادة في حالات تمزق الأغشية المبكر. | |
| معلومات عامة | |
| الاختصاص | طب التوليد |
| من أنواع | مضاعفات الحمل |
| المظهر السريري | |
| الأعراض | تمزق السلى |
| الإدارة | |
| حالات مشابهة | تمزق السلى |
عادة عند حدوث تمزق الأغشية، تتفاجأ النساء بخروج السائل مندفعا من المهبل ويكون ذلك غير مؤلم، ولكن في بعض الأحيان يخرج السائل ببطء بطريقة منتظمة. إذا حدث تمزق الأغشية المبتسر خلال الأسبوع ال38 من الحمل أو بعد اكتماله (وهو ميعاد طبيعي للولادة) يكون الأمر أقل خطرا على الجنين، وتبدأ عملية الولادة الطبيعية لاحقا، بينما إذا حدث تمزق الأغشية قبل الأسبوع ال37 يُسمى ذلك تمزق الأغشية المبتسر قبل الاوان ويُعرّض الأم والجنين لمضاعفات خطيرة. يُعتبر تمزق الأغشية المبتسر قبل الاوان هو المسئول عن ثلث حالات الأطفال المولودين قبل ميعادهم الطبيعي،[4] ويعاني الأطفال المواليد قبل ميعادهم الطبيعي (قبل الأسبوع ال 37) من مضاعفات عدم النضوج قد تصل إلى الوفاة. تسمح الأغشية المفتوحة بدخول البكتيريا داخل الرحم مما يُعرض الأم والجنين لأمراض مُعدية خطيرة تهدد حياتهم، كما أن وجود كميات قليلة من السائل المحيط بالجنين قد يؤدى إلى الضغط على الحبل السري مما يتعارض مع تكوين الرئتين والجسم في بداية الحمل.[4] يجب أن تُفحص الأم التي تتعرض لتمزق الأغشية المبتسر فورا في المستشفى; للتأكد من حدوث تمزق في الأغشية، وتحديد العلاج المناسب لتجنب حدوث عدوى أو غيرها من المضاعفات.
الأنواع
- تمزق الأغشية المبتسر(المبكر): وفيه تتمزق الأغشية الجنينية مبكرا، قبل ساعة على الأقل من بداية الولادة.[5]
- تمزق الأغشية المبتسر المطول: وهي الحالات التي يمر فيها أكثر من 24 ساعة بين حدوث التمزق وبداية الولادة.[6]
- تمزق الأغشية المبتسر قبل الاوان: هو تمزق الأغشية الذي يحدث قبل الأسبوع ال37 من الحمل.
- تمزق الأغشية المبتسر الحادث في الثلاثة شهور الوسطى من الحمل: ويحدث فيه تمزق الأغشية قبل اكتمال 24 أسبوع من الحمل، وقبل ذلك الوقت لا يستطيع الجنين البقاء على قيد الحياة خارج رحم الأم.[7]
العلامات والأعراض
تتعرض معظم النساء لخروج سائل مندفعا[5] اندفاعا غير مؤلما من المهبل. بينما تلاحظ بعض النساء أحيانا خروج كميات قليلة من سائل يشبه الماء بانتظام وليس مندفعا. تشتمل بعض الأعراض الأخرى على تغير في لون وقوام السائل الخارج من المهبل، أو وجود بقع من العقى (براز الجنين) في السائل، أو صغر حجم الرحم.[6]
عوامل الخطرالتى تؤدي لحدوث تمزق الأغشية المبتسر
لم يتضح بعد سبب حدوث تمزق الأغشية المبتسر[8]، لكن هناك بعض الأسباب التي وجد أنها تزيد فرصة حدوثه في كثير من الحالات مثل:
- الأمراض المعدية مثل: عدوى الجهاز البولي، والأمراض المنتقلة جنسيا، والعدوى التناسلية السفلى مثل: التهاب المهبل البكتيري.[5]
- تدخين السجائر أثناء الحمل.[8]
- استخدام الأدوية الغير مشروعة أثناء الحمل.[3]
- حدوث تمزق الأغشية المبتسر في مرات الحمل السابقة.[5]
- الاستسقاء السلوي: زيادة كمية السائل السلوي عن الطبيعى.[6]
- الولادات المتعددة: الحمل في توأمين أو أكثر في المرة الواحدة.[5]
- النزيف أثناء الحمل.[5]
- نقص التغذية.[8]
- بزل السلى.[6]
- نقص الوزن عن المعدل الطبيعي.[8]
الفيسيولوجية المرضية
ضعف الأغشية الجنينية
وهو أمر طبيعي يحدث وقت الولادة لكنه يُعد مشكلة عند حدوثه قبل الأسبوع ال 37 من الحمل ويكون نتيجة:
- موت الخلايا وخروج مواد كيميائية بتركيزات عالية.
- الفقر في تكوين الكولاجين المسئول عن تقوية الأغشية الجنينية; بسبب تغيرات في البروتينات المسئولة عن ربط جزيئات الكولاجين ببعضها.
- زيادة نسبة الإنزيمات المسئولة عن تكسير الكولاجين منتجا مادة البروستاجلاندين التي تؤدي إلى انقباض الرحم.[8]
العدوى
تفسر العدوى والالتهابات سبب تمزق الأغشية المبكر، حيث أكدت الدراسات وجود بكتيريا في السائل السلوي في ثلث حالات تمزق الأغشية المبكر، ويستجيب الجسم للعدوى بإطلاق مواد كيميائية تُحدث التهابات، وضعف في الأغشية الجنينية، وتمزقها،[8] وتعرض الأطفال حديثى الولادة للعدوى.
التشخيص
لتشخيص حدوث تمزق الأغشية المبكر يجب التأكد من أن:
- السائل الخارج من المهبل هو السائل السلوي.
- عملية الولادة لم تبدأ بعد.
وللقيام بذلك، يأخذ الطبيب السيرة المرضية، ويقوم باختبارات النساء باستخدام منظار معقم، والأشعة فوق الصوتية.[6]
السيرة المرضية: اندفاع مفاجيء لسائل من المهبل، أو فقدان كميات قليلة من السائل بطريقة منتظمة.[6]
اختبار المنظار المعقم: يقوم الطبيب بإدخال منظار معقم في المهبل ليستطيع الرؤية بالداخل، والقيام بالتقييمات التالية. ويتم تجنب اختبار عنق الرحم باستخدام الإصبع (وذلك بإدخال إصبع مغطى بالقفاز في المهبل لقياس عنق الرحم)، حتى تبدأ عملية الولادة; لتقليل خطر العدوى.[7]
- اختبار التجمع: حيث يمكن رؤية تجمع من السائل السلوي في قاع المهبل. وفي بعض الأحيان يتسرب السائل من فتحة العنق عند السعال، أو القيام بمناورة فالسالفا.[6]
- اختبار النيترازين: حيث تستخدام مسحة من قطعة قطن معقمة لجمع السائل من المهبل ووضعه على ورقة نيترازين (فينافثازين). السائل السلوي قاعدي (الرقم الهيدروجيني 7.1-7.3) مقارنة بإفرازات المهبل الطبيعية الحامضية ( الرقم الهيدروجيني 4.5-6).[8] لذا سوف يحول السائل القلوي مثل: السائل السلوي ورقة النيترازين من اللون البرتقالي إلى الأزرق الداكن.[6]
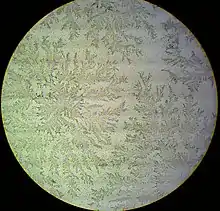
- اختبار فيرنينج: عند استخدم مسحة قطن معقمة لجمع السائل من المهبل ووضعه على شريحة ميكروسكوب، سيتبلور السائل السلوي بعد أن يجف فيما يسمى بالتشجر،[3] حيث يشبة أوراق نبات السرخس عند رؤيته بالميكروسكوب.[5]
اختبارات إضافية
تستخدم هذه الاختبارات عندما يكون التشخيص مازال غير واضح بعد استخدام الاختبارات السابقة.
- الموجات فوق الصوتية: تستطيع الموجات فوق الصوتية قياس كمية السائل الموجود داخل الرحم حول الجنين. إذا كان مستوى السائل منخفض هذا غالبا يدل على حدوث تمزق مبكر للأغشية،[5] مما يفيد في الحالات التي يكون فيها التشخيص غير مؤكد، ولكنه في حد ذاته ليس وسيلة نهائية للتشخيص.[3]
- اختبارات المناعة:[9] هي اختبارات متاحة تجاريا، تستخدم للكشف عن المواد الكيميائية الموجودة في السائل السلوي، حيث يمكن عن طريقها استبعاد حدوث تمزق الأغشية المبتسر إذا كانت النتيجة سالبة، ولكنها لا تستطيع تأكيد التشخيص إذا كانت موجبة، لان معدل أن تكون إيجابية كاذبة هو 19-30%.[3]
- اختبار صبغة القرمز النيلجي: حيث يتم حقن صبغة القرمز النيلجي بواسطة إبرة في السائل السلوي الموجود في الرحم خلال جدار البطن. ويمكن رؤية الصبغة الزرقاء على وسادة مصبوغة بعد 15-30 دقيقة تقريبا[6] في حالة تمزق الأغشية المبتسر. يمكن استخدام هذه الطريقة في للتشخيص النهائي ولكنها نادرة الاستخدام، لأنها تزيد احتمالية العدوى. ولكن يمكن استخدامها إذا كان التشخيص ما زال غير واضح حتى بعد القيام بالاختبارات السابقة.[6]
تأثير استخدام هذه الأساليب المختلفة على الجنين عند تقييمه هو أمر غير واضح.[10]
نتائج إيجابية كاذبة
هناك بعض المواد التي لها نفس الأس الهيدروجيني للسائل السلوي ويمكنها تحويل ورقة النيترازين إلى اللون الأزرق[6] مثل: الدم، والسائل المنوي، والعدوى المهبلية،[6] والمطهرات،[8] والمخاط العنقي.
التشخيص التفريقى
- التبول اللاإرادي.
- إفرازات مهبلية طبيعية أثناء الحمل.
- زيادة العرق أو الرطوبة حول العجان.
- زيادة إفرازات عنق الرحم.
- السائل المنوي.
- وابل.
- ناسور مثاني مهبلي: اتصال غير طبيعي بين المثانة والمهبل.
الوقاية
النساء اللاتى تعرضن لتمزق الأغشية الجنينية المبكر من قبل هم أكثر عرضة له في الحمل في المستقبل،[3] ولم يتوفر بعد معلومات كافية للوقاية منه، ولكن يُنصح السيدات بأخذ مستحضرات البروجستيرون لمنع تكرار حدوث الولادة المبكرة سواء كان سببها مسبقا تمزق الاغشية المبكر أم لا.[3][6]
العلاج
| عمر الجنين | العلاج | |
|---|---|---|
| مولود في اوانه | >37 أسبوع |
|
| مولود قبل الاوان بوقت قصير | 34-36 أسبوع |
|
| مولود قبل اوانه | 24-33 أسبوع |
|
| لم يصبح الجنين قابلا للحياة بعد | <24 أسبوع |
|
توصيات
- تتبع ومراقبة العدوى التي من علاماتها وأعراضها ارتفاع درجة حرارة الأم، وزيادة عدد ضربات قلب الجنين > 160 دقة \ دقيقة، زيادة عدد ضربات قلب الأم > 100 دقة \ دقيقة. لا يساعد زيادة عدد كرات الدم البيضاء في التشخيص لأن ارتفاعها يكون طبيعيا في آخر الحمل.[3]
- أخذ الكورتيزون قبل الولادة للأم اللى يُتوقع أن تلد مبكرا قبل الأوان مما يساعد على سرعة تطور ونمو رئتي الجنين وذلك بين الأسبوع ال 24 و ال34 من الحمل.
- عند وجود احتمال الولادة قبل الأسبوع ال 32 يُنصح بإعطاء الأم حقنة كبريتات ماغنسيوم في الوريد لحماية الجنين من الشلل الدماغي.[3]
- المضادات الحيوية للحماية من العدوى إذا كانت الأم قد تعرضت لتمزق الأغشية المبتسر من قبل، بالإضافة إلى أنها تساعد على بقاء الجنين فترة أطول في الرحم، إلا إنها لا تمنع الوفاة، ولا تزيد من الفترة التي يعيشها الطفل على المدى البعيد. ولكن لفوائدها على المدى القريب ينصح باستخدامها.[11] توصي الجامعة الأمريكية للنساء والتوليد بأخذ دورة لمدة 7 أيام من أمبيسيلين، وإريثروميسين حقن وريدية، يتبعها أموكسيسلين، وإريثروميسين عن طريق الفم كمحاولة للانتظار قبل 34 أسبوع.[3] يزيد أموكسيسيلين/حمض الكلافولانيك من خطر الالتهاب المعوي القولوني الناخر للجنين، لذا يجب تجنبه في الحمل.[3]
- المضادات الحيوية للأم المصابة بالعقديات المجموعة ب، لمنع انتقال البكتيريا للجنين.
ما لا يُنصح به
- استخدام أدوية تمنع انقباض الرحم; لأنها على الرغم من أنها تسمح بتأخير الولادة وبقاء الجنين فترة أطول في الرحم، إلا أنها تزيد فرصة حدوث عدوى.[3][4]
- استخدام أدوية توقف انقباض الرحم بعد بدء الولادة.
- العلاج باستبدال السائل السلوي المفقود بسائل ملحي نظامي عن طريق المهبل أو عنق الرحم : على الرغم من المعلومات الحالية بأن هذا العلاج يمنع العدوى ومشاكل الرئة وموت الأجنة إلا أنه لم يتم حتى الآن المحاولات الكافية التي تسمح باستخدامه روتينيا في جميع الحالات.[12]
- الرعاية المنزلية: يجب أن تعالج النساء اللاتي تعرضن لتمزق الأغشية الجنينية المبكر في المستشفى لتجنب أي مضاعفات كالعدوى وضغط الحبل السري والحالات الطارئة التي يمكن أن تحدث للجنين.[3] حاليا، لا يوجد ما يكفي من الأدلة لتحديد اختلافات ذات مغزى بالنسبة للسلامة، والتكلفة، ووجهات نظر النساء بين التدبير العلاجي في المنزل مقابل المستشفى.[13]
تمزق الأغشية المبكر والجنين لم يصبح قابلا للحياة بعد
يكون الجنين غير قابل للحياة خارج رحم الأم قبل الأسبوع ال 24 من الحمل، ويمكن في هذه الحالة الانتظار والمراقبة، أو تحريض المخاض والولادة (كما ذُكر سابقا).[3] تتراوح فرصة بقاء الجنين على قيد الحياة في حالات تمزق الأغشية المبكر والجنين لم يصبح بعد قابلا للحياة من 15% إلى 50%، وتصل نسبة احتمالية حدوث التهاب المشيماء والسلي إلى 30% تقريبا.[6] غالبا تختار النساء اللاتى تعرضن لتمزق الأغشية المبكر إنهاء الحمل نظرا لارتفاع احتمالية تعرض الجنين لعدم النضوج، والإعاقات الخطيرة، والبقاء لفترة طويلة في وحدة العناية المركزة لحديثي الولادة، والوفاة.
التهاب المشيماء والسلي
هو عبارة عن إصابة الأغشية الجنينية بعدوى بكتيرية قد تهدد حياة كلا من الأم والجنين ولا يرتبط ذلك بعمر الأم حيث تسمح الأغشية المفتوحة بدخول البكتيريا، لذا يجب أن تُفحص الأم كل 4 ساعات تقريبا للبحث عن علامات العدوى مثل: الحمى(>38 درجة سليزية)، ألم في الرحم، سرعة ضربات قلب الأم(>100 دقة\ دقيقة)، سرعة ضربات قل الجنين(>160 دقة \ دقيقة )، سائل سلوي ذو رائحة كريهة.[8] إذا كان هناك شك في حدوث عدوى يجب بدء عملية الولادة مهما كان عمر الحمل وإعطاء الأم مضاد حيوى واسع المجال. لا ينصح بالولادة القيصرية في حالات العدوى ولكن تؤجل إلى الحالات الطارئة.[6]
النتائج المترتبة على تمزق الأغشية المبكر
تعتمد النتائج على عمر الجنين،[5] فإذا حدث تمزق الأغشية المبكر بعد 37أسبوع، فعادة يبتعه بدء الولادة. حيث أن نصف النساء سيولدن خلال 5ساعات، و95% خلال 28ساعة بدون تدخلات.[3] وكلما كان الجنين أصغر ف العمر، كلما زادت الفترة بين تمزق الأغشية والولادة. نادرا ما يتوقف تسرب السائل السلوي في حالات تمزق الأغشية المبكر قبل نضوج الجنين، ويعود مستوى السائل في الرحم إلى معدله الطبيعي.[3] ووجد أنه إذا استمرت فترة تمزق الأغشية أكثر من 24ساعة، فإن ذلك يؤثر سلبا على الجنين.[14]
عدوى(في اي سن)
تسمح الأغشية المفتوحة بدخول البكتيريا إلى داخل الرحم مما يؤدي إلى التهاب المشيماء والسلى مما قد يهدد حياة كلا من الأم والجنين.[5] كلما زادت فترة بقاء الأغشية مفتوحة والجنين بداخلها ولم تتم عملية الولادة، كلما زادت فرصة حدوث عدوى،[3] وتتراوح فرصة حدوث عدوى في حالات تمزق الأغشية المبكر بين 15%إلى 25%، وتزداد هذه النسبة كلما حدث التمزق في وقت مبكر من الحمل.[3]
الولادة قبل الميعاد(قبل 37 أسبوع)
يعتبر تمزق الأغشية المبكر قبل الأسبوع ال 37 واحدا من أهم أسباب الولادة المبكرة قبل الميعاد، حيث تتراوح نسبة هؤلاء المواليد بسبب تمزق الأغشية من 30% إلى 35%،[8] مما يجعلهم عرضة لمضاعفات عدم النضوج مثل:الضائقة التنفسبة، ونزيف المخ، والعدوى، والالتهاب المعوي القولوني الناخر، والخلل الوظيفي للعضلات، والوفاة.[5] يؤدي أي سبب لعدم النضوج إلى 75% من معدل وفيات الفترة المحيطة بالولادة، وما يقرب من 50% من الأمراض طويلة المدى.[15] تمزق الأغشية المبكر مسئول عن ما يقرب من 20% من إجمالي وفيات الأجنة في عمر 24-34 أسبوع من الحمل.[8]
التطور الجنيني (قبل 24 أسبوع)
قبل الأسبوع الرابع والعشرين تكون أعضاء الجنين مازالت تتطور ومن المهم في ذلك الوقت وجود السائل السلوي لحماية الجنين من العدوى، والانحشار، والضغط على الحبل السري، كما يسمح أيضا بحركة الجنين والتنفس اللازم لتطور الرئتين، والصدر، والعظام.[5] يؤدي وجود كميات قليلة من السائل السلوي حول الجنين في الثلاثة شهور الوسطى من الحمل، أو قبل الأسبوع الرابع والعشرين إلى تشوهات جنينية مثل: نقص تنسج الرئة،[3] أو العدوى، أو ضغط الحبل السري، أو انقطاع المشيمة.[6]
تمزق الأغشية المبكر نتيجة البزل السلي خلال الثلاثة شهور الوسطى من الحمل
نسبة حدوث تمزق للأغشية عند القيام بالبزل السلي بغرض تشخيص بعض الأمراض الجينية قبل الولادة هي 1% تقريبا، وبالرغم من ذلك ففرصة التحام الأغشية مرة أخرى ورجوع مستوى السائل السلوي للطبيعي كبيرة، حيث تصل نسبة الأمهات اللاتي يستعدن مستوى طبيعي للسائل السلوي خلال شهر إلى 70% تقريبا، ويستطيع 90% من الأطفال حديثى الولادة البقاء على قيد الحياة.[3]
وبائيات
يحدث تمزق الأغشية المبكر في الولايات المتحدة بنسبة 10% إلى 12% تقريبا من المواليد.[3][5][6] تصل نسبة حالات الحمل المصاحبة بتمزق الأغشية المبكر إلى 8% من مجموع المواليد بعد الأسبوع السابع والثلاثين،[8] يكون 20% منهم تمزق أغشية مطول.[6] كما تصل نسبة حالات الحمل المصاحبة بتمزق الأغشية المبكر من المواليد قبل الأسبوع السابع والثلاثين إلى 30%، ومن المواليد قبل الأسبوع الرابع والعشرين إلى أقل من 1%.[3]
المصادر
- قاموس تشخيص الأمراض. نسخة محفوظة 06 أبريل 2017 على موقع واي باك مشين.
- Water breaking, Mayo Clinic نسخة محفوظة 02 يناير 2018 على موقع واي باك مشين.
- "Practice Bulletins No. 139". Obstetrics & Gynecology. 122 (4): 918–930. October 2013. doi:10.1097/01.AOG.0000435415.21944.8f. PMID 24084566. مؤرشف من الأصل في 18 مايو 2020. اطلع عليه بتاريخ 12 نوفمبر 2014. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Mackeen, AD; Seibel-Seamon, J; Muhammad, J; Baxter, JK; Berghella, V (27 February 2014). "Tocolytics for preterm premature rupture of membranes". The Cochrane database of systematic reviews. 2: CD007062. doi:10.1002/14651858.CD007062.pub3. PMID 24578236. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Beckmann, Charles (2010). Obstetrics and Gynecology, 6e. Baltimore, MD: Lippincott Williams & Wilkins. صفحات Chapter 22: Premature Rupture of Membranes, pg 213–216. ISBN 978-0781788076. الوسيط
|CitationClass=تم تجاهله (مساعدة) - DeCherney, Alan (2013). Current Diagnosis & Treatment : Obstetrics & Gynecology. New York: McGraw-Hill Medical. صفحات Chapter 14: Late Pregnancy Complication, section: premature rupture of membranes. ISBN 978-0071638562. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Beckmann, Charles (2014). Obstetrics and Gynecology, 7e. Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. صفحات Chapter 17: Premature Rupture of Membranes, pg 169–173. ISBN 978-1451144314. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Cunningham, F (2014). Williams Obstetrics. New York: McGraw-Hill Education. صفحات Chapter 23: Abnormal Labor. ISBN 978-0071798938. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Biosynex SA – Easy Diagnostics for Life ! نسخة محفوظة 31 ديسمبر 2017 على موقع واي باك مشين.
- Sharp, GC; Stock, SJ; Norman, JE (Oct 3, 2014). "Fetal assessment methods for improving neonatal and maternal outcomes in preterm prelabour rupture of membranes". The Cochrane database of systematic reviews. 10: CD010209. doi:10.1002/14651858.CD010209.pub2. PMID 25279580. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Kenyon, S; Boulvain, M; Neilson, JP (2 December 2013). "Antibiotics for preterm rupture of membranes". The Cochrane database of systematic reviews. 12: CD001058. doi:10.1002/14651858.CD001058.pub3. PMID 24297389. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Hofmeyr, GJ; Eke, AC; Lawrie, TA (30 March 2014). "Amnioinfusion for third trimester preterm premature rupture of membranes". The Cochrane database of systematic reviews. 3: CD000942. doi:10.1002/14651858.CD000942.pub3. PMID 24683009. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Abou El Senoun, G; Dowswell, T; Mousa, HA (14 April 2014). "Planned home versus hospital care for preterm prelabour rupture of the membranes (PPROM) prior to 37 weeks' gestation". The Cochrane database of systematic reviews. 4: CD008053. doi:10.1002/14651858.CD008053.pub3. PMID 24729384. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Outcome of Term Pregnancies with Premature Rupture of Membranes in Whom Labour was Induced with Oral Misoprostol Authors Dr Mohini Agarwal , Dr Vaishali Pachpande ,Dr Sangeeta Ramteke,Dr Shalini Fusey http://jmscr.igmpublication.org/v4-i11/11%20jmscr.pdf jmscr.pdf نسخة محفوظة 2018-06-02 على موقع واي باك مشين.
- Hösli, Irene (2014). "Tocolysis for preterm labor: expert opinion". Arch Gynecol Obstet. 289: 903–9. doi:10.1007/s00404-013-3137-9. PMID 24385286. الوسيط
|CitationClass=تم تجاهله (مساعدة)
وصلات خارجية
- بوابة طب
 صور وملفات صوتية من كومنز
صور وملفات صوتية من كومنز
