مكافحة العدوى
يشير مصطلح مكافحة العدوى إلى الترتيب الخاص بالوقاية من عدوى المستشفيات أو العدوى المصاحبة لتقديم خدمات الرعاية الصحية. ومثل تلك الإجراءات والتدابير تُعّدُ تدابيراً فرعيةً عمليةً (بدلاً من أن تكون تدابيراً متخصصةً أكاديميةً) تنتمي لعلم الأمراض. ومن ثم في تمثل جزءً من البنية الأساسية التحتية للرعاية الصحية (على الرغم من قلة المعرفة بها وانخفاض الدعم المخصص لها). مما يجعل من مجالي مكافحة العدوى والوبائيات المرتبطة بالمستشفيات مرتبطين بممارسات الصحة العامة بدلاً من توجيههما في المجتمع ككل.
ومن ثم فقضية مكافحة العدوى تخاطب العوامل المرتبطة بانتشار العدوى داخل أماكن تقديم الرعاية الصحية (سواءً من مريض إلى مريضٍ آخرٍ، أو من المرضى لطاقم العمل بالمستشفيات، أو العكس من طاقم العمل إلى المرضى، أو فيما بين أعضاء طاقم العمل نفسه)، ومنها الوقاية (سواءً من خلال التدابير الصحية لنظافة اليد/غسل اليدين، التنظيف/تطهير العدوى/ التعقيم، التطعيم، والمراقبة)، بالإضافة إلى إجراءات الرقابة/التحقيق في انتشار العدوى المشتبه بها داخل إحدى مناطق تقديم الرعاية الصحية (مراقبة وتفشي العدوى)، وكذلك إدارة (مقاطعة حوادث تفشي العدوى). ومن هنا يصبح العنوان شائع الاستخدام ضمن مجال الرعاية الصحية هنا هو "مكافحة العدوى والوقاية منها"
مكافحة العدوى في منشآت الرعاية الصحية
تمثل تقنية التطهير (بالإنجليزية: Aseptic technique) مكوناً رئيسياً لكل الإجراءات والتدابير الطبية الغازية. كما أنه وبصورةٍ مثيلةٍ، فإن تدابير مكافحة العدوى غالباً ما تكون فعالةً أكثر عندما يتم تطبيقها عالمياً بسبب انتشار العدوى الغير مشخصة.
نظافة اليد
أوجدت الدراسات المستقلة لكلٍ من إيجنز سيملويس (بالإنجليزية: Ignaz Semmelweis) عام 1847 في فيينا والسير أوليفر ويندل هولمز في عام 1843 في بوسطن رابطاً وصلةً فيما بين نظافة أيدي العاملين في قطاع الرعاية الصحية وانتشار الأمراض المنتقلة عن طريق المستشفيات.[1] مما جعل مراكز مكافحة الأمراض واتقائها يوضح في بيانٍ له أنها "مسألةٌ موثقةٌ جيداً تلك الخاصة بأن أكثر إجراءٍ هامٍ للوقاية من انتشار مسببات المرض أو الباثوجين يتمثل في غسل الأيدي الفعال." [2] ومن ثم، فقد أصبح غسل اليد إجراءً إلزامياً في معظم منشآت الرعاية الصحية بالإضافة إلى أنه أصبح مطالباً به من قِبَلِ تشريعات وتنظيمات العديد من الولايات المختلفة والمحلية كذلك.[3]
وفي الولايات المتحدة الأمريكية، تطالب معايير « إدارة السلامة والصحة المهنية » [4] بأن يقوم أصحاب الأعمال بتوفير تسهيلاتٍ ومرافقٍ للسماح بإمكانية غسل الأيدي، بالإضافة إلى ضرورة ضمان وتأمين عسل العمال لأيديهم وأي جزءٍ آخرٍ من الجلد الظاهر بالماء والصابون أو غسل الأغشية المخاطية بالماء الدافق بمجرد رؤيته أو ملاحظته بعد الاتصال بالدم أو أي موادٍ أخرى ناقلةٍ للعدوى.
| الطريقة المتبعة | التغير الواقع في البكتريا الموجودة |
|---|---|
| المناشف الورقية (رقاقتان، 100% معاد تدويرها). | - 48.4% |
| المناشف الورقية (رقاقتان من خلال الهواء المجفف، 50% معاد تدويرها) | - 76.8% |
| مجفف الهواء الساخن | + 254.5% |
| مجفف طائرة هوائية | + 14.9% |
تُعَد عملية التجفيف أحد الأجزاء الرئيسية الهامة في عملية نظافة اليد. ففي نوفمبر 2008، تم إجراء دراسةٍ لم يراجعها الأقران [5] في ندوة النسيج الأوروبية بواسطة جامعة ويستمنستر بلندون، والتي قارنت مستويات البكتريا الموجودة بعد استخدام كلٍ من المنشفة الورقية، مجفف اليد بالهواء الساخن، ومجفف اليد بالهواء النفاث الحديث.[6] حيث توصلت الدراسة إلى أنه من بين تلك الأساليب الثلاثة، قلصت المنشف الورقية فقط من العدد الكلي للبكتريا الموجودة على اليد، حيث يصبح الأمر (استخدام المناشف) أكثر فعاليةٍ مع استخدام "التجفيف عبر الهواء".
كما أجرى مقدموا الدراسة مجموعةً من الاختبارات كذلك لاستبيان ما إذا كانت هناك احتمالية لتلوثٍ عريضٍ لمستخدمي غرفة الغسيل الآخرين بالإضافة إلى بيئة غرفة الغسيل كنتيجةٍ لكل نمطٍ من أنماط التجفيف المقدمة في تلك الدراسة. وقد توصلوا إلى أن:
- يستطيع مجفف الهواء النفاث والذي عند القدرة على إنتاج تيار هوائي بسرعة 400 ميل في الساعة أن يجعل الكائنات الدقيقة تتطاير متباعدةً عن الأيدي ووحدة المجفف كذلك، ومن ثم فمن المحتمل تلويث المستخدمين الآخرين بغرفة الغسيل بالإضافة إلى بيئة غرفة الغسيل على مسافةٍ تصل إلى مترين بعيداً عن وحدة المجفف.
- ينشر مجفف الهواء الساخن الكائنات الحية الدقيقة بعيداً على مسافةٍ تصل إلى 0.25 متراً بعيداً عن المجفف .
- أما المناشف الورقية فلم يثبت إحصائياً أنها تتسبب في انتشار الكائنات الحية الدقيقة على الإطلاق.
أما في عام 2005، فقد أجرت TUV Produkt und Umwelt دراسةً لتقييم طرق غسل اليدين المختلفة.[7] حيث تم تقدير التغيرات الحالية في أعداد البكتريا بعد تجفيف اليدين باختلاف الطريقة المتبعة للتجفيف كما يلي:
| طريقة التجفيف | التأثير على عدد البكتريا |
|---|---|
| المناشف الورقية | انخفاض بنسبة 24% |
| مجفف الهواء الساخن | زيادة بنسبة 117% |
التنظيف، التطهير والتعقيم
تهدف عملية التعقيم إلى قتل الكائنات الدقيقة، بالإضافة إلى أنه يمثل المستوى الأعلى لعملية قتل الميكروبات مما يجعلها عمليةً ممكنةً. ومن ثم فقد تكون المعقمات الحرارة فقط، أو البخار، أو المواد الكيميائية السائلة.[8] هذا وتتحدد فعالية المُعَقِم (كالموصلة البخارية « الموصدة ») من خلال ثلاثة طرق.[8] أولاً: المؤشرات الميكانيكية والمقاييس على الآلة نفسها تشير إلى العملية الملائمة للآلة. ثانياً: مؤشرات الحرارة الحساسة أو الشريط على أكياس التعقيم والتي تغير اللون، قد تشير إلى المستويات الملائمة من الحرارة أو البخار. وثالثاً: (الأكثر أهميةٍ) يتمثل في الاختبار والفحص البيولوجي والذي فيه يتم انتقاء أو اختيار كائناً دقيقاً مقاوماً كيميائياً (وفي الأغلب الأطراف النهائية في البكتريا (إندوسبور)) كتحدٍ معياريٍ. فلو ثَبُتَ وقتلت العملية الكائن الدقيق، يُعَد ذلك المُعَقِمُ فعالاً. كما يجب ملاحظة أنه يجب تنظيف الأدوات والأجهزة المختلفة، حتى تكون فعالة في التعقيم، وإلا فقد يمثل الحطام عائقاً واقياً، حيث يحجب الميكروبات ويقيها من عملية التعقيم المميتة لها. كذلك يجب الاعتبار والالتزام بالرعاية بصورةٍ مثيلةٍ بعد انتهاء عملية التعقيم حتى يتم ضمان عدم تلوث الأجهزة والأدوات المُعَقِمَة قبيل استخدامها.[8]
أما التطهير فيشير إلى استخدام الماد الكيميائية السائلة على الأسطح وفي درجات حرارة الغرفة بهدف قتل الكائنات الحية الدقيقة مسببات الأمراض. وهنا نلاحظ أن عملية التطهير أقل فعاليةٍ من التعقيم بسبب أنها لا تقتل مسببات الأمراض البكتيرية نتيجة أنها لا تقتل الأبواغ البكتيرية.[8]
ومن هنا نعتبر أن عملية التعقيم، إن تم تنفيذها بصورةٍ مناسبةٍ، تصبح طريقةً فعالةً في منع البكتيريا من الانتشار. حيث أنها يجب استخدامها في عملية تنظيف الأجهزة والمعدات أو القفازات الطبية الطبية، وبصورةٍ أساسيةٍ أي نوعٍ من الأدوات الطبية والتي تتصل مباشرةً مع الدم والأنسجة المعقمة.
توجد أربعة طرقٍ مختلفةٍ يمكن من خلالها تعقيم مثل تلك الأدوات أو الأجهزة: التعقيم باستخدام الموصدة أو الأوتوكلاف (وذلك من خلال استخدام بخار الماء عالي الضغط)، التسخين الجاف (في الأفران)، أو من خلال استخدام المعقمات الكيميائية، ومنها على سبيل المثال glutaraldehydes، أو محاليل الفورمالدهيد أو من خلال الإشعاع (وذلك مع مساعدة العناصر الكيميائية). ويجب ملاحظة أن الطريقتين الأولى والثانية هما الأكثر شيوعاً في مجال التعقيم بصورةٍ أساسيةٍ، وذلك بسبب سهولة الحصول عليهما وتواجدهما بصورةٍ متوافرة. كما أن التعقيم بالبخار يُعَدُ أحد أكثر الطرق فعاليةٍ لم تم تطبيقها بصورةٍ صحيحةٍ وملائمةٍ والتي غالباً ما يكون من الصعب تحقيقها. حيث غالباً ما يتم تعقيم الأدوات المستخدمة داخل منشآت ومرافق الرعاية الصحية باستخدام تلك الطريقة. وتتمثل القاعدة العامة في تلك الحالة في أنه للحصول على تعقيمٍ فعالٍ، يجب أن يتفاعل البخار ويتلامس مع كل الأسطح المقصود تعقيمها. هذا وتُعَدُ طريقة التعقيم بالتسخين الجاف داخل الأفران إحدى طرق التعقيم المقبولة كذلك، على الرغم من أنه يمكن استخدامها فقط في تعقيم وتطهير الأدوات المصنوعة من المعدن أو الزجاج. حيث أن درجات الحرارة العالية جداً والمطلوبة لإجراء عملية التعقيم على هذه الصورة قادرةً على إذابة الأدوات غير المصنوعة من الزجاج أو المعدن.
ويتم إجراء التعقيم بالبخار عند درجات حرارةٍ تصل إلى 121 سلسيوس، وضغطٍ يصل إلى 106 كيلو باسكال. وفي مثل تلك الظروف، يجب تعقيم العناصر والأدوات المنبسطة لمدة عشرين دقيقةً، في حين يتم تعقيم الأدوات الملفوفة وغير المنبسطة بلمدة 30 دقيقةً. وهنا يتم حساب الوقت اللازم للتعقيم بمجرد الوصول إلى درجة الحرارة المطلوب التعقيم عندها. ونلاحظ أن التعقيم بالبخار يتطلب توافر أربعة شروطٍ لتكون الكملية كافيةٍ: الاتصال الكاف الملائم بأسطح الأدوات، درجات حرارة عالية بصورةٍ كافيةٍ، التوقيت الزمني السليم، الرطوبة الكافية.[9] هذا ويمكن إجراء عملية التعقيم باستخدام البخار عند درجة حرارةٍ 170 سلسيوس، ولكن مع ضغطٍ مزدوجٍ. في حين يمكن إجراء عملية التعقيم بالتسخين الجاف عند درجة حرارةٍ 170 سلسيوس ولمدة ساعةٍ واحدةٍ أو لمدة ساعتين عند درجة حرارةٍ 160 سلسيوس. وكذلك يمكن إجراء التعقيم بالتسخين الجاف عند درجة حرارةٍ 121 سلسيوس ولكن لمدة 16 ساعةٍ على الأقل.[10]
هذا ويمكن استخدام مصطلح التعقيم الكيميائي، والذي يشير إلى التعقيم البارد، لتعقيم الأدوات والآلات التي لا يمكن تطهيرها طبيعياً من خلال كلتا العمليتين السابق ذكرهما. وهنا نلاحظ أن تلك الأدوات المعقمة التي يتم تعقيمها بواسطة التعقيم البارد، هي الأدوات التي تتعرض للتلف في حال تم تعقيمها باستخدام طريقة التعقيم المنتظمة. وتُستخدم مركبات glutaraldehydes الفورمالدهيد في تلك العملية، إلا أنه يتم استخدامهما بطرقٍ مختلفةٍ. حيث أنه عند استخدام النوع الأول من المطهرات، يتم غمس الأدوات المراد تعقيمها في محلولٍ بتركيزٍ 2-4% لما لا يقل عن عشر ساعاتٍ، بينما يتم غمسها في محلول فورمالديهايد بتركيز 8% والذي يُطهر الأدوات في غضون 24 ساعةً أو أكثر. مما يجعل من عملية التعقيم الكيميائية أكثر كلفةً من عملية التعقيم بالبخار ومن ثم فهي تُستخدم مع الأدوات التي لا يمكن تعقيمها بأيٍ من الطرق الأخرى. وبعد أن يتم غمس الأدوات في المحاليل الكيميائية، يكون ضرورياً وإلزامياً شطفها بالماء الجاريوالذي سيزيل بدوره كل البقايا من المطهرات. وهذا هو السبب الكامن وراء كون الإبر وسرينجات الحقن لا يتم تعقيمهما بنفس الطريقة، حيث لا يمكن إزالة البقايا المتخلفة عن استخدام المحاليل المطهرة الكيميائية بعد شطفها بالماء الجاري ومن ثم من الممكن أن تتداخل مع العلاج الذي يتم استخدامهما لتوصيله. وعلى الرغم من أن الفورمالديهايد أقل تكلفةً من الغلوتارالديهايد، إلا أنه أكثر هيجاناً للعين، الجلد، والقصبة الهوائية، بالإضافة إلى أنه يُصَنَف على أنه مسرطن محتمل.[9]
كما تتواجد بعض الطرق الأخرى للتعقيم، على الرغم من أن فعاليتها ما زالت محل جدلٍ ونقاشٍ، والتي منها التعقيم الغازي، التعقيم بالموجات فوق الصوتية، بالإضافة إلى التعقيم باستخدام المواد والعوامل الكيميائية الأخرى ومنها: حمض بيروروكسيتيك، بارافورمالدهيد، والتعقيم باستخدام البلازما الغازية.
ويمكن الوقاية من التعرض للعدوى التي تحدث في المنازل كذلك. حيث يُنْصَحُ الأفراد في سبيل تقليص فرص التعرض للعدوى، بأن يحافظوا على سلامة الإجراءات الصحية كغسل اليدين بعد كل اتصالٍ مع مناطقٍ مشكوكٍ فيها أو أي سوائلٍ جسديةٍ، والتخلص من القمامة على فتراتٍ منتظمةٍ لمنع الجراثيم من النمو.[11]
تجهيزات الحماية الشخصية
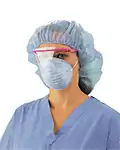
تتضمن تجهيزات الحماية الشخصية (بالإنجليزية: Personal protective equipment (PPE)) الملابس الخاصة أو المعدات التي يرتديها العامل للحماية من أي مخاطر. ويتمثل الخطر في منشآت الرعاية الصحية في التعرض للدم، اللعاب، أو السوائل الجسدية الأخرى أو العباء الجوي والتي قد تكون محملة بمصادر العدوى ومنها التهاب الكبد الفيروسي ج، الإيدز أو مسببات الأمراض الأخرى المنتقلة عن طريق الدم أو السوائل الجسدية. وهنا تقي تجهيزات الحماية الشخصية من الاتصال مع المواد المعدية من خلال خلق مانع أو عازل فيما بين المادة المعدية (المسببة للعدوى) وعامل الرعاية الصحية المعرض للعدوى.
وفي الولايات المتحدة الأمريكية، تُطالب « إدارة السلامة والصحة المهنية » العمال باستخدام تجهيزات الحماية الشخصية لحماية أنفسهم من التعرض لمسببات الأمراض الناقلة للأمراض المعدية عن طريق الدم أو السوائل الجسدية الأخرى، وذلك في حالة توقع احتمالية تعرضهم لمثل تلك المواد.[12]
ومن أمثلة تجهيزات الحماية الشخصية القفازات الطبية، العباءة الطبية، القلنسوات، أغطية الحذاء، أقنعة الوجه (الكمامة)، أقنعة التنفس الاصطناعي، النظارات الواقية، الأقنعة الجراحية وكمامة قناع مانع للاستنشاق. وغالباً ما تقرر التنظيمات والتشريعات أو بروتوكول مكافحة العدوى عدد تلك التجهيزات المستخدمة بالإضافة إلى طريقة استخدامها داخل المنشأة الطبية محط التساؤول أو الشك. مع ملاحظة أن العديد من تلك الأدوات يتم التخلص منها بعد استخدامها لمرةٍ واحدةٍ فقط بهدف تجنب حملها لمسببات الأمراض المعدية من مريضٍ إلى آخرٍ وكذلك لتجنب تكاليف التطهير العالية. مما دعى إدارة السلامة والصحة المهنية بالولايات المتحدة الأمريكية لأن تُطالب بالتخلص الفوري من أو تطهير أدوات الحماية الشخصية قبيل مغادرة منطقة العمل التي وقع فيها تفشٍ للعدوى أو التعرض لها.[13]
تطعيم العاملين في مجال الرعاية الصحية
قد يتعرض العاملين في مجال الرعاية الصحية إلى صور العدوى المختلفة في أثناء مسار عملهم. مما يجعل اللقاحات أو التطعيمات متاحة بهدف توفير بعض صور الحماية للعاملين في منشآت الرعاية الصحية. حيث أنه بناءً على التنظيمات والتشريعات، التوصيات، وظيفة العامل الخاصة، أو التفضيلات الشخصية، يتلقى العاملون في مجال الرعاية الصحية أو المستجيبون الأوائل للتطعيمات أو اللقاحات الخاصة بـ: التهاب الكبد الوبائى ب، الإنفلونزا، الحصبة، النكاف والحصبة الألمانية، الكزاز (التيتانوس)، الخناق (الديفتريا)، السعال الديكي، والحماق (بالإنجليزية: varicella vaccine). إلا أنه وبصورةٍ عامةٍ، فإن اللقاحات لا تضمن الحماية الكاملة من العدوى المرضية، حيث أن هناك احتمال للتعرض للأعراض والتأثيرات المختلفة لتلقي ذلك اللقاح.[14]
الوقاية بعد التعرض للعدوى
في بعض الحالات التي يتعذر فيها الحصول على اللقاح بعد التعرض للعدوى، تكون الوقاية هنا هي خير سبيل لحماية عمال الرعاية الصحية المعرضين لتهديد الإصابة بالأمراض المعدية. على سبيل المثال، يمكن أن تترسب الجسيمات الفيروسية المسببة لعدوى نقص المناعة المكتسب (الإيدز) إن تم الحقن بالأجسام المضادة في غضون أربعة ساعاتٍ من التعرض المثبت الواضح للفيروس.
مراقبة الأمراض المعدية الناشئة
(بالإنجليزية: Disease surveillance)
رصد العدوى يتمثل في عملية التحقيق والاستقصاء في ظاهرة انتشار العدوى باستخدام تعريفات ومحددات مركز ضبط الأمراض واتقائها. فتحديد عدوى يتطلب أن يراجع ممارس لعملية مكافحة العدوى خريطة المريض ويرى إن كان المريض يعاني من أعراض وإشارات عدوى ما. ويُغَطي تعريف الرصد والمراقبة عدوى الدم، مجرى البول، الالتهاب الرئوي، والمواقع الجراحية.
وعادة ما تضمنت عملية الرصد تقييم البيانات الدالة إحصائياً بالإضافة إلى مدخلٍ لذلك، بهدف تقييم الإجراءات والتدابير الوقائية ومنها عزل المرضى الذين يُعانون من أمراضٍ معديةٍ. هذا بالإضافة إلى أن الحلول المقدمة على شكل برامج حاسوبية متداخلة ومتكاملة أصبحت متاحةً والتي تقوم بتقييم رسائل المخاطر الواردة من علم الأحياء والمصادر الإلكترونية الأخرى. وبتقليل الحاجة إلى مدخل البيانات، قلصت هذه البرامج الحاسوبية بصورةٍ دالةٍ وواضحةٍ من عبيء عمل ممارس مكافحة العدوى على جمع البيانات، مما يحررهم للتركيز على تحركات الرصد والمراقبة السريرية.
نتيجة أن ثلث العدوى المكتسبة جراء العمل في مجال الرعاية الصحية تقريباً يمكن الوقاية منها ثلث العدوى المكتسبة جراء العمل في مجال الرعاية الصحية تقريباً يمكن الوقاية منها، فإن أنشطة الرصد والوقاية تمثل أولويةً متزايدةً لدى العاملين في المستشفيات. هذا وقد أوجدت دراسةٌ أجراها مركز ضبط الأمراض واتقائها في الولايات المتحدة الأمريكية حول مشروع مكافحة وضبط العدوى المكتسبة (بالإنجليزية: Efficacy of Nosocomial Infection Control Project) أ المستشفيات تقلل من معدلات العدوى المكتسبة بها بنسبة 32% تقريباً من خلال التركيز على رصد الأنشطة وجهود الوقاية المبذولة.
الحجر الصحي
 مقالة مفصلة: حجر صحي
مقالة مفصلة: حجر صحي
يشير الحجر الصحي في سياق الرعاية الصحية إلى مختلف الإجراءات الفيزيائية المتخذة لاحباط عمليات انتشار العدوى المنتشرة بالمستشفيات. حيث تتواجد صوراً مختلفةً للحجر الصحي والتي يتم تطبيقها اعتماداً على نمط العدوى والعوامل المتضمنة في انتشارها، وذلك بهدف مواجهة التشابه في عملية الانتشار عبر الجسيمات الهوائية أو القطرات، أو من عبر الاتصال عن طريق الجلد، أو من خلال الاتصال عن طريق سوائل الجسم.
التحقيق في تفشي العدوى
عندما تلاحظ فرق مكافحة العدوى مجموعةً غير عاديةٍ من حالات الإصابة بالمرض، تجري تلك الفرق تحقيقاتها لتقرير ما إذا كان هناك تفشيٍ أو اجتياحٍ حقيقيٍ للعدوى (نتيجةً للتلوث في عملية الفحص التشخيصي)، أم أنها مجرد تقلبٍ عشوائيٍ في تكرار العدوى. حيث أنه لو حدث وتم اكتشاف حادثة اجتياحٍ للعدوى، يحاول ممارسوا مكافحة العدوى تقرير ما الأسباب المؤدية إلى تفشي حالات العدوى تلك. وغالباً ما تكون الخطب الوعظية والكلمات الإرشادية والخاصة بالممارسات السليمة تُعَدُ مسؤولةً عن تلك الحالة، على الرغم من أن بعض العوامل الأخرى (ومنها التعليمات المحددة) قد تُمَثِلَ مصدر المشكلة.
هنا لابد أن نلاحظ أن للتحقيقات في قضايا تفشي الأمراض المعدية أكثر من غرضِ فرديٍ، حيث أُجريت تلك التحقيقات بهدف الوقاية من تعرض المزيد من الحالات الإضافية للعدوى الجارية، بالإضافة إلى منع وقوع حالات تفشٍ مستقبليةٍ، وكذلك تعلم المزيد عن مرضٍ جديدٍ أو تعلم شيئاً جديداً عن مرضٍ قديمٍ. هذا بالإضافة إلى أنه من الأهداف الجلية الأخرى الكامنة وراء التحقيقات في حالات تفشي العدوى طمأنة العامة، التقليل من الاضطرابات الاقتصادية والاجتماعية بالإضافة إلى تدريس علم الوبائيات أو انتشار الأمراض.[15]
بناءً على ما أوردته منظمة الصحة العالمية، فيقصد بالتحقيقات في حالات تفشي العدوى التوصل إلى الأسباب المؤدية إلى وقوع العدوى، وما طبيعة الأفراد المعرضين لخطر الإصابة بالعدوى وما هي عوامل الخطورة المؤثرة.
وغالباً ما يتم نشر نتيجة التحقيقات في عملية تفشي العدوى أو الاجتياح للعامة على صورة تقريرٍ توضح فيه النتائج بهدف توصيلها إلى السلطات، الإعلام، المجتمع العلمي وأمثالهم. حيث غالباً ما تستخدم تلك التقارير كأدوات تربويةٍ.
التدريب على مكافحة العدوى والرعاية الصحية للأوبئة
قد يكون للمارسين خبراتٌ تعليميةٌ متنوعةٌ، حيث أن البعض منهم يبدأ حياته المهنية كممرضاتٍ، في حين يبدأ البعض الآخر حياتهم كتقنيين طبيين (خاصةً في مجال الميكروبيولوجيا الطبية)، هذا وقد يكون بعضهم الآخر أطباء (من المتخصصين عادةً في مجال الأمراض المعدية). ثم تقدم المنظمات المهنية التالي ذكرها بتقديم الدورات التدريبية المتخصصة في مجال ضبط العدوى والرعاية الصحية للأوبئة. وغالباً ما يتدرب الأطباء الراغبين في العمل في مجال مكافحة الأوبئة كممارسين مكافحة للعدوى ضمن سياق زمالة الأمراض المعدية.
وفي الولايات المتحدة الأمريكية، يقوم لجنة تأهيل مكافحة العدوى والأوبئة لجنة تأهيل مكافحة العدوى والأوبئة، شركةٌ خاصةٌ، باعتماد وتصديق ممارسي مكافحة العدوى وفقاً لخلفيتهم التعليمية وخبراتهم المهارية، بالإضافة إلى اختبار أساسهم العلمي من خلال اختباراتٍ معياريةٍ. حيث تُصبِح الشهادة المعتمدة والممنوحة لهؤلاء الممارسين هي (CIC) (التأهيل في مكافحة العدوى والأوبئة). حيث يجب على المرء أن يحصل على خبرةٍ في مجال مكافحة العدوى كشرطٍ لانضمامه إلى أعضاء اللجنة. مع ملاحظة أنه يجب تجديد شهادة الاعتماد تلك كل خمس سنواتٍ.
حيث يُقَدَم مقرراً في الأوبئة المنتشرة في المستشفيات (خاص بمكافحة العدوى في منشآت المستشفى) مشاركةً كل عام مع مراكز ضبط الأمراض واتقائها وجمعية الرعاية الصحية للأوبئة في الولايات المتحدة الأمريكية.
كما تعرض رابطة مهنيي مؤسسة مكافحة العدوى والأوبئة (بالإنجليزية: Infection Control and Epidemiology, Inc) دوراتٍ تدريبيةٍ في ضبط العدوى.[16]
المعايير
أستراليا
نشرت الكلية الملكية الأسترالية للممارسين العموم نسخةً مراجعةً من معايير مكافحة العدوى المكتبية والتي تُغَطي قطاعات التعامل مع الحصانة والتعقيم بالإضافة إلى رصد المرض.[17], [18] على الرغم من ذلك، فإن الوثيقة الخاصة بالعادات الصحية الشخصية للعاملين في مجال الصحة مقصورةٌ فقط على عادات النظافة الصحية لليدين، التخلص من النفايات، والتعامل مع المنسوجات، والتي قد لا تكون كافيةً حيث أن بعض مسببات الأمراض منقولةٌ عن طريق الهواء أو قد تنتشر عن طريق التيار الهوائي.[19], [20]
الولايات المتحدة الأمريكية
تم صياغة التنظيمات والتشريعات الفيدرالية الإتحادية والتي تصف معايير مكافحة العدوى في الجزء 29 من قانون التنظيمات الفيدرالية الإتحادية، الفقرتين: 1910، و1030 للمسببات الأمراض المنقولة عن طريق الدم.[21]
انظر أيضاً
المصادر
- CDC Guideline for Hand Hygiene in Health-Care Settings نسخة محفوظة 29 يناير 2018 على موقع واي باك مشين.
- CDC General information on Hand Hygiene نسخة محفوظة 03 يوليو 2017 على موقع واي باك مشين.
- Safechem Ltd نسخة محفوظة 02 سبتمبر 2018 على موقع واي باك مشين.
- OSHA Bloodborne Pathogens Regulations 1910.1030 نسخة محفوظة 29 يونيو 2018 على موقع واي باك مشين.
- According to p. 35 of the Redway/Fawdar presentation, "Note: this study has not been peer reviewed but it is intended that the test methods described in this document are provided in sufficient detail to allow replication by those who wish to confirm the results."
- Keith Redway and Shameem Fawdar (School of Biosciences, University of Westminster London) (نوفمبر 2008). WUS Westminster University hygiene study, nov2008.pdf "A comparative study of three different hand drying methods: paper towel, warm air dryer, jet air dryer'" تحقق من قيمة
|مسار أرشيف=(مساعدة) (PDF). Table 4. European Tissue Symposium. صفحة 13. مؤرشف من الأصل (PDF) في 29 أغسطس 2017. اطلع عليه بتاريخ 31 أكتوبر 2009. الوسيط|CitationClass=تم تجاهله (مساعدة) - TÜV Produkt und Umwelt GmbH Report No. 425-452006 A report concerning a study conducted with regard to the different methods used for drying hands; September 2005 TÜV - Study of different methods used for drying hands Sept 2005.pdf نسخة محفوظة 4 أغسطس 2017 على موقع واي باك مشين.
- (Miller, Chris H.. Infection Control and Management of Hazardous Materials for the Dental Team, 4th Edition. Mosby Elsevier Health Science, 2010. chpt 11).
- "Sterilization" (PDF). مؤرشف من الأصل (PDF) في 31 يوليو 2005. اطلع عليه بتاريخ 27 يوليو 2010. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Eliminating Microbes". مؤرشف من الأصل في 26 أبريل 2014. اطلع عليه بتاريخ 27 يوليو 2010. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Preventing Infections Adequately". مؤرشف من الأصل في 17 سبتمبر 2017. اطلع عليه بتاريخ 27 يوليو 2010. الوسيط
|CitationClass=تم تجاهله (مساعدة) - OSHA Bloodborne Pathogens Regulations 1910.1030(d)(2)(i) نسخة محفوظة 29 يونيو 2018 على موقع واي باك مشين.
- OSHA 1910.1030(d)(3)(vii) نسخة محفوظة 29 يونيو 2018 على موقع واي باك مشين.
- CDC Vaccine Site نسخة محفوظة 1 مايو 2017 على موقع واي باك مشين. "نسخة مؤرشفة". Archived from the original on 2 أبريل 2007. اطلع عليه بتاريخ 25 أكتوبر 2010. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: BOT: original-url status unknown (link) - "Conducting and Outbreak" (PDF). مؤرشف من الأصل (PDF) في 16 سبتمبر 2007. اطلع عليه بتاريخ 27 يوليو 2010. الوسيط
|CitationClass=تم تجاهله (مساعدة) - https://web.archive.org/web/20160305050836/http://apic.org/am/template.cfm?section=education. مؤرشف من الأصل في 5 مارس 2016. الوسيط
|CitationClass=تم تجاهله (مساعدة); مفقود أو فارغ|title=(مساعدة) - The Royal Australian College of General Practitioners. "RACGP Infection Control Standards for Office-based Practices (4th Edition)". مؤرشف من الأصل في 10 أكتوبر 2012. اطلع عليه بتاريخ 08 نوفمبر 2008. الوسيط
|CitationClass=تم تجاهله (مساعدة) - The Royal Australian College of General Practitioners. "Slides - RACGP Infection Control Standards for Office-based Practices (4th Edition)" (PDF). مؤرشف من الأصل (PDF) في 30 أغسطس 2007. اطلع عليه بتاريخ 08 نوفمبر 2008. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Dix, Kathy. "Airborne Pathogens in Healthcare Facilities". مؤرشف من الأصل في 2 أغسطس 2009. اطلع عليه بتاريخ 11 ديسمبر 2008. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Nicas, Mark; Nazaroff, WW; Hubbard, A; et al. (2005). "Toward Understanding the Risk of Secondary Airborne Infection: Emission of Respirable Pathogens". Journal of Occupational and Environmental Hygiene. 2 (3): 143–154. doi:10.1080/15459620590918466. PMID 15764538. الوسيط
|CitationClass=تم تجاهله (مساعدة); Explicit use of et al. in:|الأول=(مساعدة);|access-date=بحاجة لـ|url=(مساعدة) - Bloodborne pathogens. - 1910.1030 نسخة محفوظة 29 يونيو 2018 على موقع واي باك مشين.
وصلات خارجية
- رابطة مهنيي مؤسسة مكافحة العدوى والأوبئة مكونة أساساً من متمرسي مكافحة العدوى والوقاية المزودين بالخلفية التقنية الطبية والتمريضية.
- الجمعية الأمريكية للرعاية الصحية للأوبئة وهي الأكثر ثقلاً وتأثيراً تجاه الممارسين والذين في أغلب الأحيان ما يكونون أطباء بشريين أو العاملين في مجال الوبائيات بشهادة الدكتوراه.
- موقع إلكتروني عن عدوى المستشفيات
- شبكة مكافحة العدوى في ولاية كولومبيا البريطانية
- شبكات مكافحة العدوى الإقليمية
- شركة ICNet الدولية المحدودة
- بوابة طب
