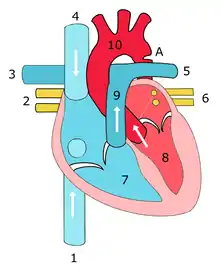
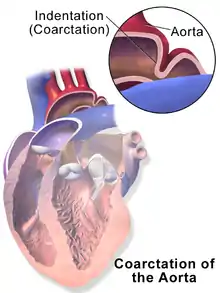
تضيق الأبهر
تضيق الأبهر (بالإنجليزية: Aortic coarctation) أو اختصارًا (CoA)[1][2] هو عبارة عن عيب خلقي يكون فيه الشريان الأبهر ضيقًا في منطقة دخول القناة الشريانية (أو الرباط الشرياني الناجم عن غلق القناة). كلمة "coarctation" تعني التضيق. وهو أكثر شيوعًا في قوس الأبهر. وقد يكون القوس صغير في الأطفال الذين يعانون من تضيق الأبهر. وقد تحدث عيوب أخرى في القلب أيضًا مع وجود التضيق، وعادة ما يحدث على الجانب الأيسر من القلب. عندما يكون المريض مصاب بتضيق الأبهر، يعمل البطين الأيسر بجد أكبر. وبسبب تضيق الأبهر، ينبغي أن يولد البطين الأيسر ضغط أعلى بكثير من المعتاد من أجل ضخ ما يكفي من الدم من خلال الشريان الأورطي وتوصيله إلى الجزء السفلي من الجسم. إذا كان التضييق شديد بما فيه الكفاية، قد لا يكون البطين الأيسر قويًا بما فيه الكفاية لدفع الدم من خلال الضيق، مما يؤدى إلى نقص الدم في النصف السفلي من الجسم. ومن الناحية الفسيولوجية، تشبه أعراض الضيق الكامل للأبهر أعراض انقطاع قوس الأبهر.
| تضيق الأبهر | |
|---|---|
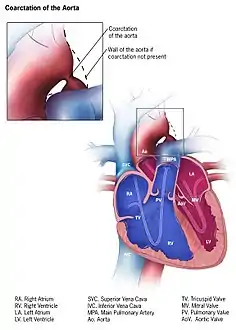 توضيح لتضيق الأبهر توضيح لتضيق الأبهر | |
| معلومات عامة | |
| الاختصاص | جراحة القلب |
| من أنواع | مرض الأبهر ، واضطراب جيني |
| الموقع التشريحي | أبهر |
| الإدارة | |
| أدوية | |
| حالات مشابهة | تضيق الصمام الأبهري |
التصنيف
يصنف تضيق الأبهر إلى ثلاثة أنواع:[3]
- تضيق الأبهر السابق للقناة: حيث يعتمد تدفق الدم إلى الجزء البعيد عن الضيق في الشريان الأبهر على القناة الشريانية. وبالتالي يمكن أن يهدد ضيق الأبهر الشديد الحياة. ينتج تضيق الأبهر السابق للقناة عند حدوث شذوذ داخل القلب أثناء حياة الجنين يقلل من تدفق الدم خلال الجانب الأيسر من القلب، مما يؤدي إلى نقص تنسج الشريان الأبهر. ويظهر هذا النوع في حوالي 5٪ من الرضع الذين يعانون من متلازمة تيرنر.[4][5]
- تضيق الأبهر عند القناة: يحدث التضييق عند مغرز القناة الشريانية في الأبهر. ويظهر هذا النوع عادة عند غلق القناة الشريانية.
- تضيق الأبهر التالي القناة: التضييق يكون في الجزء البعيد لمغرز القناة في الأبهر. حتى مع كون القناة مفتوحة، فإن تدفق الدم إلى الجزء السفلي من الجسم يمكن أن تكون ضعيفًا. وهذا النوع هو الأكثر شيوعًا في البالغين. ويرتبط مع تثلم الأضلاع (بسبب الدوران الجانبي)، وارتفاع ضغط الدم في الأطراف العلوية، وضعف النبض في الأطراف السفلية. ومن المرجح أن يكون تضيق الأبهر التالي للقناة نتيجة لتمديد الشريان العضلي (القناة الشريانية) إلى شريان مرن (الشريان الأورطي) أثناء الحياة الجنينية، حيث يؤدي تقلص وتليف القناة الشريانية عند الولادة في وقت لاحق إلى تضييق التجويف الأبهري.[6]
تضيق الأبهر وتضيق الصمام الأبهري كلاهما شكل من أشكال ضيق الأبهر. من حيث أصل معنى الكلمة، فإن الاسمين ليسا مختلفين، ولكن التمييز التقليدي في استخدامها يسمح بالتفريق بين الجوانب السريرية. كما أن تضيق الأبهر يحدث في قوس الأبهر، عند أو بالقرب من القناة الشريانية، في حين أن تضيق الصمام الأبهري يحدث في جذر الأبهر، عند أو بالقرب من الصمام الأبهري.
العلامات والأعراض
في الحالات الخفيفة، قد لا يُظهر الأطفال أي علامات أو أعراض في البداية، ولا يمكن تشخيص حالتهم حتى وقت لاحق من الحياة. بعض الأطفال الذين ولدوا بتضيق الأبهر يكون لديهم عيوب أخرى في القلب أيضًا، مثل تضيق الصمام الأبهري، أو عيب الحاجز البطيني، أو القناة الشريانية المفتوحة، أو تشوهات الصمام التاجي.
تضيق الأبهر شائع في الأولاد بمعدل مرتين أكثر من الفتيات. ولكنه شائع في الفتيات الذين لديهم متلازمة تيرنر.
قد لا توجد أعراض مع الضيق البسيط. وعندما تكون الأعراض موجودة فهي تشمل : صعوبة في التنفس، وفقدان الشهية، ومشاكل في التغذية، والفشل في النمو. في وقت لاحق قد يصاب الأطفال بأعراض مرتبطة بتدفق الدم وتضخّم القلب. وقد يشعرون بالدوار أو ضيق النفس، أو الإغماء، أو ألم في الصدر، أو التعب، أو الصداع، أو نزيف في الأنف. وقد يشعرون ببرودة وألم في القدمين خلال ممارسة الرياضة (العرج المتقطع).
في الحالات الأكثر شدة، قد يحدث للأطفال مشاكل خطيرة بعد الولادة مباشرة؛ لأن الدم الخارج من الشريان الأبهر لا يكفي بقية الجسم. ارتفاع ضغط الدم الشرياني في الذراعين وانخفاضه في الأطراف السفلية هو العَرَض الكلاسيكي. وفي الأطراف السفلية، يكون النبض ضعيف في الشرايين الفخذية وشرايين القدمين.
يحدث الضيق عادة بعد الشريان تحت الترقوة الأيسر. ومع ذلك، إذا كان يقع قبل ذلك، يصبح تدفق الدم إلى الذراع الأيسر منقوص، أو يكون النبض في الشرايين الكعبرية مختلف من حيث القوة (يكون طبيعيا على الذراع الأيمن، وضعيف أو متأخر على اليسار). في هذه الحالات، قد يكون الفرق بين النبض الكعبري الطبيعي في الذراع الأيمن ونبض الفخذ المتأخر في الساقين (أي من الجانبين) واضحًا، في حين أن مثل هذا التأخير لا يكون ملحوظ عند جس كل من الذراع الأيسر المتأخر مع النبضات الفخذية. من ناحية أخرى، فإن الضيق الذي يحدث بعد الشريان تحت الترقوة الأيسر سوف ينتج نبضات كعبرية متزامنة، ولكن التأخير الكعبري الفخذي سيكون موجود بجس أي من الذراعين (نبضات الذراع تكون طبيعية بالمقارنة مع نبضات الساق المتأخرة).
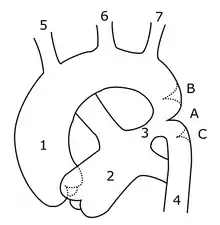
التشخيص
يمكن رؤية ارتشاف الجزء السفلي من الأضلاع خلال التصوير الطبي، وذلك بسبب زيادة تدفق الدم خلال الحزمة الوعائية العصبية الموجودة هناك. ويسبب توسع قوس الأبهر قبل مكان الضيق وشريان تحت الترقوة الأيسر، وكذلك التحزز في مكان الضيق "علامة الرقم 3" المميزة لتضيق الأبهر في الأشعة السينية. ويتسبب الانتفاخ المميز للعلامة عن طريق توسع الشريان الأورطي بسبب تسنن الجدار الأبهر في موقع انسداد الضلع العنقي، مع ما يترتب على ذلك من توسع الجزء التالي للضيق، مما يترتب عليه صورة الرقم "3" التي ترجع إليها تسمية العلامة.[7][8][9] عندما يتم ملء المريء بالباريوم، تظهر علامة 3 أو E العكسي، والذي يمثل صورة مرآة للمناطق السابقة والتالية للتوسع.[10]
يمكن تشخيص تضيق الأبهر بشكل دقيق عن طريق تصوير الأوعية بالرنين المغناطيسي. وقد لا يكون تخطيط صدى القلب حاسم في التشخيص في المراهقين والبالغين.
ويمكن تصنيف شدة تضيق الأبهر طبقًا لأصغر قطاع عرضي في الأبهر، ويتم القياس باستخدام وسط التباين في التصوير بالرنين المغناطيسي الثلاثي الأبعاد، فضلا عن معدل تباطؤ التدفق المصصح بالنسبة لسرعة القلب في الأبهر النازل، والذي يقاس في طور التباين في التصوير بالرنين المغناطيسي.[11]
 تضيق الأبهر باستخدام تقنيات التصوير المختلفة[12]
تضيق الأبهر باستخدام تقنيات التصوير المختلفة[12]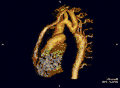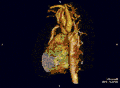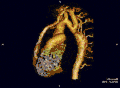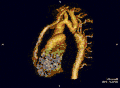
العلاج
وُجد أن علاج تضيق الأبهرفي البالغين والأطفال هو علاج تحفظي إذا كان بدون أعراض، ولكن قد يتطلب استئصال جراحي للجزء الضيق إذا كان هناك ارتفاع في ضغط الدم الشرياني. وتم تنفيذ العمليات الأولى لعلاج التضيق من قِبَل كلارنس كرافورد في السويد في عام 1944.[13] ويمكن القيام بعمل رأب الوعاء في بعض الحالات لتوسيع الشريان الضيق، مع أو بدون وضع دعامة.
بالنسبة للأجنة المعرضة لمخاطر عالية للإصابة بتضيق الأبهر، يتم إجراء نهج جديد للعلاج التجريبي، حيث تستنشق الأم 45٪ من الأكسجين ثلاث مرات يوميا (3 × 3-4 ساعات) بعد 34 أسبوعا من الحمل. ويتم نقل الأكسجين عن طريق المشيمة إلى الجنين، مما يؤدي إلى توسع الأوعية الرئوية للجنين. ونتيجة لذلك، فإن تدفق الدم خلال الدورة الدموية للجنين يزيد، بما في ذلك الدم المتدفق خلال قوس الأبهر ناقص النمو. ولوحظت زيادات ملحوظة في أبعاد قوس الأبهر في الأجنة خلال فترات العلاج من حوالي أسبوعين إلى ثلاثة أسابيع.[14]
النتائج على المدى الطويل جيدة جدا. ومع ذلك، قد يطور بعض المرضى تضيق أو توسع في مكان التضيق السابق. ويحتاج جميع المرضى الذين يعانون من تضيق تم إصلاحه أو لا المتابعة في مراكز أمراض القلب الخِلقية المتخصصة.
مضاعفات الجراحة
يتضمن العلاج الجراحي استئصال الجزء الضيق وإعادة التوصيل. وهناك اثنان من المضاعفات الخاصة بهذه الجراحة، هما شلل العصب الراجع الأيسر و تسرب الكيلوس، حيث أن العصب الحنجري الراجع والقناة الصدرية متجاوران. تسرب الكيلوس هو من المضاعفات المتعبة وعادة ما يتم علاجه تحفظيا عن طريق تعديل النظام الغذائي للتخلص من على الأحماض الدهنية طويلة السلسلة وتناول الدهون الثلاثية متوسطة السلسلة. ويكون التدخل الجراحي مطلوبا عندما يفشل العلاج التحفظي.[15] وقد تساعد صبغة الفلوريسئين في توطين تسرب الكيلوس.[16]
توقع سير المرض
الآثار الجانبية
يتم تعريف ارتفاع ضغط الدم عندما يتجاوز ضغط الدم لدى المريض في الذراع 140/90 مم زئبق في الظروف العادية. وهذه مشكلة خطيرة للقلب، ويمكن أن تسبب العديد من المضاعفات الأخرى. وفي دراسة أجريت على 120 شخص تلقوا العلاج عن طريق إصلاح التضيق في جرونينجن، هولندا، أصيب 29 مريضا (25٪) بارتفاع ضغط الدم في السنوات الأخيرة من الحياة بسبب الإصلاح. وفي حين أن هناك العديد من العوامل المختلفة التي تؤدي إلى هذه المرحلة من ارتفاع ضغط الدم، إلا أن الأشخاص الذين خضعوا لعملية إصلاح الضيق يكونوا معرضين للخطر بنسبة أعلى بكثير من عامة الناس المصابين بارتفاع ضغط الدم في وقت لاحق من الحياة، بغض النظر عن العمر الذي تم تنفيذ العملية فيه. ويمكن أن يؤدي ارتفاع ضغط الدم المزمن غير المكتشف إلى الموت المفاجئ بمعدلات أعلى مع تقدم الوقت.
رأب الوعاء هو إجراء يتم القيام به لتوسيع الجزء الضيق بشكل غير طبيعي من الأوعية الدموية للسماح بتدفق الدم بشكل أفضل. ويتم ذلك في مختبر القسطرة القلبية. وعادة ما تستغرق العملية ساعتين إلى ثلاث ساعات، وقد يستغرق هذا الإجراء وقتا أطول، ولكن عادة ما يكون المرضى قادرين على مغادرة المستشفى في نفس اليوم. وقد يواجه 20-60٪ من المرضى الرضع الخاضعين لعملية الإصلاح تضيق متكرر في موقع العملية الأصلية. ويمكن إصلاح ذلك عن طريق استئصال الجزء الضيق.[17]
مرض الشريان التاجي هو مشكلة رئيسية للمرضى الذين خضعوا لإصلاح التضيق. وبعد سنوات عديدة من القيام بهذا الإجراء، أصبحت أمراض القلب تصيب المرضى بمعدلات متزايدة، كما أنها تتطور إلى مستويات خطيرة بمعدلات زيادة مقلقة. وفي دراسة أجراها مار كوهين، الحائز على دكتوراه في الطب، وآخرون، تبين أن ربع المرضى الذين عانوا من الضيق قد ماتوا بسبب أمراض القلب، وبعضهم في سن مبكرة نسبيا.[18][19]
وتستخدم المعايير السريرية في معظم الدراسات عند تحديد تكرار التضيق عندما يكون فرق ضغط الدم> 20 مم زئبق بين الأطراف السفلية والعلوية. وهذا الإجراء هو الأكثر شيوعًا في المرضى الرضع وغير شائع في المرضى البالغين. وفي دراسة أجراها كولر وآخرون، خضع 10.8٪ من المرضى الرضع لإعادة التضيق في أقل من عامين من العمر، في حين أن 3.1٪ من الأطفال الأكبر سنا تعرضوا لإعادة التضيق.[20]
ومن المحتمل أن يعاني الأشخاص المصابون بتضيق الأبهر من مرض صمام الأبهر ثنائي الشرف، حيث يتأثر حوالي 20٪- 85٪ من المرضى بهذا المرض. مرض صمام الأبهر ثنائي الشرف هو أحد العوامل الرئيسية المساهمة في فشل القلب، والذي بدوره يشكل ما يقرب من 20٪ من الوفيات في وقت متأخر.[20]
المتابعة
ترك المستشفى بعد إجراء عملية إصلاح تضيق الأبهر هو خطوة واحدة فقط في عملية مدى الحياة. حيث أن مجرد إصلاح التضيق لا يعني أن يتم شفاء المريض. فمن المهم للغاية زيارة طبيب القلب بشكل منتظم. واعتمادا على شدة حالة المريض، والتي يتم تقييمها على أساس كل حالة على حدة، قد تكون زيارة طبيب القلب مرة واحدة في السنة. ويساعد الحفاظ على جدول منتظم من الزيارات مع طبيب القلب بعد الانتهاء من إجراء العملية على زيادة فرص بقاء المرضى على قيد الحياة.[21]
الوقاية
لسوء الحظ، لا يمكن الوقاية من ضيق الأبهر؛ لأنه عادة ما يكون موجود عند الولادة. أفضل شيء للمرضى هو الكشف المبكر. وقد ارتبطت بعض العلامات التي يمكن أن تؤدي إلى التضيق إلى بعض الأمراض مثل متلازمة تيرنر، صمام الشريان الأورطي ثنائي الشرف، وغيرها من أمراض القلب العائلية.
التاريخ
يصف بيان التاريخ القصصي أول حالة مشخَصَة لتضيق الأبهر، وهي جوليا ابنة الشاعر الفرنسي ألفونس دو لامارتين، بعد تشريح الجثة في عام 1832 في بيروت، ولا تزال المخطوطة المرجعية موجودة في واحدة من الأديرة المارونية في جبل لبنان.
انظر أيضًا
المصادر
- "Coarctation of the Aorta (CoA)". heart.org. مؤرشف من الأصل في 23 يوليو 2018. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Groenemeijer, BE; Bakker, A; Slis, HW; Waalewijn, RA; Heijmen, RH (2008). "An unexpected finding late after repair of coarctation of the aorta". Netherlands Heart Journal. 16 (7–8): 260–3. PMC 2516290. PMID 18711614. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Valdes-Cruz, Lilliam M.; Cayre, Raul O., المحررون (1999). Echocardiographic Diagnosis of Congenital Heart Disease: An Embryologic and Anatomic Approach. Philadelphia: Lippincott Williams & Wilkins. ISBN 978-0-7817-1433-4. الوسيط
|CitationClass=تم تجاهله (مساعدة)[[تصنيف:مقالات بحاجة لتحديد رقم صفحة المرجع منذ {{نسخ:اسم_شهر}} {{نسخ:عام}}]][بحاجة لرقم الصفحة] - Cotran, R.; V. Kumar & N. Fausto (2005). Robbins Pathologic Basis of Disease (الطبعة 7th). W.B. Saunders. ISBN 0-8089-2302-1. الوسيط
|CitationClass=تم تجاهله (مساعدة)[بحاجة لرقم الصفحة] - Völkl, Thomas M. K.; Degenhardt, Karin; Koch, Andreas; Simm, Diemud; Dörr, Helmuth G.; Singer, Helmut (2005). "Cardiovascular anomalies in children and young adults with Ullrich-Turner syndrome-the erlangen experience". Clinical Cardiology. 28 (2): 88–92. doi:10.1002/clc.4960280209. PMID 15757080. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Surgical Approach to Coarctation of the Aorta and Interrupted Aortic Arch في موقع إي ميديسين
- Brant, William E.; Helms, Clyde A., المحررون (2012). "Coarctation of the aorta". Fundamentals of Diagnostic Radiology. Lippincott Williams & Wilkins. صفحة 1172. ISBN 978-1-60831-911-4. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Blecha, Matthew J. (August 30, 2005). General Surgery ABSITE and Board Review. McGraw-Hill. ISBN 978-0-07-146431-4. الوسيط
|CitationClass=تم تجاهله (مساعدة)قالب:الصفحة needed - Pregerson, Brady (October 1, 2006). Quick Essentials: Emergency Medicine (الطبعة 2nd). ED Insight Books. ISBN 0-9761552-7-3. الوسيط
|CitationClass=تم تجاهله (مساعدة)[[تصنيف:مقالات بحاجة لتحديد رقم صفحة المرجع منذ {{نسخ:اسم_شهر}} {{نسخ:عام}}]][بحاجة لرقم الصفحة] - Aortic Coarctation Imaging في موقع إي ميديسين
- Nielsen, J. C. (2005). "Magnetic Resonance Imaging Predictors of Coarctation Severity". Circulation. 111 (5): 622–628. doi:10.1161/01.CIR.0000154549.53684.64. ISSN 0009-7322. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Ntsinjana, Hopewell N; Hughes, Marina L; Taylor, Andrew M (2011). "The Role of Cardiovascular Magnetic Resonance in Pediatric Congenital Heart Disease". Journal of Cardiovascular Magnetic Resonance. 13: 51. doi:10.1186/1532-429X-13-51. PMC 3210092. PMID 21936913. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Radegran, Kjell (2003). "The Early History of Cardiac Surgery in Stockholm". Journal of Cardiac Surgery. 18 (6): 564–72. doi:10.1046/j.0886-0440.2003.02071.x. PMID 14992112. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Kohl, T; Tchatcheva, K; Stressig, R; Geipel, A; Heitzer, S; Gembruch, U (2008). "Maternal hyperoxygenation in late gestation promotes rapid increase of cardiac dimensions in fetuses with hypoplastic left hearts with intrinsically normal or slightly abnormal aortic and mitral valves". Ultraschall in der Medizin. 29 (S 2). doi:10.1055/s-2008-1080778. الوسيط
|CitationClass=تم تجاهله (مساعدة) - {http://www.ctsnet.org/article/ligation-thoracic-duct-chylothorax} نسخة محفوظة 19 أكتوبر 2018 على موقع واي باك مشين.
- Mathew, Thomas; Idhrees, Mohammed; Misra, Satyajeet; Menon, Sabarinath; Dharan, Baiju Sasi; Karunakaran, Jayakumar (May 2015). "Intraoperative Identification of Chyle Leak During Coarctation Repair Using Fluorescein Dye". The Annals of Thoracic Surgery. 99 (5): 1827. doi:10.1016/j.athoracsur.2014.12.090. PMID 25952224. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Beekman, Robert H.; Rocchini, Albert P.; Behrendt, Douglas M.; Bove, Edward L.; Dick, Macdonald; Crowley, Dennis C.; Rebecca Snider, A.; Rosenthal, Amnon (1986). "Long-term outcome after repair of coarctation in infancy: Subclavian angioplasty does not reduce the need for reoperation". Journal of the American College of Cardiology. 8 (6): 1406–11. doi:10.1016/s0735-1097(86)80314-x. PMID 2946743. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Cohen, M.; Fuster, V.; Steele, P. M.; Driscoll, D.; McGoon, D. C. (1989). "Coarctation of the aorta. Long-term follow-up and prediction of outcome after surgical correction". Circulation. 80 (4): 840–5. doi:10.1161/01.CIR.80.4.840. PMID 2791247. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Di Salvo, G; Castaldi, B; Baldini, L; Gala, S; del Gaizo, F; D'Andrea, A; Limongelli, G; D'Aiello, A F; Scognamiglio, G; Sarubbi, B; Pacileo, G; Russo, M G; Calabrò, R (2011). "Masked hypertension in young patients after successful aortic coarctation repair: impact on left ventricular geometry and function". Journal of Human Hypertension. 25 (12): 739–45. doi:10.1038/jhh.2010.118. PMID 21228825. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Giuffre, Michael; Ryerson, Lindsay; Chapple, Denise; Crawford, Susan; Harder, Joyce; Leung, Alexander K. C. (2005). "Nonductal dependent coarctation: a 20-year study of morbidity and mortality comparing early-to-late surgical repair". Journal of the National Medical Association. 97 (3): 352–6. PMC 2568624. PMID 15779499. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Celermajer, DS; Greaves, K (2002). "Survivors of coarctation repair: fixed but not cured". Heart. 88 (2): 113–4. doi:10.1136/heart.88.2.113. PMC 1767208. PMID 12117824. الوسيط
|CitationClass=تم تجاهله (مساعدة)
لمزيد من القراءة
- Toro-Salazar, Olga H; Steinberger, Julia; Thomas, William; Rocchini, Albert P; Carpenter, Becky; Moller, James H (2002). "Long-term follow-up of patients after coarctation of the aorta repair". The American Journal of Cardiology. 89 (5): 541–7. doi:10.1016/S0002-9149(01)02293-7. PMID 11867038. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Jenkins, N.P. (1999). "Coarctation of the aorta: natural history and outcome after surgical treatment". QJM. 92 (7): 365–71. doi:10.1093/qjmed/92.7.365. PMID 10627885. الوسيط
|CitationClass=تم تجاهله (مساعدة)
روابط خارجية
- Coarctation of the Aorta - Stanford Children's Health
- Aortic Coarctation information from Seattle Children's Hospital Heart Center
- Diagram at kumc.edu
- Overview and diagram at umich.edu
- 3D CT Angiogram Radiology of Coarctation
- "Coarctation of the aorta". Mayo Clinic. April 20, 2012. مؤرشف من الأصل في 19 مايو 2017. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Cardiac Catheterization". Cleveland Clinic. September 2013. مؤرشف من الأصل في 03 أكتوبر 2016. الوسيط
|CitationClass=تم تجاهله (مساعدة)
- بوابة طب
- بوابة تشريح