سرطان المبيض
سرطان المبيض (بالإنجليزية: Ovarian Cancer) هو مرض سرطاني يتكوّن في المبايض.[2] لا يعرف ما هو المسبب الرئيسي للمرض حتى الآن ولكن توجد عوامل تؤدي إلى زيادة احتمالية الإصابة به مثل التاريخ العائلي للمرض والتعرض للإشعاع. معظم الإصابات تحدث لنساء تتراوح أعمارهم ما بين 55-74 عاما. في معظم الحالات لا تظهر أيّة أعراض على المريضة وقد تظهر بعض أعراض مثل النزيف من المهبل، آلام في منطقة الظهر واضطرابات في الدورة الشهرية. يتم علاج المرض عادة عن طريق الجراحة و العلاج الكيميائي و العلاج بالأشعة.
| سرطان المبيض | |
|---|---|
| معلومات عامة | |
| الاختصاص | علم الأورام |
| من أنواع | سرطان الجهاز التناسلي الأنثوي ، وورم مبيضي ، ومرض مبيضي ، ومرض صماوي جيني نادر |
| الموقع التشريحي | مبيض [1] |
| الإدارة | |
| أدوية | يوراموستين ، وكاربوبلاتين ، وباكليتاكسيل ، وفينورلبين ، ودوسيتاكسيل ، وألتريتامين ، وتوبوتيكان ، وسيسبلاتين ، وسيكلوفوسفاميد ، وكلورامبوسيل ، وميلفالان ، وليوبرورلين ، ودوكسوروبيسين ، وإيفوسفامايد ، وهيدروكسي يوريا ، وأولاباريب ، وسيسبلاتين ، وسيكلوفوسفاميد
|
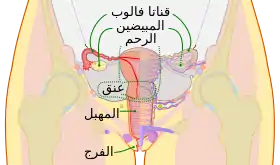
مهمة المبيض لدى النساء هي إنتاج البويضات من أجل الإنجاب. تنقل البويضة عبر قناة فالوب إلى الرحم حيث تنزرع في جدار الرحم وتتطور إلى جنين. يمكن لسرطان المبيض أن يبدأ من منطقة قنوات فالوب. المبيض لدى النساء يلعب دورا آخر وهو تصنيع هرمونات الإستروجين و البروجستيرون. يوجد مبيض على كل من جانبي الرحم في الحوض.
سرطان المبيض هو سرطان يبدأ من المبيض، ويحدث في خلايا غير طبيعيّة لديها القدرة على الانتشار أو غزو أجزاء أخرى من الجسم.[3] في بداية هذه العملية تكون الأعراض مبهمة أو غير ظاهرة، لكن بمرور الوقت تصبح الأعراض أكثر ملاحظة.[4][5] و من هذه الأعراض: نفخة في البطن وألم في تجويف الحوض وانتفاخ في البطن. ومن أكثر المناطق في الجسم التي ينتشر إليها سرطان المبيض: بطانة البطن وبطانة الأمعاء والمثانة والعقد الليمفاوية والرئتان والكبد.[6][7]
خطر الإصابة بهذا السرطان يزيد في النساء اللاتي حِضنَ أكثر خلال حياتهنّ؛ كمثل مَن لم تحمل في حياتها قطّ أو ابتدأت عملية الحيض عندهن في عمر مبكّر أو قُطع الحيض عندهنّ في عمر متأخر.[8] و من مخاطر الإصابة أيضاً: العلاجات الهرومونية من بعد انقطاع الطمث، وأدوية العقم، والسُّمنة.[2][9] و أمّا العوامل التي تقلّل خطر الإصابة: موانع الحمل الهرمونية وربط قناة الفالوب والرضاعة الطبيعية من الثدي.[9]
هناك حوالي 10٪ من الحالات تعود في خطر الإصابة إلى موروث جينيّ؛ فمثلاً من يحدث عندهم طفرةٌ في جينِ BRCA1 أو جينِ BRCA2 لديهم فرصة الإصابة بالسرطان بنسبة 50٪.
إنّ أكثر الأنواع شيوعاً هو نوع "سرطان النسيج المبيضي" بما يشكل 95٪ من سرطانات المبيض، وهذا النوع يتفرّع عنه خمسة أنواع فرعيّة أشهرها الدرجة العالية من النسيج المصلي. ويُعتقد أن هذه السرطانات تتشكّل في الخلايا المغلّفة للمبايض[8]، كما من الممكن أن توجد في قناة فالوب.[10] وأما الأنواع الأخرى والأقلّ شهرةً فهي: سرطانات الخلايا التناسليّة وسرطانات الحبال الجنسيّة السدويّة.[8] يُثبت تشخيص سرطان المبيض عن طريق خزعة من النسيج؛ تُؤخذ عادةً أثناء عمليّة جراحيّة.[4]
لا يُطلب الكشف المبكّر للنّساء اللّاتي يحملن خطراً في المعدّل الطبيعي للإصابة بهذا السرطان، إذ ثبُت أن الكشف المبكر لا يقلل نسبةَ الوفاة كما أنّ المعدل العالي لخروج نتائجَ إيجابيّةٍ خاطئةٍ قد يُفضي إلى عمليّات جراحيّة لا حاجة لها وتحمل مخاطراً هي بحدّ ذاتها.[11] أما أولئك اللواتي لديهنّ خطرُ الإصابة كبير فمن الممكن استئصال المبايض كوسيلة وقاية.[2] إن اكتشف السرطان وتم علاجه في وقت مبكّر فإن المريضَ من الممكن أن يُشفى، والعلاج بالعادة يشمل عدّة طرق من عملية جراحية والعلاج بالأشعة والعلاج الكيماوي.[4] إنّ حصيلةَ سرطان المبيض تعتمد على مدى انتشار المرض في الجسم وعلى النوع الفرعيّ للسرطان[8]؛ ولكنّ معدّل البقاء لخمس سنوات في الولايات المتّحدة هو 45٪[12] علماً بأنّه أسوأ في البلاد النامية.[8]
في عام 2012 سرطان المبيض ظهر في 239٫000 امرأة وتسبّب في 152٫000 وفاة في أرجاء العالم؛ مما جعله يحتلّ المرتبة السابعة في أشهر السرطانات التي تصيب النساء والمرتبة الثامنة في سبب الوفاة جرّاء السرطانات.[8] عادة ما يتم تشخيص المرض في عمر ال 63.[13] و إن الوفاة بسبب سرطان المبيض أكثر شيوعاً في أمريكا الشمالية وأوروبا من شيوعه في إفريقيا وآسيا.[8]
العلامات والأعراض
إن علامات وأعراض سرطان المبيض غالباً لا تكون ظاهرةً في المراحل المبكرة، وإن ظهرت فمن الممكن أن تكون غامضة. في معظم الحالات فإن الأعراض تكون موجودة لعدة أشهر من قبل أن تُكتشف وتُشخّص أو أنّها تُشخّص خطأً وكأنّها متلازمة القولون المتهيج.[14] في المراحل المبكرة يكون السرطان غير مؤلم إلا في حال أن الورم النّامي أدّى إلى التواء المبيض.[15] ومن الأعراض المبكرة: نفخة في البطن، ألم بطني حوضي، ألم في الخواصر.[16]
أكثر الأعراض النموذجية لسرطان المبيض تشمل: نفخة في البطن، وألم أو عدم ارتياح في البطن أو الحوض، وألم في الظهر، عدم انتظام في الدورة الشهرية أو نزف تالي للإياس، وألم أو نزف بعد أو خلال الجِماع، وصعوبة في الأكل، وفقدان للشهية، وإرهاق عامّ، وإسهال، وعسر في الهضم، وحرقة في فم المعدة، وإمساك، وغثيان، وشبع مبكر، احتمالية أعراض في المسالك البولية (مثل كثرة تكرار التبول والتبول الملحّ)؛ وإن هذه الأعراض تعود في سببها إلى ضغط كتلة الورم على ما حولها من أعضاء في الحوض والبطن أو من نقليّة السرطان.[15][16][17]
إذا بدأت هذه الأعراض بالظهور أكثر أو بشكل أشدّ من المعتاد –خاصة إذا لم يكن هناك تاريخ مرضيّ بهذه الأعراض من قبل-، فإن سرطان المبيض يجب أن يؤخذ بعين الاعتبار .[15][18][19]
إن نقلية سرطان المبيض ممكن أن تؤدي إلى عقدة متورمة منفوخة تظهر من السرة؛ تُعرف باسم: (العقدة الصغيرة للممرضة مارى جوزيف Sister Mary Joseph nodule).[17]
المراهقون أو الأطفال المصابون بسرطان المبيض فإن شكواهم الرئيسة تشمل ألم شديد في البطن أو تهيج في غشاء التجويف البطني أو نزيف.[20] و بتقدم السرطان فمن الممكن أن يسبب تجمع للسوائل في البطن. وإذا لم يُكتشف المرض فمن الممكن أن يسبب استسقاءً في البطن بمرور الوقت، وحينها يُكتشف المرض بالعادة.[15] وأيضاً فإن الأوارم متقدمة المراحل قد تسبّب كتلاً في البطن أو كتلاً في العقد الليمفاوية أو انصباب جنبيّ.
إن أعراض سرطان المبيض تتباين اعتماداً على نوعه الفرعيّ.[15] فمثلاً الأورام ذات القدرة المنخفضة لأن تكون خبيثة Low malignant potential (LMP) tumors –و تسمى أيضاً الأورام الحدّيّة- لا تسبب ارتفاعاً في مستويات معامل السرطان CA125 ولا تُميز من خلال صورة الأشعة التلفزيونية. والأعراض المثالية لهذا النوع من الأورام تشمل: انتفاخ في البطن أو ألم في الحوض. وإن الكتل الكبيرة على وجه الخصوص تميل لأن تكون حميدة أو حدّيّة.
عوامل تؤدي إلى زيادة احتمالية الإصابة(عوامل الخطر) [21]
إن معظم عوامل الخطر في سرطان المبيض تعود في طبيعتها إلى العوامل الهرمونيّة. فمثلاً أن تكون المرأة لم تُنجب قطّ فهذا عامل خطر للإصابة بالسرطان؛ إذ أن الحمل يثبّط الإباضة. وأيضاً من عوامل الخطر السمنة وعلاج تعويض الهرمون.[15]
- عمر المريضة
يمكن أن يحدث سرطان المبيض في أي عمر ولكنه أكثر انتشارًا في العمر ما بين 50-60 عامًا.
- الوراثة
في نسبة ضئيلة من المريضات يتضح وجود طفرة جينية موروثة مسئولة عن ارتفاع احتمالية الإصابة بسرطان المبيض والثدي ويسمى (BRCA1) و (BRCA2), كما تحمل المريضات المصابات بمتلازمة لاينك احتمالية أكبر للإصابة بسرطان القولون والمبيض [22]
إن أهم عامل خطر جيني لسرطان المبيض هو BRCA1 or BRCA2 genes طفرة من نوع عدم المطابقة في الإصلاح في جينيّ BRCA1 وBRCA2، وبنسبة 10% من سرطان المبيض. وتكفي طفرة في أليل واحد ليكون الشخص في موضع خطر، لأن هذه الطفرات الحاملة للخطر من نوع الوارثة الصبغية الجسدية السائدة. والجين هذا من الممكن أن يُورث من قِبل الأم أو من قبل الأب على حد سواء، ولكن باختلاف الانتفاذية الوراثية.[15][19] و مع أن هذه الطفرات مرتبطة بالعادة بزيادة خطر الإصابة بسرطان الثدي، إلا أنها تحمل نسبة 30%-50% من خطر الإصابة بسرطان المبيض ويصل خطر الإصابة أوجه في الأربعينات والخمسينات من العمر. كما ذُكر ان خطر الإصابة بتراوح بين النسب التالية: 40-60%.[14][15][19] إن طفرات في جين BRCA1 يؤدي إلى خطر الإصابة بسرطان المبيض بنسبة 15-45٪.[17] إن الطفرات في جين BRCA2 تُعدّ أقل خطورة في نسبة الإصابة من الطفرات في جين BRCA1 بنسبة 10-40%.[15][17] وبالمتوسط فإن السرطانات المرتبطة بجين BRCA تحدث قبل السرطانات الفرادية بـ 15 سنة، وهذا لأن مَن يرثون الطفرات على نسخة واحدة من الجين فإن حدوث طفرة واحدة فقط تكفي لبدء عملية التسرطن، بينما الأشخاص الذين يحملون جينين طبيعيين فإنهم بحاجة لحدوث طفرتين.[19]
في الولايات المتحدة، خمسة من 100 امرأة ممن لديهن أقارب درجة أولى مصابون بسرطان المبيض سيُصبن بالنهاية بسرطان المبيض، وبالتالي يضعن أفراد أسرهن بخطر يوازي ثلاثة أضعاف تلك اللواتي بلا أسر مصابة. وسبعة من 100 امرأة ممن عندهن اثنتين من الأقارب أو أكثر سيُصبن بالنهاية بالسرطان.[19][23] و بشكل عام فإن 5-10% من حالات سرطان المبيض هي جينية السبب. وطفرات BRCA مرتبطة بسرطان المبيض الدرجة العليا من نوع مصلي غير موسيني.[17]
إن كان في تاريخ الأسرة سرطان بطانة الرحم أو سرطان القولون أو أي سرطانات أخرى في الجهاز الهضمي فهذا ربما يُشير لوجود متلازمة تُعرف باسم "السرطان القولوني المستقيمي غير ذي السلائل الوراثي" وتُسمى أيضاً: متلازمة لينش، ويأتي معها خطر أكبر لعدد من السرطانات بما فيها سرطان المبيض. متلازمة لينش هذه تنجم عن طفرات في إصلاح الجينات نوع عدم المطابقة، وتشمل جينات MSH2 وMLH1 و MLH6 وPMS1 وPMS2.[15] ونسبة خطر الإصابة في هذه المتلازمة 10-12%. وأيضاً تزداد نسبة خطر الإصابة بسرطان المبيض الظهاري عند من ينحدرون من سلاسلات أيسلندية ويهودية أوروبية ويهودية أشكنازية وهنجارية.[19]
و هناك قلّة من الأمراض الجينية مرتبطة بأنواع فرعية محدّدة من سرطان المبيض. فمثلاً مُتَلاَزِمَةُ بويتزجيغَرز النادرة(سلائل معوية وتصبغات جلدية مخاطية) تجعل الناس عرضة لسرطان الحبال الجنسية بـ تُبيبات مستديرة،[14][15] و مرض أوليير ومتلازمة مافاكي مرتبطان بسرطان الخلايا الحبيبيّة بالأطفال ومن الممكن أن يترافق مع سرطان خلايا لايديغ وسيرتولي، والسرطان الليفي الحميد مرتبط مع متلازمة سرطان الخلية القاعدية الوحمانية.[15]
- العلاج الهرموني
العلاج بالهرمونات البديلة لمدة طويلة وبجرعات كبيرة في فترة مابعد سن انقطاع الطمث تزيد من احتمالية الإصابة بسرطان المبيض، كما أن الهرمونات المستخدمة في علاج حالات العقم قد تزيد من الاحتمالية أيضًا.
إن علاج العقم وأدويته ممكن أن ترفع عامل الخطر للإصابة بسرطان المبيض الحدّي، ولكن العلاقة بينهما ما زالت محلّ خلاف.[14][17] فالنساء اللاتي تم علاجهن للعقم ولم يحملن بالرغم من ذلك فهن أكثر عرضة للإصابة بسرطان المبيض الظِهاري، وأما اللاتي عولجن من العقم فصار عندهنّ حملاً فهن لسن أكثر عرضة للإصابة؛ ومن الممكن أن يُفسّر هذا بأن الخلايا محتمَلةَ التسرطن تُطرح ويتخلص منها خلال الحمل لكن السبب يبقى غير واضح.[19] ومن هنا فإن عامل الخطر ربّما له علاقة بالعقم ذاته لا بعلاجه.[24]
الأمراض الهرمونية كمُتَلاَزِمَةُ المَبيضِ المُتَعَدِّدِ الكيسات وانْتِباذٌ بِطَانِيٌّ رَحِمِيّ لها علاقة بسرطان المبيض ولكنّ الرابط بينهما لم يُثبت بعدُ بالكامل.[14] والعلاج بتعويض الهرمونات التالية للإياس عن طريق هرمون الإستروجين يزيد من خطر الإصابة، والعلاقة بينهما هنا لم تُثبت بعد بدراسة واسعة النطاق[19][25] و لكنّ دراسات جديرة بالانتباه تشمل "دراسة المليون امرأة" تدعم وجود هذه العلاقة.
إن استخدام العلاجات الهرمونية بالإستروجين والبروجستيرون مع بعضهما يزيد من خطر الإصابة إن استُخدما لأكثر من خمس سنوات، لكن الخطر الزائد هذا يزول بعد إيقاف العلاج الهرموني.[24] كما أن العلاج بالإستروجين –مع البروجستيرون أو بدونه- يزيد من خطر الإصابة بسرطان شبيه ببطانة الرحم وبالسرطانات المصلية، لكن تُقلّل من خطر الإصابة بالسرطانات الموسينية. كما أن جرعات أكبر من الإستروجين تزيد من خطر الإصابة.[17] وأما الوسيلة الرحمية لمنع الحمل ودورها في خطر الإصابة بسرطان المبيض فهناك وجهتان: فبعض الدراسات تقول بأن الاستخدام قصير المدى لها يقلل من خطر الإصابة والاستخدام طويل المدى يزيد من خطر الإصابة، وهناك دراسة تقول بأن استحدام الوسائل الرحمية لمنع الحمل تزيد قليلاً من خطر الإصابة بغض النظر عن فترة استخدامها.
يُعتقد أن السبب الرئيسي غير الجيني لسرطان المبيض الظِّهاري هو حدوث عملية الإباضة بشكل مستمر ولفترات طويلة، وهذا بسبب التحفيز الدائم للخلايا على الانقسام في دورة الإباضة، ولهذا فالنسوة اللاتي لم يحملن ولا أطفال لهن يكون خطر الإصابة بسرطان المبيض لديهن مضاعف. وأن تطول فترة حدوث عمليات الإباضة فهذا عامل خطر أيضاً؛ كمن حدث عندها أول حيض في عمر مبكر أو من دخلت الإياس في عمر متأخر.[19][24][26]
و عامل خطر آخر هو الانتباذ البطاني الرحمي[24] وآلام الحيض. الانتباذ البطاني الرحمي مرتبط مع السرطان بنوعيه الفرعيين: الخيلة الصافية والسرطان الشبيه ببطانة الرحم، وبالدرجة المنخفضة للسرطانات المصلية، وبالمرحلة الأولى والثانية من السرطان، وبالدرجة الأولى من السرطانات، وبمعدل الوفيات المنخفضة.[17]
و بالنسبة للسمنة كعامل خطر، فهي تزيد من خطر الإصابة قبل الإياس بينما لا تشكل خطراً بعد الإياس. كذلك فان خطر الإصابة أيضا مرتبط بالذين يعانوا من السمنة ولم يستخدموا العلاجات الهرمونية. ويلعب الطول دور مشابه في سرطان المبيض.[24]
- عمر بداية الطمث وانقطاعه
في حالة بدء الطمث في عمر يسبق 12 عام أو انقطاعه في سن يلي 52 عام تزداد احتمالية الإصابة بسرطان المبيض.
- الحمل ووسائل منع الحمل
تزادا احتمالية الإصابة بسرطان المبيض في المريضات اللاتي لم يختبرن الحمل أو اللاتي يستخدمن اللولب الرحمي.
عوامل محيطيّة
في الدول الصناعية عدا اليابان فهناك معدلات عالية من سرطان المبيض الظهاري وربما يعود السبب إلى طبيعة الأكل عندهم. والناس ذو البشرة البيضاء لديهم خطر الإصابة أعلى بمعدل 30-40% من الناس ذوي البشرة السمراء والإسبانيين؛ ويُرجح هذا لأسباب اجتماعية مالية.[19]
وُجد في دراسات الجماعة المنغلقة علاقة بين أكل الألبان وسرطان المبيض، لكن دراسات الحالات الإفرادية المقترنة بحالات ضابطة لم تخرج بتلك النتيجة. وهناك شاهد من كلا الدراستين بخصوص أثر اللحوم الحمراء واللحموم المصنّعة في سرطان المبيض.[17]
عوامل أخرى
إن شرب الكحول لا علاقة له بسرطان المبيض.[17][27] و من الأمور التي دُرست ففُنّد(أي أنه ليس لها أثر) أن يكون لها أثراً على سرطان المبيض: استخدام الطلق أو البودرة على منطقة العِجان والتدخين ومستويات عالية من فيتامين د وأكياس مبيضيّة والإصابة بفيروس الورم الحميدي البشري (من أسباب سرطان عنق الرحم).[14][17] و لكن استخدام الطلق على العِجان وقدرته على السرطنة فهذا موضوع جدلي، لأنه من الممكن أن يكون كمادة مهيّجة إذا انتقل إلى المبايض عبر القناة التناسلية[17][19][24]، لكن استخدام الطلق بأماكن أخرى من الجسم لا علاقة له بسرطان المبيض.[24] وإن الجلوس لفترات طويلة وبانتظام مرتبط مع معدلات عالية من سرطان المبيض الظهاري، والرياضة المنتظمة لا تزيل خطر الإصابة وإنما تقللها.[28]
ويعد العمر المتزايد لغاية السبعينيات عامل خطر لسرطان المبيض الظهاري لأن طفرات أكثر تتراكم في الخلايا لتّدث سرطانا بالنهاية. والخطر أقل بقليل للأعمار فوق الثمانين.[19]
إن تدخين التبغ مرتبط بخطر أكبر للإصابة بسرطان المبيض الموسيني، وبعد إيقاف التدخين فالخطر يعود إلى الحالة الطبيعية. والغذاء المليء بالدهون الحيوانية مرتبط أيضاً بسرطان المبيض ولكن العلاقة غير واضحة. ويبدو أن النظام الغذائي يلعب دوراً ضئيلاً في خطر الإصابة بسرطان المبيض.[24]
و إن مغايري الهوية الجنسية لديهم خطر للإصابة بالسرطان، ولكن السبب غير معروف، ومن العوامل المتوقعة العلاج بالتيستستيرون والمعدلات المنخفضة للعوامل الواقية.[29]
كما أن مستويات عالية من معامل الالتهاب البروتين المتفاعل C مرتبط بخطر أكبر لسرطان المبيض.[17]
العوامل الواقية
إن تثبيط الإباضة هو عامل وقائي بشكل عامّ –و ربما يؤدي بطريقة أخرى إلى تخريب الظّهار المبيضي والتهاب-. وهذا يتحقق من خلال الإنجاب وحبوب منع الحمل المُدمجة والرضاعة الطبيعية.[15] وكلما طالت فترة الرضاعة الطبيعية قلّ خطر الإصابة بسرطان المبيض.[24] وكل ولادة تقلل أيضاً من خطر الإصابة ويبقى هذه الأثر إلى الولادة الخامسة. وأما أقراص منع الحمل المُدمجة فهي تقلل من خطر الإصابة إلى حدّ 50% ويبقى أثرها لـ 25-30 سنة من بعد أن يتوقف تناولها[19][24]، وهذا ربما يعود إلى البروجستيرون أو إلى إيقاف عملية الإباضة. وإن تناول دواء الأسبرين بانتظام مرتبط بخطر أقل للإصابة بسرطان المبيض؛ ولكن الأدوية الأخرى من الأدوية المضادّة للالتهابات غير الإسترويدية لا تحمل نفس الأثر الوقائي.[17]
إن ربط قناة فالوب –أو القناة الرحمية- عامل وقائي لأن المواد المسرطنة لا تستطيع الوصول إلى المبيض والخمليات المهدّبة من خلال المهبل والرحم والقنوات الرحمية.[15] وأيضاً ربط هذه القناوات تعتبر حماية ووقاية لحملة طفرة BRCA1 ولا تعتبر وقاية لحملة طفرة BRCA2.[17] واستئصال الرحم يقلل من خطر الإصابة، واستئصال كلا قنوات الرحم والمبايض يقلل كثيراً من خطر الإصابة بسرطان المبيض وسرطان الثدي.[14] وهذا يُعتبر موضوعاُ للأبحاث لأن العلاقة ما زال بها جدل بين استئصال الرحم وانخفاض خطر الإصابة بسرطان المبيض وغير مفسرة لغاية عام 2015.[24]
و إن الطعام الذي يحوي كميات كبيرة من الكاروتين والألياف والفيتامينات ويحوي كميات منخفضة من الدهون –خاصة الخضار غير النشوية كالبروكلي والبصل) يُعتبر من العوامل الوقائية[19] مع أن الأبحاث على هذا الأمر ما زالت قائمة.[24]
معدلات الانتشار
سرطان المبيض هو خامس أكثر السرطانات حدوثًا لدى النساء عقب سرطان الثدي والقولون والرئة والرحم. وتصاب 7,100 امرأة بسرطان المبيض كل عام بالمملكة المتحدة.[30]
عالميا، كما ففي 2010، ما يقارب 160,000 مريض مات بسبب سرطان المبيض، بيمنا كانت عدد الوفايات في 1990 فقط 113,000.[31]
كما في 2014 أكثر من 220,000 حالة شخصت سرطان خلايا المبيض الطلائية كل عام.[14] في2010، في الولايات المتحدة الأمريكية، ما يقدر ب21،880 حالة جديدة شخصت و13،850 مريضة توفيت بسبب سرطان المبيض. ما يقارب 1800 من الحالات المشخصة حديثا شخصت بسرطان الحبل الجنسي والسرطان السدوي.[15] في المملكة المتحدة، عام 2014، ما يقارب 7,000-7,100 حالة تشخص سنويا و4،200 حالات ماتت بسبب سرطان المبيض.[14][24] يعد سرطان المبيض في المملكة المتحدة خامس سرطان الأكثر شيوعا بين النساء. غالبا يشخص سرطان المبيض بعد سن اليأس[24]، في الأعمار بين 60-64 عام. 90% من سرطان المبيض يشخص لدى النساء فوق سن 45% و80% منه يشخص لدى نساء فوق 50عام.[17]
إمكانية إصابة المرأة في سرطان المبيض مرة واحدة في الحياة 1.6%.[15] (امرأة كل 48-70 امرأة).[17] نسبة الإصابة في المملكة المتحدة مشابهة، 1.7%(امرأة كل 60 امرأة). تحمل نساء يهود الاشكيناز أليلات الطفرة BRCA أكثر بخمس مرات من باقي الشعوب، وذلك يجعلهم الأكثر عرضه للإصابة بمرض سرطان المبيض.[14]
في الولايات المتحدة الأمريكية يصيب سرطان المبيض 1.3-1.4% من النساء ويسبب الموت في 1% من النساء.[19][32] هذا يجعل سرطان المبيض خامس السرطانات المميته تبعا لعدد الوفايات قدرت ب15،000 في عام 2008.[15][32] سرطان المبيض يمثل ما يقارب 4% من السرطانات المشخصة لدى النساء.[17] ويحدث بشكل أكبر في البلاد المتقدمة.[32] سرطان المبيض هو خامس سرطان الأكثر شيوعا في المملكة المتحدة (ما يقارب 7,100 حالة كما شخصت في 2011) وهو خامس سرطان يسبب الموت في النساء (ما يقارب 4,300 حاله في 2012).[33] وهو يعد أكثر مرض نسائي مميت.[19] في 2014، معدل إصابة هذا المرض للنساء في الدول المتقدمة ما يقارب 9,4 كل 100,000 مقارنة ب.5 حالة كل 100,000 في الدول النامية.[14] في الولايات المتحدة الأمريكية، معدل الإصابة به لدى النساء ما يقارب 50 تقريبا 33 امرأة كل 100,000.[34] في أوروبا ليتوانيا ولاتفيا وأيرلندا وسلوفاكيا، وجمهورية التشيك لديهم أكثر حالات سرطان المبيض في حين البرتغال وقبرص لديها أدنى حالات الإصابة.[17]
نسبة حدوث سرطان المبيض بين عامي 1993-2008 قل في النساء في العمر بين 40-49 والنساء بين سن 50-64عام، وذلك ربما بسبب انتشار الاعتماد على مانع الحمل عن طريق الفم بين هذه المجموعات.[14] وهذا جعل سرطان المبيض تاسع سرطان أكثر شيوعا بين النساء.[19]
أنواع أورام المبيض
أنواع الاورام التي يمكن ان تبدأ النمو في المبايض عمومًا كثيرة. فبعضها حميد (غير سرطاني) والبعض الآخر خبيث (سرطانية).
بشكل العام، اورام المبيض تسمى وفقا لنوع الخلايا التي بدأ الورم بدأ بها وحسب إذا ما كان ورما حميدا أو سرطاني.
أنواع أورام المبيض الحميدة
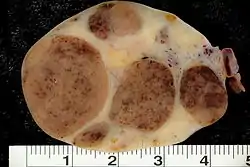
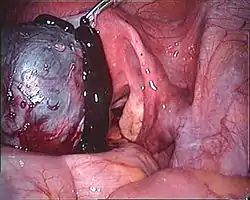
وهي تصيب 30% من السيدات اللاتي لا يعانين أي مشاكل في انتظام الدورة الشهرية وفي 50% من السيدات اللاتي يعانين اضطرابات في الدورة الشهرية.[35] ولا تنتشر هذه الأورام خارج المبيض ومنها:
- تكيسات بسبب متلازمة تكيس المبايض
- خراج بقناة فالوب والمبيض
- تكيسات بسبب مرض بطانة الرحم المهاجرة أو (انتباذ بطاني رحمي)
- تورم الجسم الأصفر أثناء الحمل
أنواع اورام المبيض السرطانية
ويمكنها ان تنتشر إلى أجزاء أخرى من الجسم يعتبر علاج مثل تلك الأورام أكثر تعقيدا ويعتمد نوع العلاج على طبيعة الورم السرطاني نفسه. ومنها:
- اورام الخلية الجرثوميه، (بالإنجليزية: Germ cell tumors) تبدأ من الخلايا التي تنتج البيض (البويضات).
- (بالإنجليزية: Stromal tumors)، وهو ورم يبدأ من خلايا النسيج الضام التي تربط المبيض وتنتج الهرمونات الأنثوية، الإستروجين والبروجستيرون
- أورام طلائية (بالإنجليزية: Epithelial tumors) وتبدأ من الخلايا التي تغطي السطح الخارجي للمبيض
سرطان قناة فالوب
سرطان نادر جدا. يبدأ في قناة فالوب، واعراضه مشابهة لتلك التي لدى المصابات بسرطان المبيض، الا انه قد يكون هناك مزيد من آلام الحوض. المعالجة والنتائجة المتوقعة لهذه الإصابات مشابهة جدا لسرطان المبيض. لا توجد إحصاءات مدروسة بشكل موثوق به لهذا السرطان كونه نادر الحدوث.
مراحل سرطان المبيض
لسرطان المبيض أربع مراحل، توضحها الرسومات التالية:
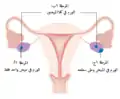 المرحلة الأولى للورم
المرحلة الأولى للورم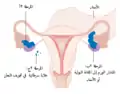 المرحلة الثانية للورم
المرحلة الثانية للورم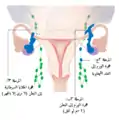 المرحلة الثالثة للورم
المرحلة الثالثة للورم المرحلة الرابعة للورم
المرحلة الرابعة للورم
الفسيولوجيا المرضيّة
سرطان المبيض يحدث جرّاء أخطاء في نمو الخلايا الطبيعي. عادةً حين تهرم الخلايا أو تتضرر فإنها تموت لتحتلّ مكانَها خلايا جديدة أخرى، أما السرطان فيحدث حين تتكاثر خلايا جديدة بلا داعٍ أو حين لا تموت الخلايا الهرمة والتالفة كما ينبغي. وإن تراكم الخلايا الزائدة يُشكل كتلة نسيج تُسمى "ورم". وهذه الخلايا غير الطبيعية تحمل جينات غير طبيعية تجعلها تتكاثر بسرعة.
حين تخرج البويضة من المبيض، فإن جُريب البويضة ينفلق ويُصبح الجسم الأصفر، وهذا يتطلب إصلاحه بانقسام الخلايا في المبيض. وبالتالي فإن الإباضة لفترات طويلة يعني إصلاحات أكثر للمبيض بانقسام الخلايا وبالتالي احتمالية أكبر لحدوث طفرات خلال الانقسام.
بشكل عامّ فإن معظم طفرات الجينات هنا تحدث في NF1 وBRCA1 وBRCA2 وCDK12. النوع الأول من سرطان المبيض وهو أقل عدوانية يميل لأن يحمل عدم استقرار الكويكبات في عدة جينات منها BRAF وKRAS وPTEN وهذه من الجينات المثبطة للأورام وتنشأ من عيوب طليعية. أما النوع الثاني من سرطان المبيض وهو الأكثر عدوانية فالطفرات تحدث في جينات مختلفة كـ p53 وBRCA1 وBRCA2. والسرطانات منخفضة الدرجة تحمل طفرات في جين KRAS، بينما السرطانات بأي درجة والناشئة من الأوارم منخفضة القدرة على السرطنة فهي تميل لتحمل طفرات في جين p53. والسرطانات المصلية التي تحمل طفرة BRCA فهي تملك حتماً طفرة p53، مما يشير إلى أن إزالة كلا الجينين الوظيفيين شيء مهمّ في نشأة السرطان.
و إن 50% من السرطانات المصليّة عالية الدرجة يكون التأشب المماثل لإصلاح الحمض الريبي النووي المنزوع الأكسجين فيها غير صالح؛ كمثل طرق الإشارة: الثلمة وFOXM1، وتقريباً يحملون طفرة p53، وأيضاً هذه السرطانات من الصعب تمييزها وراء الدرجة العالية من عدم استقرارها الجينيّ. إن جينات BRCA1 وBRCA2 مهمة للتأشب المماثل لإصلاح الـ"دنا"، والطفرات الإنتاشية في هذه الجينات توجد في 15% تقريباً من الناس المصابين بسرطان المبيض. ومعظم الطفرات الحاثة في جيني BRCA1 وBRCA2 هي طفرات انزياح الإطار والتي تنشأ في قلّة من اليهود الأشكناز.
تقريباً 100% من السرطانات الموسينية النادرة تحمل طفرات في KRAS وتضخيم جيني في ERBB2 (و يعرف باسم Her2/neu). وبشكل عام فإن 20% من سرطانات المبيض تحمل طفرات في Her2/neu.
السرطانات المصلية من الممكن أن تنشأ من السرطانات الظهارية الأنبوبية والمصلية، بدلاً من أن تنشأ بشكل تلقائي من أنسجة المبيض. وسرطانات أخرى قد تنشأ من الأكياس القشرية وهي مجموعة من خلايا المبيض الظهارية داخل السُّدى.
| طفرات تحدث في الأنواع الفرعية لسرطان المبيض | |||
| الجين الذي حدث به الطفرة | نوع الطفرة | النوع الفرعي | معدّل الانتشار |
| AKT1 | تضخيم | 3% | |
| AKT2 | تضخيم/ طفرة | 6%,20% | |
| ARID1A | طفرة نقطية | سرطان شبيه ببطانة الرحم وخلية صافية | |
| BRAF | طفرة نقطية | مصلي درجة منخفضة | 0.5% |
| بروتين BRCA1 ومرض ألزهايمر | طفرة هرائية | مصلي درجة عالية | 5% |
| BRCA2 | طفرة انزياح الإطار | مصلي درجة عالية | 3% |
| CCND1 | تضخيم | 4% | |
| CCND2 | upregulation | 15% | |
| CCNE1 | تضخيم | 20% | |
| CDK12 | مصلي درجة عالية | ||
| CDKN2A | downregulation (30%)و حذف (2%) | 32% | |
| دايسر | طفرة هرائية | غير ظهارية | 29% |
| DYNLRB1(km23) | طفرة | 42% | |
| مستقبل عامل نمو البشرة | تضخيم/ زيادة تعبير | 20% | |
| (Her2/neu) | تضخيم/ زيادة تعبير | موسيني ومصلي درجة منخفضة | 30% |
| FMS | تعبير مترافق مع CSF-1 | 50% | |
| JAG1 | تضخيم | 2% | |
| JAG2 | تضخيم | 3% | |
| كيراس | تضخيم | موسيني ومصلي درجة منخفضة | 11% |
| MAML1 | تضخيم وطفرة نقطية | 2% | |
| MAML2 | تضخيم وطفرة نقطية | 4% | |
| MAML3 | تضخيم | 2% | |
| MLH1 | 1% | ||
| NF1 | حذف (8%) وطفرة نقطية (4%) | مصلي درجة عالية | 12% |
| NOTCH3 | تضخيم وطفرة نقطية | 11% | |
| NRAS | مصلي درجة منخفضة | ||
| (PI3K3) | تضخيم/ طفرة | 12-20% | |
| PIK3CA | تضخيم | سرطان شبيه ببطانة الرحم وخلية صافية | 18% |
| PPP2R1A | سرطان شبيه ببطانة الرحم وخلية صافية | ||
| PTEN | حذف | سرطان شبيه ببطانة الرحم وخلية صافية | 7% |
| RB1 | حذف (8%) وطفرة نقطية (2%) | 10% | |
| عامل النمو المحول بيتا | طفرة/ زيادة تعبير | 12% | |
| بي53 | طفرة/ زيادة تعبير | مصلي درجة عالية | 20-50% |
| TβRI | طفرة | 33% | |
| TβRII | طفرة | 25% | |
| USP36 | زيادة تعبير | ||
التشخيص
الفحص
إن تشخيص سرطان المبيض يبدأ بالفحص السريري (بما يشمله من فحص الحوض)، وفحوصات الدم (كعلامة السرطان CA-125 وعلامات أخرى)، وصورة أشعة تلفزيونية من خلال المهبل. أحياناً نحتاج إلى الفحص السريري للمهبل والمستقيم لتقييم الخطة الجراحية. التشخيص يجب أن يُثبت بعملية جراحية لرؤية تجويف البطن ولأخذ خزعة (عينة أنسجة لتُحلل مجهريّاً) ولاكتشاف خلايا سرطانية في سوائل البطن إن وُجدت. وهذا يساعد في تحدي ما إذا كان السرطان حميداً أم خبيثاً.
من الصعب تشخيص سرطان المبيض في مراحله المبكرة (المرحلة الأولى والثانية) لأن أعراضه تكون غير محددة، فنادراً ما يُشخص باكراً إلا حين ينتشر ويصبح في مراحل متقدمة (المرحلة الثالثة والرابعة). وفي المرضى المحتمل حملهنّ فنقيس لهم مستوى هرمون الحمل BHCG، وفي الإناث اليافعات يُقاس لهنّ مستويات البروتين الجنيني وإينولاز العصبون المحدد ونازع هيدروجين اللاكتات، لأن الأصغر عمراً أكثر عرضةً لأورام الخلية الجنسية الخبيثة.
حين يكون سرطان المبيض من ضمن قائمة للتشخيص الفارق، فإن عدداً محدداً من الفحوصات المخبرية تُطلب. فيُطلب لجميع المرضى فحص العدّ الدموي الشامل وفحص الشحنات في مصل الدم، وبالعادة في مرضى سرطان المبيض تكون الصفائح الدموية مرتفعة (في 20-25% من الناس) والصوديوم يكون منخفضاً نتيجة الإشارات الكيميائية الصادرة عن الورم. وإذا كانت النتيجة إيجابية للإنهيبين ألف والإنهيبين با (عامل مثبط للهرمونات في الخصية) فهذا قد يكون مؤشراً لورم الخلايا الحُبيبيّة.
إن جزيء CA-125 وهو علامة سرطان يُعتبر مهماً في فوارق التشخيص وفي المتابعة، لكن لا يُعدّ طريقة ذات جدوى في الكشف المبكر عن سرطان المبيض بسبب الحساسية والنوعية المنخفضة للفحص غير المقبولة، وفي نصف المرحلة الأولى تكون مستوياته طبيعية. وكأرقام فأن تكون نتيجة CA-125 فوق 200 وحدة/مل للنساء ما قبل الإياس وفوق 35 وحدة/مل بعد الإياس فهذا قد يؤشر لسرطان المبيض. وهذا العامل CA-125 قد يرتفع في حالات غير سرطانية، مثل الانتباذ البطاني الرحمي والحمل والألياف الرحمية والحيض والأكياس المبيضية والذئبة الحمامية المجموعية وأمراض في الكبد وداء الأمعاء الالتهابي وداء الحوض الالتهابي. ومن علامات سرطان المبيض الذي قد يطلب للفحص المخبري هو HE4 لكنه لم يعد يستخدم كثيراً، ومن العلامات أيضاً: CA19-9 وCA72-4 وCA15-3 والبروتين الحمضي المثبط للمناعة وهابتوغلوبين ألفا وOVX1 والميزوثيلين وحمض اللايزوفوسفات والأوستيوبنتين عامل النمو الأرومي الليفي 23.
إن استخدام مجموعات فحص الدم قد تفيد في التشخيص. فـمجموعة OVA1 تشمل CA-125 والغلوبولين المكروي نوع بيتا2 والترانسفيرين وصميم البروتين اللحمي ألف1 والترانسثيرتين. ومستويات OVA1 فوق الـ5 قبل الغياس وفوق الـ4.4 بعد الغياس يشير لخطر عالي للإصابة بالسرطان.
إن الأبحاث الجارية حالياً تبحث في طرق لاعتبار علم البروتينات الوراثية بعلامات السرطان مع مؤشرات أخرى للسرطان (كالأشعة والأعراض) لتحسين دقة التشخيص. والتحدي هنا يكمن في أن معدل الانتشار المتباين لسرطان المبيض يعني أن عدداً من نتائج الفحوصات ستكون إيجابيةً خطأً حتى لو روعيت الحساسية والنوعية العالية، وبالتالي الوقوع في مشاكل فربما أجريت عملية جراحية بالرغم من عدم وجود سرطان. التوصل لشيء في علم الجينات بخصوص سرطان المبيض لم ينشأ بعد.
إن الفحص السريري بما في ذلك فحص الحوض وفحص الحوض بالموجات فوق الصوتية (عبر المهبل أو غير ذلك) ضروريان كلاهما للتشخيص: الفحص السريري قد يكشف عن زيادة محيط البطن و/ أو استسقاء (سوائل داخل التجويف البطني)، في حين فحص الحوض السريري قد يكشف عن كتلة في المبيض أو في البطن. وكتلة الملحقات تُعدّ اكتشافاً هاماً إذ تشير غالباً إلى الإصابة بسرطان المبيض، وخاصة إذا كانت ثابتة وعقيدية وغير منتظمة وصلبة و/أو على كلا الجانبين. والمبايض التي يمكن أن تُحسّ أيضاً علامة على سرطان المبيض في النساء بعد الإياس. وهناك فحوصات سريرية أخرى حين الاشتباه بسرطان المبيض كـ فحص الثدي وفحص مستقيم بالأصبع.
يُفضّل استخدام الصورة الطبقيّة لتقييم انتشار الورم في التجويف البطني الحوضي، ومن الممكن استخدام صورة الرنين المغناطيسي. كما تُستخدم الصورة الطبقية لبيان التكتلات الثربية أو التفريق بين السوائل والأورام الصلبة في البطن؛ خصوصاً الأوارم ذات القدرة المنخفضة على أن تكون خبيثة، لكنها قد لا تكشف الكتل صغيرة الحجم. أحياناً تستخدم صورة أشعة سين للكشف عن انتشار للسرطان في الصدر وعن الانصباب الجنبي. حقنة الباريوم أيضاً قد تستخدم لكشف الغزو ولكن ليس بكثرة، لمعرفة ما إذا غزى السرطان القولون السيني المستقيمي. التصوير المقطعي بالإصدار البوزيتروني (فحص نووي) وفحص مسح العظام والبزل يُستخدموا هنا بمحدودية؛ فالبزل حقيقةً قد يؤدي إلى انتشار السرطان بمكان حقن الإبرة كما أنه قد لا يفضي إلى نتائج مفيدة. بينما يستخدم البزل في حالة لم تكن كتل في البطن والاستسقاء ما زال موجوداً. وإن شك الطبيب في سرطان المبيض فقد يجري بالتصوير الشعاعي للثدي لتقييم احتمالية سرطان الثدي وقد يأخذ خزعة من بطانة الرحم (في حالة نزيف من البطن) لتقييم احتمالية سرطان بطانة الرحم. تصوير فوق الأشعة عبر المهبل غالباً هو التصوير الأولي في حال وُجدت كتلة الملحقات بالفحص السريري. وهناك عدة خصائص لكتلة الملحقات تشير إلى سرطان المبيض الخبيث هي أن تكون: صلبة وغير منتظمة وكبيرة ومتعددة المساكن، وإجمالاً تملك خصائص حليميّة وأوعية دموية مركزية أو حواجز داخلية غير منتظمة.
لتشخيص سرطان المبيض بشكل نهائي وأكيد، لا بد من إجراء العمليات الجراحية لرؤية البطن. يمكن أن يكون هذا الإجراء فتح (فتح البطن، شق من خلال جدار البطن) أو خضوعه لعملية بالثقب (تنظير البطن). خلال هذا الإجراء، يتم إزالة الأنسجة المشبوهة وإرسالها للتحليل المجهري. عادة، وهذا يشمل إزالة البوق والمبيض من جانب واحد، وإزالة المبيض المتضرر الوحيد وقناة فالوب. ويمكن أيضاً تحليل السوائل من التجويف البطني للكشف عن خلايا سرطانية. إذا تم العثور على سرطان، فمن الممكن أن يستخدم هذا الإجراء أيضاً لتحديد مدى انتشاره (والذي هو شكل من أشكال تصنيف مراحل الأورام).
صورة مجهرية لسرطان المبيض المصلي، شُخص من سوائل صفاق البطن
سرطان مبيض كبير الحجم كما هو مرئي في الصورة الطبقية
https://upload.wikimedia.org/wikipedia/commons/thumb/c/c4/POvarianCA.png/220px-POvarianCA.png
مقياس الخطر
من طرق تقدير خطر خباثة سرطان المبيض واسعة الانتشار هي منسب الاختطار للخباثة، ويُحسب اعتماداً على فحوصات أولية، وإذا وصل لقيمة 200 أو 250 وأكثر فهذا مؤشر عام لخطر عال للإصابة بسرطان المبيض.
و تُحسب كالتالي:
منسب الاختطار للخباثة= مقياس الأشعة فوق الصوتية * مقياس الإياس * مستوى CA-125 وحدة/مل.
هناك طريقتان لتحديد مقياس الأشعة فوق الصوتية ومقياس الإياس وبالتالي هناك منسب الاختطار الخباثي 1 ومنسب الاختطار الخباثي 2 بالتتابع.
| الخاصية | منسب الاختطار الخباثي 1 | منسب الاختطار الخباثي 2 |
| اختلالات الأشعة فوق الصوتية:
• كيس متعدد المساكن • مناطق صلبة • استسقاء • غزو داخل البطن |
• 0 = لا اختلال
• 1 = اختلال واحد • 3 = اختلالين وأكثر |
• 0 = لا اختلال
• 1 = اختلال واحد • 4 = اختلالين وأكثر |
| مقياس الإياس | • 1 = قبل الإياس
• 3 = بعد الإياس |
• 1 = قبل الإياس
• 4 = بعد الإياس |
| CA-125 | الكمية وحدة/مل | الكمية وحدة/مل |
و طريقة أخرى لتقييم خطر الإصابة بسرطان المبيض هي: خوارزمية خطر الإصابة بسرطان المبيض (ROCA)، إذ نلاحظ المستويات بمرور الزمن وإذا كانت النتائج تزداد بسرعة فهذا مسوغ لعمل صورة أشعة فوق صوتية عبر المهبل. وهنا نقيس مستويات CA-125 وHE4 وهذا قد يكون أكثر فعالية من صورة الرنين المغناطيسي. وطريقة "تقييم الأورام المختلفة في ملحقات الرحم" (ADNEX) تستخدم لتقييم خطر الخباثة في ملحقات الرحم اعتماداً على خصائصه وعوامل الخطر. وهناك أيضاً خوارزمية سرطان Q لتوقع أرجحية سرطان المبيض اعتماداً على عوامل الخطر.
علم الأمراض
سرطان المبيض يُصنف حسب المظهر المجهري لتركيبهم (مختبر الأنسجة ومختبر الأمراض). نتيجة الأنسجة تمليجوانب كثيرة كـالعلاجو توقعات سير المرض. علم الأمراضالعيانيمن سرطاناتالمبيض متشابه جدابغض النظر عن نوعنسيجه: الأورام قد تكون كتل كيسية وصلبة.
و وفقاً لـ SEER، فإن أنواع سرطانات المبيض في النساء فوق العشرين سنة هي:
| نسبة سرطان المبيض في
النساء فوق 20 سنة |
علم الأنسجة | معدل البقاء النسبي
لـ5 سنوات |
| 89.7 | الورم السدوي الظهاري السطحي (سرطان غدّي) | 54.4 |
| 26.4 | سرطان غدي كيسي مصلي حُليمي | 21.0 |
| 15.9 | سرطان غدي - حدّي
(underestimated - short data collection interval) |
98.2 |
| 12.6 | سرطان غدّي، أورام غير محدّدة | 18.3 |
| 9.8 | سرطان شبيه ببطانة الرحم | 70.9 |
| 5.8 | سرطان غدي كيسي مصلي | 44.2 |
| 5.5 | حليمي | 21.0 |
| 4.2 | غدي كيسي موسيني | 77.7 |
| 4.0 | سرطان المبيض الخلية الصافية | 61.5 |
| 3.4 | غدي كيسي موسيني | 49.1 |
| 1.3 | سرطان غدي كيسي | 50.7 |
| 5.5 | سرطان | |
| 4.1 | سرطان غير ذلك غير محدد | 26.8 |
| 1.1 | سرطان سدوي – حبال جنسية | 87.8 |
| 0.3 | غير ذلك، محددة | 37.3 |
| 1.7 | سرطان مولري | 29.8 |
| 1.5 | سرطان الخلية الجنسية | 91.0 |
| 0.8 | ورم مسخي | 89.1 |
| 0.5 | ورم انتاشي | 96.8 |
| 0.3 | غير ذلك، محدد | 85.1 |
| 0.6 | غير ذلك | 23.0 |
| 0.5 | ورم بشراني (سرطان حرشفيّ الخلايا) | 51.3 |
| 0.2 | ورم برينر | 67.9 |
| 0.2 | غير ذلك، محدد | 71.7 |
و يقسم سرطان المبيض حسب النسيج والجينات إلى نوعين:1 و2. النوع الأول ذو درجة منخفضة نسيجياً ويتضمّن السرطانات الشبيهة ببطانة الرحم والموسينية والخلية الصافية. أما النوع الثاني فهو ذو درجة عالية نسيجياً ويتضمن السرطانات المصلية والساركومية.
سرطان المبيض في النساء فوق العشرين سنة، المناطق تمثل خطر الحدوث النسبي والألوان تمثل معدل الحياة لخمس سنين https://upload.wikimedia.org/wikipedia/commons/thumb/a/a2/Incidence_of_ovarian_cancers_by_histopathology.png/300px-Incidence_of_ovarian_cancers_by_histopathology.png
السرطانات الظهارية
السرطان السدوي الظهاري السطحي -و يعرف باسم سرطان المبيض الظهاري- هو أكثر سرطانات المبيض حدوثاً، بما نسبته 90% من سرطانات المبيض. وهذه تتضمن الأورام المصلية والأوارم الشبيهة ببطانة الرحم والأوارم الغدية الكيسية الموسينية. ومن الأورام الأقل حدوثاً وهي خبيثة: أورام برينر وأورام الخلايا الانتقالية. هذه السرطانات الظهارية تنشأ من الظهار وهو طبقة الخلايا التي تغلف المبيض.
عينة مرضية من سرطان المبيض
السرطانات المصلية
معظم مرضى سرطان المبيض الظهاري هم من نوع السرطان المصلي؛ تقريباً ثلثيهم، مع أن النسبة المقدّرة هي 80%. والسرطانات المصلية منخفضة الدرجة أقل عدوانية من مثيلاتها عالية الدرجة بالرغم من أن الأولى لا تستجيب تماماً كما ينبغي للعلاج الهرموني والكيماوي. وهذا النوع المصلي يبدأ غالباً في قتاة فالوب. ونسيجياً فالأورام الغدية المصلية تحوي أجاسم رملية. والأورام الغدية المصلية منخفضة الدرجة تشبه ظِهارة قناة فالوب بينما عالية الدرجة فتُظهر كشماً (أي فقد التمايز الخلوي) ونووية لا نمطية.
و 50% من السرطانات المصلية تكون على كلا الجانبين، وفي 85% من الحالات يمون السرطان متفشي لأبعد من المبيض لحظة التشخيص. والمعظم يكون بقياس فوق ال15 سم.
السرطان الصفاقي الأساسي
المقالة الرئيسية: السرطان الصفاقي الأساسي
السرطان الصفاقي الأساسي ينشأ من الصفاق، وهو الغشاء الذي يغلف تجويف البطن وله نفس الأصل الجنيني للمبيض. وغالباً ما يتم تصنيفه ودراسته مع سرطان المبيض إذا ما أثر عليه.
سرطان الخلية الصافية
سرطان المبيض نوع الخلية الصافية لا يستجيب بشكل نموذجي للعلاجات الكيماوية وقد يكون ذا صلة بانتباذ بطانة الرحم. ويشكل تقريباً 15% من جميع سرطانات بطانة الرحم. وهذا النوع يحدث بكثرة في النساء من اليابان بشكل أكبر من أ نوع سرطان7 آخر.
خلايا مسمارية في عينة سرطان الخلية الصافية
السرطان الغدي نوع الخلية الصافية
السرطان الغدي نوع الخلية الصافية هما نسيجيان مرضيّان شبيهان بسرطانات الخلية الصافية الأخرى، بخلايا صافية وخلايا مسمارية. ويشكلان تقريباً ما نسبته 5-10% من سرطانات المبيض الظهارية ولهم علاقة بانتباذ بطانة الرحم في نجويف الحوض. وإجمالاً في سرطانات تكتشف بمراحلها المبكرة وبالتالي من الممكن أن تُشفى بالعمليات الجراحية، بينما المراحل المتقدمة منها (تقريباً 20%) لها توقعات سير مرض سيئة وعادةً تكون مقاومة أو لا تستجيب للعلاج الكيماوي البلاتينيوم.
السرطان الشبيه ببطانة الرحم
السرطانات الغدية الشبيهة ببطانة الرحم تشكل ما نسبته 15-20% تقريباً من سرطانات المبيض الظهارية. ولأن هذا النوع إجمالاً هو من الدرجة المنخفضة فإن له توقع سير مرضي جيد. ويظهر في كثير من الأحيان مترافقاً مع انتباذ بطانة الرحم أو مع سرطان بطانة الرحم.
سرطان المولري المختلط الخبيث (ساركومة سرطانية)
و هذا يشكل تقريباً أقل من 1% من سرطان المبيض. ويُرى بهم خلايا ظهارية وخلايا لُحمية متوسطة، وغالباً لهم سير مرضي سيء.
السرطان الغدّي الموسيني
و هذا يشكل 5-10% من سرطانات المبيض الظهارية. ونسيجياً هو شبيه بالسرطنات الغدية للأمعاء ولعنق الرحم، وعادةً يكون نقائل من سرطانات القولون والزائدة. والمراحل المتقدمة منهم لها سير مرضي سيء، وبشكل عام فهذ النوع أسوأ من الأورام المصلية، وغالباً لا يستجيب لعلاج البلاتينوم. وهذا سرطان نادر.
السرطان المخاطي الصفاقي الكاذب
و هذا عبارة عن تجمع مُغلّف من مادة مخاطية أو جيلاتينية توجد في التجويف البطني الحوضي، ونادراً ما يكون سببه سرطان المبيض المخاطي الأساسي. وعادةً له علاقة بنقائل بالمبيض آتية من سرطان الأمعاء.
سرطان ظهاري غير متمايز
حيث لا نستطيع تحديد نوع الخلية هنا، ويشكل تقريباً 10% من سرطانات المبيض الظهارية.
• سرطان الخلية الانتقالية
• سرطان برينر الخبيث
سرطانات نادرة. ونسيجياً فهي تحوي أسداء ليفية كثيفة مع بقع من الظهار الانتقالي وبعض التمايز الحرشفي. وليضنف هذا السرطان بنوع برينر فيجب أن يجوي بؤرة ورم برينر وسرطان الخلية الانتقالية. وبالنسبة لسرطان الخلية الانتقالية فهو هنا إجمالاً ضعيف التمايز ويشبه سرطان المسالك البولية.
سرطان الخلية الانتقالية
و يشكل 5% من سرطانات المبيض. ونسيجياً فهو شبيه بسرطان المثانة. وتوقع سير المرض متوسط المستوى –و هذا سير أحسن من معظم السرطانات الظهارية لكن أسوأ من أورام برينر).
السرطان السدوي ذو الحبال الجنسية
و هذا يشمل ورم الخلايا الحُبيبيّة المفرزة لهرمون الإستورجين، والأورام القرابية الحميدة، وأورام خلايا ليدينج وسيرتولي الرجولية أو الورم المذكر. ويشكل ما نسبته 7% من سرطانات المبيض. وعادة يحدث في النساء في عمر بين 50 و69 سنة، وقد يحدث في أي عمر حتى في اليافعات. وإجمالاً هذا النوع غير عدواني ويحدث في جانب واحد.
هناك خلايا مختلفة عدّة من اللحمة المتوسطة قد تكون منشأ الأورام السدوية أو أورام الحبال الجنسية. وهذه تتضمن أرومات ليفية وخلايا الغدد الصماء. أما أعراض السرطان هنا فهي مختلفة عن بقية الأنواع، وتشمل أشهرها: التواء المبيض ونزيف من فتق في الورم وكتلة في البطن وخربطة في الهرمونات. في الأطفال فإن البلوغ الكاذب المبكر المماثل للجنس قد يحدث مع سرطان الخلايا الحُبيبيّة لأنها تفرز الإستروجين. وهذه الأورام تسبب خربطة في الحيض (نزيف زائد أو ندرة في حدوث الطمث أو تغيّب الحيض) أو نزيف بعد فترة الإياس. ولأن هذه الأورام تفرز الإستروجين فإنها قد تُسبب أو تظهر بنفس الوقت مع سرطان بطانة الرحم أو سرطان الثدي. وأنواع أخرى تُظهر أعراضاً بارزة؛ فمثلاً أورام خلايا ليدينج وسيرتولي تسبب ترجيلاً ونمواً للشعر زائداً نتيجة إفراز هرمون التستيسترون والأندروستنديون، كما قد تُسبّب متلازمة كاشينج في حالات نادرة. وهناك أنواع لا تُسبب خربطة في الهرمونات بما كمثل الورم الليفي، وهذه تسبب استسقاء ومَوَهاً في الصدر.
• ورم الخلايا الحُبيبيّة
• ورم خلايا ليدينج وسيرتولي
• ورم الخلية الجرثومية/الخلية الجنسية
هذا النوع ينشأ من خلايا المبيض الجرثومية. وهو يشكل 30% من أورام المبيض و5% فقط من سرطانات المبيض، لأن معظم هذه الأورام من نوع مسخي ومعظم المسخية تكون حميدة. أما السرطانات المخسية الخبيثة فتظهر في النساء كبيرات العمر حين تتحول الطبقات الجرثومية في الورم إلى سرطان الخلية الحرشفية. تظهر الأورام الجرثومية أو الجنسية في أعمار صغيرة كالعشرينات والثلاثينات، وبالتالي 70% من سرطان المبيض نراه في هذه الفئة من العمر. وتضم هذه الأورام ما يلي حين تتشكل في المبيض: الأورامَ الإنتاشية والأورام المسخية وأورام الكيس المُحّي وأورام الأديم الباطن والسرطانات المشيمائيّة.
بعض هذه الأورام تحوي كروموسوم مماثل لكروموسوم 12، إذ أن الذراع القصير يُحذف ويستبدل بمضاعفة للذارع الآخر. وبينما يعتبر توقع السير المرضي هنا مستحسن ومفضّل، فإنه قد يتباين بشكل كبير اعتماداً على أنواع أنسجة محددة؛ فمثلاً أشهر الأورام المسخية (الأورام الإنتاشية) تعتبر ذات سير مرضي جيد بينما ثاني أشهر الأورام المسخية (أورام الأديم الباطن) فهي ذات سير مرضي سيء. وبشكل عام فالسرطانات المسخية تنتقل وتغزو بشكل أكبر وأكثر من سرطانات المبيض الظهارية. وعلاوة على ذلك، فعلامات السرطان تختلف باختلاف النوع: مثلاً السرطان المشيمائي يُتابع بـ beta-HCG وسرطان الأديم الباطن يُتابع بـ alpha-fetoprotein.
و تُكتشف الأورام المسخية إجمالاً حين تصبح كبيرة الحجم وتُحسّ كتلتها. لكن أورام الحيال الجنسية قد تُحدث التواءً في المبيض أو نزيف، وفي الأطفال قد تسبب البلوغ المبكر والمماثل للجنس. بالعادة تنتقل هذي الأورام إلى أقرب العقد الليمفاوية خاصة العقد المجاورة للأبهر والعقد الموجودة في الحوض.
السرطان الإنتاشي
و يشكل 35% من سرطان المبيض في النساء الشباب. وقد تحوي طفرات في جين KIT، وهذه الطفرة لها دور في أورام القناة الهضمية السدوية. إن الناس ذوي النمط النووي XY ولديهم مبايض (مرض خلل تكون الغدد التناسلية) ويتشكل عندهم ورم إنتاشي هم على خطر الإصابة باورم أرومي بالغدة التناسلية بالمبيض الآخر، وفي هذه الحالة يتم استئصال كلا المبيضين حين يكتشف ورم انتاشي في أحدهما. وبشكل عام فالأورام الإنتاشية تظهر في كلا الجانبين بنسبة 10-15%.
• السرطان المشيمائي
• ورم مسخي غير ناضج (صلب)
• ورم الكيس المُحي/ ورم الأديم الباطن
• سرطان الخلية الحرشفية
• سرطانات الخلية الحرشفية الأساسية بالمبيض نادرة وذات سير مرضي سيء في المراحل المتقدمة. وإجمالاً تكون سرطانات منتقلة من عنق الرحم أو من بطانة الرحم أو أنشأت عن أورام مسخية ناضجة.
الأورام المختلطة
و هذه تحوي مكونات من أكثر من سرطان مما سبق ذكره. ولتصنف كمختلطة فنوع السرطان الثانوي يجب أن يشكل أكثر من 10% من الورم.
سرطان المبيض النُقيلي (الثانوي)
إن سرطان المبيض من الممكن أن يكون ثاونياً بمعنى أن يكون فيه منتقلاً عن سرطان أصلي في مكان آخر بالجسم. 7% من سرطانات المبيض تكون نقيلية والبقية هي أصلية المنشأ من المبيض. ومن السرطانات الشهيرة أن تنتقل إلى المبيض: سرطان الثدي وسرطان القولون وسرطان الزائدة الدودية وسرطان المعدة (و تُدعى: أورام كروكينبرغ). سرطان بطانة الرحم وو سرطان العقد الليمفاوية قد ينتقلوا إلى المبايض. والورم السدوي الظهاري السطحي قد يكون أصله من صفاق البطن، وفي هذه الحالة يكون سرطان المبيض ثانوياً عن سرطان صفاق البطن الأساسي، ويعالج تماماً كما يعالج الورم السدوي الظهاري السطحي بما يتضمنه من صفاق البطن.
الأورام ذات قدرة الخباثة المنخفضة
و تُدعى أيضاً: الأورام الحدّية، ولديها خصائص من الأورام الحميدة وأخرى من الخبيثة. وتشكل 10-15% من جميع أورام المبيض، وتنشأ في عمر 40-49 سنة أي قبل نشأة سرطان المبيض الظهاري. وإجمالاً لا تنتشر وتغزو بعيداً؛ فـ 10% منها تغزو السدى بشكل مكروي (<3 مم، و<5% من الورم). وتحوي خصائص غير طبيعية أخرى من مثل: ازدياد الانقسام الفتيلي، وتغيرات في حجم الخلية أو حجم النواة، ونويّة غير طبيعية، وتراصف في الخلايا ونتوءات صغيرة على الخلايا (نتوءات لُحمية). وبالفحص النسيجي تظهر خصائص مصلية أو خصائص موسينية، والمصلية منها هي ما تشكل أغلبية الورم في المراحل المتقدمة. أكثر من 80% من هذه الأورام تكون في المرحلة الأولى، و15% تكون في المرحلة الثانية والثالثة وأقل من 5% تكون في المرحلة الرابعة. وغالباً تكون نُقيليات هذه الأورام غير متعدّية.
تصنيف المراحل
يتم تصنيف سرطان المبيض تبعاً لنظام تصنيف الاتحاد الدولي للأمراض النسائية والتوليد (FIGO)
وباستخدام بعض المعلومات التي يمكن الحصول عليها من بعض العمليات، التي يمكن أن تتضمن استئصال الرحم الكامل عن طريق البطن، إزالة كل من المبيضين وقناة الرحم ، وغشاء الأمعاء الرحمي، وغسل الحوض الصفاقي، الخزعة الحوضية.[14][15][17][36] ما يقارب 30% من حالات سرطان المبيض التي تظهر محدودة في المبيض ذاته تنتشر مجهريا ولذلك حتى المرحلة-I من سرطان المبيض يجب أن تصنف بدقة كليا.[15]
هناك تصنيف يسمى تصنيف اللجنة الأمريكية المشتركة لمكافحة السرطان AJCC يشبه تصنيف FIGO.
يصف تصنيف AJCC امتداد الورم الأولي ووجود وعدم وجود انتقال للورم للغدد الليمفاوية القريبة N ووجود من عدم انتشار السرطان للأماكن البعيدةM.[37]
إن أكثرمرحلة شيوعا يتم تشخيصها هي مرحلة IIIC، في ما يقارب 70% من حالات سرطان المبيض.[15]
| المرحلة | الوصف | |||
| I | السرطان محصور تماما بالمبيض | |||
| IA | يتضمن مبيض واحد، المحفظة سليمة، لا يوجد ورم على سطح المبيض، مشاهدات سلبية | |||
| IB | يتضمن كلا المبيضين، المحفظة سليمة، لا يوجد ورم على سطح المبيض، مشاهدات سلبية | |||
| IC | الورم يتضمن كلا المبيضين | |||
| IC1 | تدخل جراحي | |||
| IC2 | المحفظة تمزقت أو الورم ظهر على سطح المبيض | |||
| IC3 | مشاهدات إيجابية أو وجود سوائل في البطن | |||
| II | امتداد إلى الحوض للورم(يجب أن يكون محددا في الحوض) أو ورم صفاقي أولي ، يتضمن أحد أو كلا المبيضين | |||
| IIA | إيجاد الورم في الرحم أو قناة الرحم | |||
| IIB | الورم في أي مكان آخر من الحوض | |||
| III | السرطان وجد خارج الحوض أو في العقد الليمفاوية خلف الصفاقية، يتضمن مبيض أو كلا المبيضين | |||
| IIIA | انتشار المرض إلى العقد الليمفاوية خلف الصفاقية أو انتشار ميكروسكوبي خارج الحوض | |||
| IIIA1 | الانتشار يصل إلى العقد الليماوية خلف الصفاقية | |||
| IIIA1(i) | الانتشار أقل من 10مم في القطر | |||
| IIIA1(ii) | الانتشار أكثر من 10 مم في القطر | |||
| IIIA2 | انتشار مجهري في الصفاق ، بغض النظر إن كان موجود في الغدد الليمفاوية الصفاقية الخلفية أو لم يكن موجودا | |||
| IIIB | الانتشار في الصفاق أقل أو يساوي 2سم في القطر، بغض النظر عن انتشار الورم للغدد الليمفاوية الصفاقية الخلفية أو انتشاره للكبد أو محفظة الطحال | |||
| IIIC | الانتشار في الصفاق أكثر من 2سم في القطر، بغض النظر عن انتشار الورم للغدد الليمفاوية الصفاقية الخلفية أو انتشاره للكبد أو محفظة الطحال |
نظام AJCC/TNM للتصنيف يحتوي ثلاث مجموعات رئيسية لتصنيف السرطان T،N،M.[17]
مصنف T ، يتضمن ثلاث تصنيفات فرعية أخرى T1، T2، T3 كل واحدة منهم صنفت حسب مكان ظهور الورم (مبيض واحد، مبيضين ، داخل أو خارج المبيضين)
تصنيف T1 من سرطان المبيض يصف سرطان المبيض المحصور داخل المبيضين والذي قد يؤثر على أحد أو كلا المبيضين . التصنيف الفرعي منه T1a يستخدم لترتيب مرحلة السرطان الموجود داخل مبيض واحد والذي لم ينتقل إلى محفظة المبيض ولا يمكن العثور عليه في السوائل التي قد تؤخد من الحوض.
السرطان الذي لم ينتقل إلى محفظة المبيض ومحصور داخل المبيض فقط ولا يمكن العثور عليه داخل السائل المأخوذ من الحوض ولكن يصيب كلا المبيضين يصنف T1b.
T1c يصف نوع من الورم الذي يمكن أن يصيب مبيض واحد أو كلاهما وأيضا يصيب محفظة المبيض أو يمكن إيجاده في السائل المأخوذ من الحوض.
تصنيف T2 هو تصنيف لمرحلة أكثر تعقيدا من السرطان . في هذه الحالة ينمو الورم في مبيض واحد أو في كليهما وينتشر إلى الرحم أو قناة الرحم أو للحوض.
T2a يستخدم لوصف الورم السرطاني الذي ينتشر إلى الرحم أو قناة الرحم أو كليهما ولكن لا يمكن إيجاده في السائل المأخوذ من الحوض.
T2b، T2c يصفان الورم الذي انتشر إلى خلايا الحوض الأخرى ما عدا الرحم وقناة الرحم ولا يمكن إيجاده في السائل
ا لمأخوذ من الحوض، على التوالي ، السرطان الذي ينتشر لأجزاء الحوض الأخرى بما فيها الرحم وقناة الرحم ولكن لا يمكن إيجاده في السائل المأخوذ من الحوض.
تصنيف T3 يصف مرحلة السرطان الذي انتشر إلى الصفاق.
هذه المرحلة تمنحك معلومات عن حجم انتشار الورم (الاورام الموجودة في أماكن مختلفة في الجسم ولكنها ابتدأت من سرطان المبيض) هذه الأورام قد تكون صغيرة جدا ترى فقط تحت المجهر T3a ، ترى بالعين المجردة ولكنها ليست أكبر حجما من 2سم T3b ، كبيرة أكبرمن 2سم T3c.
يستخدم نظام التصنيف أيضا مصنف N انتشار السرطان إلى الغدد الليمفاوية القريبة أو البعيدة
التصنيفات الفرعية من N هما اثنان N0 الذي يدل على أن الورم لم يصب العقد الليمفاوية المجاورة.و N1 الذي يدل على أن الورم انتشر للعقد الليمفاوية المجاورة.
تصنيفM،هو التصنيف الذي يمنحك المعلومات حول ما إذا كان الورم قد انتشر إلى اعضاء بعيدة مثل الكبد أو الرئتين. M0 يدل على أن السرطان لم ينتشر إلى أعضاء أخرى، وm1 يدل على أن السرطان انتشر إلى أعضاء اخرى في الجسم.
يحتوي نظام التصنيف أيضا على Tx، Nx، وهما المجموعتين الفرعيتين اللذان يصفان أن امتداد الورم لا يمكن وصفه ؛وذلك لأن المعلومات المتوفرة لذلك ليست كافيه، على التوالي امكانية انتقال الورم إلى الغدد الليمفاوية المجاورة من عدمه.
يمكن ربط تصنيف سرطان المبيض تبعا لنظام TNM مع تصنيف الFIGO كالتالي:
المرحلة
• I: T1+N0+M0
• IA: T1a+N0+M0
• IB: T1b+N0+M0
• IC: T1c+N0+M0
• المرحلة II: T2+N0+M0
• IIa: T2a+N0+M0
• IIB: T2b+N0+M0
• IIC: T2c+N0+M0
• المرحلة III: T3+ N0+M0
• IIIA: T3a+ N0+M0
• IIIB: T3b+ N0+M0
• IIIC: T3c+ N0+M0 or Any T+N1+M0
• المرحلة IV: Any T+ Any N+M1
بالإضافة إلى أن سرطان المبيض مصنف إلى مراحل أيضا هو مصنف إلى درجات، كبقية السرطانات. الرتبة النسيجية للورم يقيس كم هي الأنسجة طبيعية أو سرطانية تحت المجهر. الأربع رتب تصف إمكانية انتشار الورم والرتبة الأعلى تصف إمكانية الانتشار الأكبر. رتبه 0 تستخدم لوصف السرطان غير الهجومي. كما أنها أيضا تعود إلى السرطان المتشكل على السطوح فقط.[38] رتبه 1 ورم واضح المعالم (يشبه جدا الخلايا الطبيعية) وهو بتحسن بطريقة جيدة. رتبة 2 يصف الورم المعروف المعالم تقريبا وينتج من خلايا تشبة الخلايا الطبيعية. رتبة 3 تصف الورم الذي يمتلك أسوء تحسن وخلاياه غير طبيعية، نطلق عليه الأسوء بالتحسن.[39]
طريقة الكشف
طريقة الكشف الوحيدة الموصى به لجميع النساء هو فحص الحوض السنوي . وهذا الفحص غير فعال في اكتشاف سرطان المبيض في مراحله المبكرة لأن المرض لا يكون ملحوظ في المراحل المبكرة ولا يلاحظ الا في مراحل المتأخرة.[19] يحظى سرطان المبيض باهتمام عالي سريري لأن المرض عادة لا يكتشف في الحالات المبكرة عندما يكون من الممكن شفائه لو أكتشف مبكرا. لايفضل الكشف عن طريق قيمة أو مستوى أو الأشعة فوق السمعية أو الفحص بتفحص الورم باليد لدى النساء المعرضات للمرض. طريقة الفحص عن أي مرض يجب أن تكون دقيقة وموثوقة—تحتاج فحص يحدد المرض بدقة ولا يعطي نتيجة موجبة بوجود المرض بالخطأ لدى الأشخاص الذين ليس لديهم السرطان.[15][40]
لسرطان المبيض انتشار غير واسع حتى بين النساء الأكثر عرضة للإصابة بالمرض اللواتي تتراوح أعمارهم بين 50-60، والكشف لدى هؤلاء النساء الأكثر عرضه للإصابة بالمرض يعطي نتيجة ملتبسه غامضة أكثر من اكتشاف المرض الذي يحتاج علاج. ولأن النتيجة الملتبسة الغامضة توجد أكثر من اكتشاف مرض لعلاجه، ولأن الاستجابة للنتيجة غير الواضحة يكون بالتدخل الجراحي، في النساء الأكثر عرضة للإصابة بالمرض، يجب تقدير الأضرار المحتملة بحيث تفوقها فوائد التدخل الجراحي لكي يتم الفحص. فائدة الفحص تشخيص سرطان المبيض في مراحل مبكرة، حيث يمكن علاجه بنتيجة ناجحة .[15][40]
الفحص بواسطة الأشعة فوق السمعية عن طريق المهبل، وفحص الحوض، ومستوىCA-125، يمكن استخدامها بدل العمليات الجراحية الوقائية لدى النساء اللواتي لديهن طفرة في BRCA1 أو BRC2 . هذه الاستراتيجية أظهرت نجاحا فيما سبق.[19]
طرق الوقاية
إن الأشخاص الذين لديهم قابلية للإصابة بمرض سرطان المبيض وراثيا قد يتم استئصال المبيضين جراحيا لهم للوقاية من الإصابة بالمرض. نقوم بهذه العملية عند انتهاء فترة إنجاب الأطفال لدى هذه المرأة. هذا يقلل من احتمالية الإصابة بكلا من سرطان الثدي(50%) وسرطان المبيض (96%) عند الأشخاص المعرضين للإصابة بهذين المرضين. النساء اللواتي لديهم طفرة في الجينBRCA عادة نقوم باستئصال قناة الرحم لديهن في ذات الوقت أيضا (استئصال البوق والمبيض salpingo-oophorectomy)، وذلك لأنهن معرضات أيضا للإصابة بسرطان قناة الرحم . ومع ذلك قد تكون الدراسات تبالغ في نسبة التقليل من الإصابة بهذه السرطانات بهذه الوسائل وذلك تبعا لاختلاف الظروف التي أجريت أثناءها الدراسات.[15][40]
إن الأشخاص الذين لديهم وراثة سرطان المبيض يتوجب عليهم مراجعة مستشار جيني للإستفسار عن ضرورة إجراء فحص طفرة الجين BRCA .[19]
طريقة العلاج
العلاج عادة يتضمن العلاج الكيماوي والجراحة وأحيانا المعالجة الإشعاعية، بغض النظر عن مرحلة تطور المرض.[41] الجراحة تكون كافية عندما يكون الورم السرطاني متمايز والمنحصر بالمبيض. إضافة العلاج الكيماوي قد يحتاجها المريض في الورم السرطاني الأكثر عدوانية والمنحصر بالمبيض. المرضى في المراحل المتقدمة ، الجمع بين الجراحة والعلاج الكيماوي هو شيء ثابت. في الورم الذي يكون على حدود المبيض والذي يتبعها انتشاره خارج حدود المبيض علاجه بالجراحة والعلاج الكيماوي لم ير بأنه نافع.[42]
الجراحة
الجراحة هي العلاج المفضل وقد تتكرر عمليات الجراحة مرارا وتكرارا للحصول على بعض الأنسجة لاستخدامها في التشخيص عن طريق دراسة تركيب نسيجها. يعتمد نوع الجراحة على كيفية انتشار الورم أثناء التشخيص (تبعا لتصنيف المرض) كما يؤخد بالاعتبار نوع الورم ومرحلته. الجراح الذي يكون عادة طبيب جراح متخصص بالأورام النسائية، قد يستأصل إحدى (استئصال مبيض أحادي)، أو كلا المبيضين (استئصال للمبيض ثنائي)، أو استئصال قناة الرحم(استئصال البوق)، أو الرحم بأكمله (استئصال الرحم)، أو غشاء الأمعاء الشحمي (استئصال الثرب). عادة كل هذه الأعضاء يتم استئصالها. في المراحل الأوليه في تصنيف – 1A الأحادي، فقط المبيض المحتوى على الورم(الذي يجب أن يكون غير منفجر) وقناة الرحم ما يستئصل. هذا يحصل في المرضى في عمر مبكر للحفاظ على إمكانيتهم على الإنجاب. ومع ذلك خطر انتشار المرض يظل ماثلا وعملية الكشف لتحديد تطور مرحلة المرض يجب أن تبقى مستمرة.[14] إن وجد انتشارعليه اجراء عملية أخرى لاستئصال المبيض الآخر والرحم بأكمله.[42] إن وجد الورم لدى امرأة قبل سن اليأس وحددت مرحلته بمرحلة أولية أثناء العملية، وهي بشكل واضح ضمن التصنيف 1، نستئصل فقط المبيض المصاب. أما إن وجد الورم لدى امرأة بعد سن اليأس، وكان الورم في مراحله الأوليه، فاستئصال الكامل للرحم والمبيضين هو الخيار الأفضل. خلال تصنيف مرحلة المرض الزائدة الدودية يجب فحصها أو إزالتها. وهذا عادة مهم في الورم الموسيني.[19] في الأطفال وسن المراهقة الذين شخصوا بأن لديهم ورم في المبيض، الجراح يحاول حماية مبيض كامل حتى تتم عملية البلوغ بأكملها، ولكن أن كان الورم منتشر بكثره قد يكون هذا الخيار غير ممكن. نوع الورم dysgerminomas عادة يصيب كلا المبيضين: 8-15% من هذا الورم منتشر في كلا المبيضين.[20] عادة المرضى الذين شخصوا بورم في مراحله الأولية المصنفة بدقة ووضوح يكون العلاج الجراحي كافي،[15] ويضمن العلاج تماما من السرطان.[41]
في المراحل المتقدمة من المرض، عندما يكون الإستئصال الكامل للأعضاء ليس خيارا، يتم استصال المرض بجراحة تسمى جراحة إزالة التكاثر. هذه العملية لا تكون ناجحة دائما، وتكون نسبة نجاحها أقل إن كان الورم منتشر إلى الصفاق، أو إن كان الورم صنف في مرحلة –IV ، أو إن كان الورم منتشر إلى الشق العرضي في الكبد أو مساريق الأغشية التي تغلف الأمعاء أو الحجاب الحاجز أو في مساحة كبيرة من السائل في الصفاق. يمكن إجراء عملية إزالة التكاثر مرة واحدة فقط.[14] كلما كانت إزالة التكاثر كاملة كانت النتائج أفضل: في المرأة التي لا يوجد لديها دلائل لانتشار المرض الميكرسكوبي بعد عمليه إزالة الانتشار الكامل يكون متوسط بقاء المريض على قيد الحياة 39 شهر، في حين إن لم تكن إزالة الانتشار كاملة قد يكون متوسط البقاء على قيد الحياة 17 شهرا فقط.[15] استئصال الانتشار في مدى محدد إحدى البروتوكولات المتبعة للعلاج، والتي تحتاج لعلاج كيماوي مساعد، يتم إجراء عملية إزالة الانتشار، ويتم الانتهاء بالعلاج الكيماوي بعد الإستئصال للورم.[19]
يجب إزالة الغدد الليمفاوية ضمن العملية، عندما يكون سرطان المبيض كاملا ولكن فائدة استئصال الغدد الليمفاوية على مدة البقاء على قيد الحياة لا تكاد تذكر.[14] هذا مهم في ورم الخلاية الجنسية لأنه عادة ما ينتشر أكثر من مرة للغدد الليمفاوية المجاورة.[15]
إن عاد الورم مرة أخرى، يكون خيار العلاج عملية ثانية. ويعتمد ذلك على مدى سهولة إزالة الورم، وكمية السوائل المتجمعة في البطن، وحالة المريض الصحية بالكامل.[14]
العرض الجاني لعملية الاستئصال الرئيسي لدى النساء صغيرات العمر هو دخولها في سن اليأس مبكرا، والذي قد يسبب هشاشة العظام. بعد العملية، يمكن للمراة استخدام علاجات لتعويض الهرمونات الناقصة، خاصة في النساء في عمر مبكر. هذا العلاج يحتوي على مزيج من الأستروجين والبروجيستيرون، أو يحتوي على الأستروجين وحده. استخدام الأستروجين واحده أكثر أمانا بعد عملية استئئصال الرحم، أما إن كان الرحم لا زال موجود فالأستروجين وحده قد يزيد من احتمالية الإصابة بسرطان بطانة الرحم.[14] عادة المرضى الذين يتم إجراء عملية استئصال المبيض لهم يمكثون في المشفى من3-4 ايام، كما يقضون شهر في المنزل لاستعادة عافيتهم.[43] تظهر الدراسات أن المستشفيات المعتادة على إجراء عملية استئصال المبيض نسبة نجاح هذه العملية فيها عاليه.[19]
العلاج الكيميائي
كان ولا زال العلاج الكيماوي على مر العقود أحد الثوابت في علاج سرطان المبيض، رغم اختلاف البروتوكولات المتبعة عبر الزمن. العلاج الكيماوي يستخدم بعد العملية لعلاج أي بقايا قد تكون لا زالت موجودة بعد العملية، إن لزمت. في بعض الحالات يكون هناك ضرورة لاستخدام العلاج الكيماوي في البداية ويتبعها إجراء العملية. هذا يسمى بالعلاج الكيماوي المساعد قبل العلمية "neoadjuvant chemotherapy" وهذا يكون عندما يستعصي على الجراح إزالة الورم كاملا أو عندما تكون إزالة الانتشار غير مكتملة . عندما تتم عملية استئصال المبيض وقناة الرحم أو أي عملية أخرى يستخدم العلاج الكيماوي بالإضافة للعملية بما يسمى بالعلاج الكيماوي المساعد المرافق "adjuvant chemotherapy".[14][17]
العلاجات الكيماوية التي تستخدم في علاج سرطان المبيض تتضمن باكليتاكسل، سيسبلاتين، توبوتيكن وجيمسيتابين. يتم علاج سرطان الخلايا الجنسية بطريقة مختلفة باتباع هذا النظام – استخدام بليومايسن، اوتوبوسايد وسيسبلاتين )BEP) يستخدم العلاج الكيماوي كعلاج مرافق عندما يصنف المرض في المرحلة 1.إن كان بمرحلة عالية 1C أو إن كان بمرحلة عالية – مرحلة 3.[17][42]
العلاج الكيماوي لعلاج سرطان المبيض عادة يحتوي على العلاجات من مجموعة البلاتين، مجموعة من الأدوية تحتوي عنصر البلاتينيوم في تركيبها. كاربوبلاتين يعطى بالاشتراك مع باكليتاكسل ودوكسيتاكسل؛ المزيج المعتاد هو كاربوبلاتين مع باكليتاكسل. استخدام مزيج من ثلاثة أدوية لم يلحظ له فعالية إضافية.[17] العلاج الكيماوي يمكن إعطاؤه في الوريد أو عن طريق التجويف الصفاقي.[15] عادة تتكون دورة العلاج إعطاء العلاج كل 3 أسابيع لست مرات أو أكثر.[44]
في حالة عودة المرض بعد علاجه، نأخذ بالاعتبار حساسية الورم للعلاج بالأدوية البلاتينيه من مقاومته لها، بالاعتماد على الزمن الذي لم يمكث إلا إن عاد به المرض، الأورام الحساسة للمواد البلاتينيه تعود بعد 6-12 شهر من آخر جرعة علاجية، أما الورم المقاوم للعلاجات البلاتينيه يعود بفترة أقل من 6 أشهر بعد آخر جرعة علاجية.
الخيار الثاني من العلاج الكيماوي يعطى فقط عندما تصبح أعراض المرض واضحة، لأنه لا يوجد فرق في علاج الورم الذي لم تظهر أعراضه من المرض الذي تظهر أعراضه (بارتفاعCA-125). في الحالات التي يكون فيه الورم حساس للمواد البلاتينيه، المواد البلاتينية هي الخيار الأساسي في الخيار الثاني من العلاج بالإضافة إلى الأدوية السامة للخلايا. النظام العلاجي يحتوي على كاربوبلاتين مع دوكسوروبيسن المضاف إليه الاثيلين والجلوكول اللايبوزومي، وجيمسيتابينو باكليتاكسل. للورم المقاوم للمواد البلاتينية، لا يوجد مواد أكثر فعالية منها. استخدام دواء منفرد (دوكسوروبيسن، توبوتيكن) لن يعطي مفعول أكبر من سابقه،[14] ومع ذلك قد يستخد توبوتيكان في بعض الحالات.[15] توبوتيكان لا يمكن استخدامه للمرضى المصابين بانغلاق الأمعاء. باكليتاكسل يستخدم منفردا في حالات أخرى، قد يشترك معه دوكسوروبيسن اللايبزومي، جيمسيتابين، سيسبلاتين، توبوتيكان، اوتوبوسايد أو سايكلوفوسفامايد. ترابيكتيدين خيار أخرلعلاج سرطان المبيض المنتكس.
أن المرضى الذين لديهم طفرةBRCA ، العلاج بالمواد البلاتينيه فعال.[14] أولابيرايد، مادة تمنع PARP، تم ترخيص استخدامها لعلاج الورم من قبل منظمة الغذاء والدواء الأمريكية لعلاج الورم المتعلق بطفرة BRCA الذي سبق من قبل علاجه بالعلاجات الكيماوية. سرطان الخلايا الجنسية وسرطان حبل الجنس\الأورام اللحمية يعالج بالعلاجات الكيماوية، بالرغم من أن سرطان حبل الجنس والجيرمينوماس غير مستجيب جدا للعلاج.[15][20]
العلاج الإشعاعي
الDysgerminomasافضل علاج له هو العلاج الإشعاعي[20] ولكن العلاج الاشعاعي قد يصيب المريضة بالعقم ولذلك يفضل العلاج الكيماوي .[15]
العلاج الإشعاعي غير فعال في علاج الحالات المتقدمة من المرض وذلك لأن الأعضاء الحيوية إن كانت في مجال العلاج الإشعاعي لا يمكن استخدام جرعات عاليه من الإشعاعات بطريقة آمنة.يتم تجنب العلاج الإشعاعي في هذه الحالات لأن الأجهزة الحيوية لا تحتمل الضرر الذي قد يلحق بها من جراء هذا العلاج. العلاج الإشعاعي لا يحسن من نسبة مدة بقاء المريض على قيد الحياة في الأورام المحدد نوعها تماما.[15]
في المرحلة 1c ، ومرحلة 2 من الورم ، العلاج الإشعاعي يستخدم بعد العملية الجراحية إن كان هناك بقايا من الورم لم تزال بالجراحة في منطقة الحوض شريطة أن يكون البطن خالي من الأورام السرطانية. العلاج الإشعاعي يمكن استخدامه كعلاج مسكن في المراحل المتقدمة من السرطان. فترة العلاج بالإشعاع تكون 5 أيام بالأسبوع لمدة 3-4 أسابيع. من الأعراض الجانبية المعتادة للعلاج الإشعاعي الإسهال، الإمساك والتبول المتكرر.[45]
العلاج الهرموني
بالرغم من الحقيقة التي تقول بأن 60% من الأورام السرطانية في المبيض تحتوي على مستقبلات استروجينيه، إلا أن سرطان المبيض من النادر أن يستجيب للعلاج الهرموني.الاستروجين وحده ليس له تأثير على الورم، وتاموكسيفين ولاتروزول من النادر أن يظهر لهما أثر على الورم.[14]
العلاج المناعي
العلاج المناعي وهو موضوع للأبحاث في مجال علاج سرطان المبيض. في بعض الحالات، الدواء الضدي بيفاسيزوماب، رغم أنه لا زال موضوع بحث في علاج سرطان المبيض إلا أنه يستخدم مع العلاج الكيماوي.[42] وقد تم الموافقة على استخدامه في الاتحاد الأوروبي.[46]
المتابعة
المتابعة الخاصة تعتمد على نوع ومرحلة السرطان، العلاج، ووجود أعراض للمرض. عادة، يؤخد موعد للمتابعة كل 2-3 أشهر في البداية، ويتبعه موعد متابعة مرتين سنويا لمدة 5 سنوات.[47] في سرطان المبيض في الخلايا الطلائية، الفحص الأكثر شيوعا للمتابعة هو ارتفاع نسبة CA-125 .بالرغم من أن العلاج يعتمد على ارتفاع نسبةCA-125 وأنه ليس كل عرض من أعراض المرض يمكن أن يزيد الأعراض الجانبية للعلاج دون التأثير على طول مدة بقاء المريض، لذلك اشتراك نتيجة نسبةCA-125 يجب أن تناقش قبل إجراء الفحص.[48] ما تم التوصية به عام 2014 أن سرطان المبيض قد يكون عاد مرة أخرى إن وجدت نسبة CA-125 مرتفعة بمقدار مرتين من القيمة الطبيعية.[14]
للنساء الذين لديهن سرطان الخلايا الجنسية، فحص المتابعة يتضمن ألفا-البروتين الجنيني )AFP) و\أو موجهة الغدد التناسلية المشيمية البشرية. للنساء الذين لديهن السرطان السدوي، الاهتبار للهرمونات مثل الايستروجين، البروجيستيرن، التيستيستيرون، والانهيبين أحيانا يكون مفيد.[48] الانهيبين يكون مفيد في تشخيص تقدم سرطان الحبل الجنسي، مع إيقاف المادة الموليرية. AFP يكون مفيد لتشخيص ومتابعة تقدم سرطان خلايا لايدنغ وسيرتولي.[15]
لا يجب إجراء صورة المراقبة الروتينية للنساء اللواتي لديهن سرطان المبيض
لمتابعة السرطان وتقدمه مالم يرتفع أحد المؤشرات السرطانية أو تتبين أعراض أخرى على الورم.[49] الصور دون هذه المؤشرات والأعراض يعتبر مثبط لأن الصور لا يمكن أن تدل على عودة المرض وحدها، أو تحدد زيادة مدة البقاء على قيد الحياة، وأيضا لأن استخدامها مكلف كما أن لها أثار جانبية إضافيه.[49] رغم ذلك فإن الصورة الطبقية يمكن استخدامها إن احتاج لها الطبيب، رغم أن ذلك غير شائع.[14] إن كان بالإمكان تصوير الورم، الصور قد تستخدم لمراقبه عمل العلاج.[50]
الرعاية التلطيفية
الرعاية التلطيفية تركز على إزاله أو تخفيف الأعراض الجانبية لكل من المرض والدواء وتحسين نوعية الحياة. وهي مهمة وتلزم كجزء من العلاج لأي مريض في المراحل المتقدمة من المرض التي تظهر عليه أعراض المرض واضحة.[51]
الرعاية التلطيفية يمكن أن تتابع الأعراض الناتجة عن الدواء كما تتابع المضاعفات الناتجة عن المرض، منها الألم، الإعياء، الإمساك، تجمع السوائل، انسداد القناة الهضمية، تجمع السوائل في البطن، والتهاب الأغشية المخاطية. خاصة إن أصبح السرطان في مراحل متقدمة ولا يمكن علاجه، علاج الأعراض الجانبية يصبح الهدف الوحيد من العلاج. الرعاية التلطيفية يمكن أن تساعد في اتخاذ القرار في شأن رعاية المرضى المحتضرين إن لزم، أي الأماكن مناسب لرعايتهم في أخر أيام حياتهم.[17][52]
انسداد القناه الهضمية يمكن علاجه بإجراء جراحة لأجل الرعاية التلطيفية. علاجات أخرى للمضاعفات قد تتضمن التغذية الكاملة بالحقن، نظام غذائي قليل البقايا، وسيطرة على الألم بشكل كاف.[14] انسداد القناة الهضمية يمكن علاجه بواسطة الأوكتيريوتايد عندما تكون الجراحة ليس خيارا. يمكن للسرطان أيضا أن يسد الحالبين، الذي يمكن علاجه بفغر الكلية أو بالشبكة الحالبية. السوائل المتجمعة بالبطن يمكن علاجها ببزل البطن أو تفريغ السائل للحصول على راحة أكبر.[6]
العلاج الإشعاعي يمكن استخدامه كجزء من الرعاية التلطيفية في المراحل المتقدمة من المرض، إذ أنها يمكن أن تساعد في تقليص حجم الورم الذي يسبب الأعراض. العلاج بالإشعاع التلطيفي يمكن أن يستخدم لفترات أقصر من العلاجات غير التلطيفية.[45]
توقعات سير المرض
سرطان الثدي عادة يتحسن بنسبة ضئيلة. بالعادة هو مرض مميت لأنه يفتقد لفحص يمكن من خلاله تشخيص المرض في مراحله الأولى، أي أن معظم الحالات لا يتم تشخيصها اإا أن تصل حالات متقدمة من المرض.[53] ورغم ذلك فعودة سرطان المبيض يمكن علاجها ولكن بفترة زمنية طويلة.[14]
سرطان المبيض عادة ينتشر في المراحل الأولى من تكونه، حتى قبل أن يتم تشخيصه.السرطانات في التصنيفات العالية تنتشر بنسبة أكثر منها في التصيفات الضئيلة.عادة، يبدأ سرطان المبيض بالانتشار إلى التجويف الصفاقي.[15] أكثر من 60% من النساء اللواتي لديهن سرطان المبيض يصنف مرضهن في تصنيف-III وتصنيف-IV، عندما يكون قد انتقل خارج المبيضين.سرطان المبيض ينقل خلاياه في السائل الطبيعي المتكون في التجويف البطني. هذه الخلايا يمكن أن تنبت في أي عضو أخر في داخل التجويف البطني، منها الرحم، المثانة، الأمعاء، والخلايا المبطنة للجهاز الهضمي، والثرب مما يشكل سرطان أخر قبل اكتشاف الورم الأولي .
معدل بقاء المريضة على قيد الحياة ل5 سنوات لاحقة في جميع أنواع سرطان المبيض يبلغ 46%؛ معدل بقائهن على قيد الحياة لعام واحد يبلغ 72%، ومعدل بقائهن لمدة 10 سنوات على قيد الحياة يبلغ 35%. في الحالات التي يتم فيها التشخيص في المراحل المبكرة للمرض، عندما لا يزال الورم منحصر في المكان الأولي له، معدل بقاء المرضى على قيد الحياة لمدة 5 سنوات يبلغ 92.7%. ما يقارب 70% من المرضى في المراحل المتقدمة تستجيب للعلاج الأول، أغلبهن يبلغن الإعفاء الكامل من المرض، ولكن نصف هؤلاء النساء يعود لهن السرطان من جديد في فتترة 1-4 سنوات بعد إنهاء العلاج.[15]
معدلات البقاء على الحياة لمرضى سرطان المبيض تتفاوت تبعا للمرض وتصنيفاته. ديسجيرمينوماس يستجيب للعلاج بشكل جيد جدا. في المراحل المبكرة يبلغ معدل بقاء المرض على قيد الحياة ل5 سنوات ما يقارب96.9%.[20]
مرحلة-III ديسجيرمينوماس معدل بقاء المريض على قيد الحياة ل5 سنوات يبلغ 61%، بعد علاجه باستخدام العلاجات الكيميائية BEP بعد إجراء عملية استئصال كاملة ، يبلغ معدل البقاء على قيد الحياة لعامين 95%.
ورم الحبل الجنسي\ السرطان السدوي أيضا يستجيب بشكل جيد للعلاج، لأنه ينمو ببطء، حتى الذي ينتشر لديهم المرض يمكن أن يبقوا على قيد الحياة لعقود أو أكثر.[15] الحالة التي يكون فيها التشخيص يزداد سوءا عندما يكون الورم منتشر بكثره في داخل التجويف الصفاقي.[19]
مضاعفات سرطان المبيض قد يكون انتشار الورم لأعضاء أخرى، فقد وظيفة أكثر من عضو، تجمع سوائل في التجويف الصفاقي، وانسداد الأمعاء، الذي قد يكون قاتل. انسداد الأمعاء من أكثر من مكان أكثر الأسباب التي تؤدي بالمريض للموت.[14] انسداد الأمعاء في سرطان المبيض قد يكون انسداد حقيقي، حيث الورم أغلق تجويف الأمعاء، أو شبه انسداد، عندما يمنع الورم حركة الأمعاء الطبيعية. كثرة تجمع السوائل في البطن يمكن علاجها بوضع أنبوب تصريف بحيث يمكن للمريض أن يصرف السوائل بنفسه كلما تجمعت.[14]
معدلات البقاء على قيد الحياة
معدل البقاء على قيد الحياة 5 سنوات لكل أنواع سرطان المبيض المعروضة في الأسفل مع المرحلة والتصنيف النسيجي للمراحل:
| المرحلة | نسبة البقاء على قيد الحياة |
|---|---|
| I | 90-95% |
| II | 70-80% |
| III | 20-50% |
| IV | 1-5% |
| المرحلة النسيجية | نسبة البقاء على قيد الحياة |
|---|---|
| Low grade | 88% |
| Intermediate grade | 58% |
| High grade | 27% |
المعدلات المعروضة أسفل لأنواع أخرى من سرطان المبيض، تبعا لجمعية السرطان الأمريكية.[59] تم الحصول عليها من المعهد الوطني للسرطان SEER ، والذي يعتمد على تشخيص المرضى ما بين عام 2004-2010.
| سرطان الخلايا الطلائية في المبيض | |
|---|---|
| المرحلة | معدل احتمالية الحياة ل 5 سنوات |
| I | 90% |
| IA | 94% |
| IB | 92% |
| IC | 85% |
| II | 70% |
| IIA | 78% |
| IIB | 73% |
| III | 39% |
| IIIA | 59% |
| IIIB | 52% |
| IIIC | 39% |
| IV | 17% |
| ورم المبيض السدوي | |
|---|---|
| المرحلة | معدل احتمالية الحياة ل 5 سنوات |
| I | 95% |
| II | 78% |
| III | 65% |
| IV | 35% |
| سرطان الخلايا الجنسية في المبيض | |
|---|---|
| المرحلة | معدل احتمالية الحياة ل 5 سنوات |
| I | 98% |
| II | 94% |
| III | 87% |
| IV | 69% |
| سرطان قناة الرجم | |
|---|---|
| المرحلة | معدل احتمالية الحياة ل 5 سنوات |
| I | 87% |
| II | 86% |
| III | 52% |
| IV | 40% |
| اورام منخفضة القدرة الخبيثية | |
|---|---|
| المرحلة | معدل احتمالية الحياة ل 5 سنوات |
| I | 99% |
| II | 98% |
| III | 96% |
| IV | 77% |
معدلات التكرار
سرطان المبيض قد يعود مرارا بعد علاجه، إن عاد المرض عن مرحلة متقدمة بعد علاجها، عادة يعود في فترة 18 من بداية العلاج. عودة المرض يمكن علاجها، ولكن فترة خلو المريض من الورم ستصبح أقصر، ومقاومة المرض للعلاجات الكيماوية ستزيد كلما عاد المرض.[14] إن الأمراض السرطانية الأقل خطورة نادرا ما تعود بعد علاجها، حتى عندما يكون العلاج يتجنب العقم، 15% من هذه السرطانات قد ينتكس بعد عملية أحادية سابقة لم يكن المبيض فيها مصابا. وعادة يمكن علاجها بالعملية الجراحية بسهوله. بعض الأورام المتقدمة قد يستغرق 20 عامًا لكي تنتكس من جديد، إن تم علاج الانتكاس تماما، وعولجت بالجراحة فقط مالم يعيد الورم تغير تكوين أنسجته أو ينمو بسرعة. في هذه الحالات وفي الحالات التي يتجمع فيها سوائل في التجويف الصفاقي، العلاج الكيماوي يمكن استخدامه.[19]
علم الأوبئة
عالميا، كما ففي 2010، ما يقارب 160,000 مريض مات بسبب سرطان المبيض، بيمنا كانت عدد الوفايات في 1990 فقط 113,000.[54]
كما في 2014 أكثر من 220,000 حالة شخصت سرطان خلايا المبيض الطلائية كل عام.[14] في2010، في الولايات المتحدة الأمريكية، ما يقدر ب21،880 حالة جديدة شخصت و13،850 مريضة توفيت بسبب سرطان المبيض. ما يقارب 1800 من الحالات المشخصة حديثا شخصت بسرطان الحبل الجنسي والسرطان السدوي.[15] في المملكة المتحدة، عام 2014، ما يقارب 7,000-7,100 حالة تشخص سنويا و4،200 حالات ماتت بسبب سرطان المبيض.[14][21] يعد سرطان المبيض في المملكة المتحدة خامس سرطان الأكثر شيوعا بين النساء. غالبا يشخص سرطان المبيض بعد سن اليأس،[21] في الأعمار بين 60-64 عام. 90% من سرطان المبيض يشخص لدى النساء فوق سن 45% و80% منه يشخص لدى نساء فوق 50عام.[17]
إمكانية إصابة المرأة في سرطان المبيض مرة واحدة في الحياة 1.6%.[12] (امرأة كل 48-70 امرأة).[17] نسبة الإصابة في المملكة المتحدة مشابهة، 1.7%(امرأة كل 60 امرأة). تحمل نساء يهود الاشكيناز أليلات الطفرة BRCA أكثر بخمس مرات من باقي الشعوب، وذلك يجعلهم الأكثر عرضه للإصابة بمرض سرطان المبيض.[14]
في الولايات المتحدة الأمريكية يصيب سرطان المبيض 1.3-1.4% من النساء ويسبب الموت في 1% من النساء. هذا يجعل سرطان المبيض خامس السرطانات المميته تبعا لعدد الوفايات قدرت ب15،000 في عام 2008. سرطان المبيض يمثل ما يقارب 4% من السرطانات المشخصة لدى النساء.[17] ويحدث بشكل أكبر في البلاد المتقدمة. سرطان المبيض هو خامس سرطان الأكثر شيوعا في المملكة المتحدة (ما يقارب 7,100 حالة كما شخصت في 2011) وهو خامس سرطان يسبب الموت في النساء (ما يقارب 4,300 حاله في 2012). وهو يعد أكثر مرض نسائي مميت.[19] في 2014، معدل إصابة هذا المرض للنساء في الدول المتقدمة ما يقارب 9,4 كل 100,000 مقارنة ب.5 حالة كل 100,000 في الدول النامية.[14] في الولايات المتحدة الأمريكية، معدل الإصابة به لدى النساء ما يقارب 50 تقريبا 33 امرأة كل 100,000. في أوروبا ليتوانيا ولاتفيا وأيرلندا وسلوفاكيا، وجمهورية التشيك لديهم أكثر حالات سرطان المبيض في حين البرتغال وقبرص لديها أدنى حالات الإصابة.[17]
نسبة حدوث سرطان المبيض بين عامي 1993-2008 قل في النساء في العمر بين 40-49 والنساء بين سن 50-64عام، وذلك ربما بسبب انتشار الاعتماد على مانع الحمل عن طريق الفم بين هذه المجموعات.[14] وهذا جعل سرطان المبيض تاسع سرطان أكثر شيوعا بين النساء.[19]
الأبحاث
هناك أبحاث تجري لتقييم طرق مختلفة للكشف المبكر عن سرطان المبيض. والفحوصات التي من الممكن عملها وحدها أو مع فحوصات كشفية أخرى هي: علامة السرطان CA125 وأشعة فوق الصوتية عبر المهبل. بإمكان الأطباء مثلاً قياس مستويات بروتين CA125 في دم النساء، فإن كان مرتفعاً فهذا مؤشر عن سرطان المبيض، لكن هذا لا يصح دائماً كما أن هذا البروتين لا يرتفع دائماً في حالة سرطان المبيض. وأما صورة الأشعة فوق الصوتية عبر المهبل فباستخدام المِسبار نكشف عن المبايض من خلال المهبل لتبدو الصورة أوضح مما تبدو عليه من خلال البطن.
إن التجربة التعاونية للأمم المتحدة للكشف المبكر عن سرطان المبيض تختبر الآن تقنيات كشفية تدمج فحص الدم لCA125 مع الأشعة فوق الصوتية عبر المهبل. دراسات كبيرة تُجرى بهذا الخصوص لكن لم يُتوصل لطريقة فعالة بعد. في عام 2009 التجربة التعاونية للأمم المتحدة للكشف المبكر عن سرطان المبيض أفادت بنتائج أولية عن الدمج بين الفحصين بأنه يساعد في الكشف عن السرطان بمراحله المبكرة، لكن لم يفيدوا بعد فيما إذا كانت هذه التقنية تفيد في حفظ حياة الأشخاص، على أن النتائج الكاملة ستُنشر عام 2015. لكن واحدة من مشاكل الكشف المبكر أنه لا يكشف بشكل واضح عن تطور المرض من المرحلة الأولى (غير متعدية) إلى المرحلة الثالثة (متعدية)، كما أنه قد يستحيل اكتشاف السرطان قبل بلوغه المرحلة الثالثة.
و مشكلة أخرى لطرق الكشف المبكر هي اكتشاف مناطق مشكوك بها، غالبها لا يكون سرطاناً، لكن تحتاج لعملية جراحية لتُقيّم. طريقة ROCA مدمجة بصورة أشعة فوق صوتية عبر المهبل ما زالت تُجرى دراستها على النساء ذوات الخطر العالي للإصابة ؛لتحديد ما إذا كان الكشف المبكر ذا جدوى، وما زالت تجرى على النساء ذوات خطر الإصابة الطبيعي بشريحة أكبر من السكان. كما أن الدراسات ما زالت جارية عل الكشف المبكر يكشف عن السرطان مبكراً في الأشخاص ذوي الطفرات في جين BRCA.
و الأبحاث جارية أيضاً على العوامل المؤثرة في سير سرطان المبيض؛ فمؤخراً يفيدُ بحث بأن الصفائح الدموية الزائدة عن الطبيعي تُنبئ عن متوسط حياة أقل ومراحل عليا للسرطان. كما أن أبحاث جارية لدراسة فائدة العملية الجراحية في حالة سرطان المبيض المتكرر.
و دراسات أخرى تقول بأنه لا جدوى من العلاج المناعي اعتباراً من عام 2013. لكن تجارب من استخدام الأجسام المضادة وموانع عوامل النمو البطانية في الأوعية الدموية (دواء بيفاسيزوماب) أفادت بنتائج مُفائلة خاصة إن دُمجت مع دواء بازوبانب والذي بدوره يبطِّئ أيضاً من نمو الأوعية الدموية في السرطانات. دواء بيفاسيزوماب خصيصاً له فائدة وفاعلية على المرحلة الثالثة والرابعة من سرطان المبيض كما تفيد نتائج أولية، كما يُذكر عنه أنه يفيد بنسبة 15%، وتم فحصه على سرطان المبيض الموسيني بالذات. كما يُدمج الـ بيفاسيزوماب مع البلاتينيوم العلاك الكيماوي ليكون له أثر إيجابي كنتيجة أولية في فترة تحسّن السرطان قبل تطوره progression-free survival PFS، لكن أثرهما على متوسط الحياة ما زال مبهماً.
واحدة من مساوئ هذه العلاجات هي الآثار الجانبية لها، وتضمن: ارتفاع ضغط الدم وتواجد البروتين في البول. ومن الممكن أن يفاقم الدواءُ أمراضَ الأمعاء فيؤدي إلى ناسور أو فتق في الأمعاء. من الممكن أن يُستخدم دواء فينتافوليد (مكون من مضاد الفوليت ومن العلاج الكيماوي فينبلاستين)و هو تحت التجربة الآن، لأن مستقبلات الفوليت تزداد ترجمتها بالعديد من سرطانات المبيض. و علاج مناعي قوي آخر هو تراستزوماب (هيرسبتن)، وهو علاج نافع للسرطانات التي تحوي طفرات Her2/neu. و ما زالت تجرى دراسات على موانع تكون الأوعية الدموية. كما تمّ بحث على أدوية كمبرتاستاتين وبازوبانيب لعلاج سرطان المبيض المتكرر. ويُفحص أيضاً أدوية تريبانانيب وتاسكينمود. ومضاد الأجسام أحادي النسيلة فارلتزوماب يجرى البحث عليه كعلاج مساعد مع العلاج الكيماوي التقليدي. وهناك أيضاً المطاعيم كمطعوم تروفاكس يستخدم كعلاج مناعي.
كما تم دراسة الكيماوي المُعطى عبر الصفاق بسنوات الألفينات والألفين وعشرات، بحيث توصل جرعة أكبر من العوامل السمية إلى الورم. تجارب الأولية للسيسبلاتين والباكليتاكسيل أفادت بأن هذه الطريقة غير متحمّلة، لكنها تحسن من متوسط الحياة، ويجرى البحث الآن عن طرق أكثر تحملاً. و ما زال تحت الدراسة علاج كيماوي خاص لسرطان المبيض نوع الخلية الصافية هو ارينوتكان مع سيسبلاتين.[46]
نتائج مفائلة لتجارب مبكرة عن موانع بارب (اختصار لاسم إنزيم مانع)، خاصة في مرضى طفرات الـBRCA، حيث أن بروتين BRCA يتفاعل مع بارب، كما دُرس في حالات سرطان المبيض المتكررة والنتائج الأولية أفادت بفترة PFS أطول. خاصة اولاباريب فله متوسط حياة أكبر من دوكسروبسين، وما زال تحت الدراسة. وليس من الواضح بعد أي من المؤشرات الحيوية تنبئ بالاستجابة لمثبطات بارب. روسوباريب هو مانع بارب آخر تحت البحث في سرطان المبيض المتكرر إيجابي BRCA وسلبي BRCA. نيراباريب أيضاً مانع بارب بحث عنه في سرطان المبيض المتكرر إيجابي BRCA.
أيضاً تم دراسة موانع متور بالأفينات والألفينات وعشرات، لكن آثارهم الجانبية لم تتحمل (خاصة ارتفاع السكر وارتفاع الدهنيات) كما أن فائدتهم في تحسين متوسط العيش لم تُثبت. موانع PI3 kinase درست لكنها ذات سُمية عالية وتسبب إسهالاً. كما تم دراسة سيلوميتينيب وهو مانع مابك؛ يحسن من متوسط العيش لكن لا علاقة له بأي طفرات بالأورام.
و أيضاً تم دراسة موانع إنزيم تايروسين كاينيز. فموانع تكوّن الأوعية الدموية في موانع مستقبلات التيروسين كاينيز (بما فيها بازوبانيب وسيديرانيب ونينتيدانيب) تزيد من فترة تحسّن السرطان قبل تطوره، لكن فائدتهم كتحسين متوسط العيش لم يتم التحقق منها اعتباراً من 2015. أبحاث أولية تشير إلى أن استخدام سيديرانيب وبلاتين في حالة سرطان المبيض المتكرر ينقص من معدل التكرار بـ 3-4 أشهر ويزيد في متوسط العيش 3 شهور. و MK-1775 وهو أحد موانع تايروسين كاينيز، يستخدم مدمجاً مع باكليتاكسيل وكاربوبلاتين في السرطانات الحساسة للبلاتينيوم (أي تستجيب له) وذات طفرات p53. كما وتم بحث الأثر العلاجي لدمج نينتيدانيب مع سايكلوفوسفامايد في حالات تكرر السرطان.
إن العلاجات الهرمونية تقع على رأس الأبحاث لسرطان المبيض، خاصة قيمة أدوية معينة تُستخدم لعلاج سرطان الثدي، وتشمل: تاموكسيفين وليتروزول وأناستروزول. دراسات أولية تشير إلى فائدة التاموكسيفين في عدد صغير من مرضى سرطان المبيض بمراحله المتقدمة. والليتروزول قد يساعد في تبطيء أو إيقاف نمو سرطانات المبيض التي تحوي مستقبلات للإستروجين. والأاناستروزول يتم التحقق منه في مرضى سرطان المبيض الذي تحوي مستقبلات للإستروجين في عمر الإياس.[46]
لمبيض التمنه في مرضى سرطاناأو إيقاف نمو سرطانات المبيض التي تحوي مستقبلات للإستروجين. ج سرطان الثدي. ينيوم (أي تستجيب له) وذا
و تجرى الآن أبحاث للتخفيف من الآثار الجانبية لعلاجت سرطان المبيض. فمثلاً التليف أو الندبة الحاصل جراء العلاج الإشعاعي قد يُخفف منها بالمعالجة بالأوكسجين عالي الضغط، لككن لم يتم الانتهاء من هذا البحث بعدُ. وأيضاً علاج السرطان قد يُحدث صعوبات نفسية كالاكتئاب، فالأبحاث جارية بخصوص تحديد دور الإرشاد والعلاج النفسي فيمن يُعالجون من سرطان المبيض.[46]
مراجع
- معرف أنطولوجية المرض: http://www.disease-ontology.org/?id=DOID:2394 — تاريخ الاطلاع: 15 مايو 2019 — الرخصة: CC0
- "Ovarian Cancer Prevention (PDQ®)". NCI. December 6, 2013. Retrieved 1 July 2014. نسخة محفوظة 06 أبريل 2015 على موقع واي باك مشين.
- "Defining Cancer". National Cancer Institute. Retrieved 10 June 2014. نسخة محفوظة 18 فبراير 2015 على موقع واي باك مشين.
- "Ovarian Epithelial Cancer Treatment (PDQ®)". NCI. 2014-05-12. Retrieved 1 July 2014. نسخة محفوظة 06 أبريل 2015 على موقع واي باك مشين.
- Ebell, MH; Culp, MB; Radke, TJ (March 2016). "A Systematic Review of Symptoms for the Diagnosis of Ovarian Cancer.". American journal of preventive medicine. 50 (3): 384–94.doi:10.1016/j.amepre.2015.09.023. ببمد 26541098. نسخة محفوظة 17 ديسمبر 2019 على موقع واي باك مشين.
- "Treating advanced ovarian cancer".www.cancerresearchuk.org. Retrieved 2015-05-16. نسخة محفوظة 24 نوفمبر 2016 على موقع واي باك مشين.
- Ruddon, Raymond W. (2007). Cancer biology (4th ed.). Oxford: Oxford University Press. p. 223.ISBN 9780195175431. نسخة محفوظة 15 أبريل 2016 على موقع واي باك مشين.
- World Cancer Report 2014. World Health Organization. 2014. pp. Chapter 5.12.ISBN 9283204298.
- "Ovarian Cancer Prevention (PDQ®)". NCI. 2014-06-20. Retrieved 1 July 2014. نسخة محفوظة 06 أبريل 2015 على موقع واي باك مشين.
- Piek JM, van Diest PJ, Verheijen RH (2008). "Ovarian carcinogenesis: an alternative hypothesis".Adv. Exp. Med. Biol. Advances in Experimental Medicine and Biology. 622: 79–87. doi:10.1007/978-0-387-68969-2_7. ISBN 978-0-387-68966-1.ببمد 18546620 نسخة محفوظة 20 سبتمبر 2016 على موقع واي باك مشين.
- Moyer VA (Dec 18, 2012). "Screening for ovarian cancer: U.S. Preventive Services Task Force reaffirmation recommendation statement.". Annals of Internal Medicine. 157 (12): 900–4. doi:10.7326/0003-4819-157-11-201212040-00539. ببمد 22964825. نسخة محفوظة 15 سبتمبر 2017 على موقع واي باك مشين.
- "SEER Stat Fact Sheets: Ovary Cancer". NCI. Retrieved 18 June 2014. نسخة محفوظة 01 يوليو 2018 على موقع واي باك مشين.
- "What are the risk factors for ovarian cancer?".www.cancer.org. 02/04/2016. Retrieved 18 May2016. نسخة محفوظة 06 يناير 2017 على موقع واي باك مشين.
- Jayson GC, Kohn EC, Kitchener HC, Ledermann JA (October 2014). "Ovarian cancer". Lancet. 384(9951): 1376–88. doi:10.1016/S0140-6736(13)62146-7. ببمد 24767708. نسخة محفوظة 06 سبتمبر 2017 على موقع واي باك مشين.
- Seiden MV (2012). "Gynecologic Malignancies". In Longo DL, Kasper DL, Jameson JL, Fauci AS, Hauser SL, Loscalzo J. هاريسون لأساسيات الطب الباطني (18th ed.). McGraw-Hill. ISBN 978-0-07-174889-6.
- "Ovarian cancer symptoms".www.cancerresearchuk.org. Retrieved 2015-05-16. نسخة محفوظة 02 ديسمبر 2016 على موقع واي باك مشين.
- "Ovarian cancer". DynaMed. June 18, 2015. نسخة محفوظة 13 يونيو 2018 على موقع واي باك مشين.
- Goff BA (June 2012). "Ovarian cancer: screening and early detection". Obstetrics and gynecology clinics of North America. 39 (2): 183–94.doi:10.1016/j.ogc.2012.02.007. ببمد 22640710. نسخة محفوظة 06 سبتمبر 2017 على موقع واي باك مشين.
- Hoffman, Barbara L.; Schorge, John O.; Schaffer, Joseph I.; Halvorson, Lisa M.; Bradshaw, Karen D.; Cunningham, F. Gary (2012). "Epithelial Ovarian Cancer". Williams Gynecology (2nd ed.). McGraw Hill Medical. pp. 853–878. ISBN 978-0-07-171672-7.
- DeCherney, Alan; Nathan, Lauren; Goodwin, T. Murphy; Laufer, Neri; Roman, Ashley (2012). "Pediatric and Adolescent Gynecology". Current Diagnosis & Treatment Obstetrics & Gynecology (11th ed.). ISBN 978-0071638562.
- Ovarian cancer Risk factors - Mayo Clinic نسخة محفوظة 08 أكتوبر 2017 على موقع واي باك مشين.
- Lynch Syndrome | Cancer.Net نسخة محفوظة 26 مايو 2018 على موقع واي باك مشين.
- "Ovarian Cancer Prevention (PDQ®)". المعهد الوطني للسرطان. 2013. Retrieved 2013-12-30. نسخة محفوظة 06 أبريل 2015 على موقع واي باك مشين.
- "Ovarian cancer risks and causes". Cancer Research UK. 15 January 2014. Retrieved29 January 2015. نسخة محفوظة 05 ديسمبر 2016 على موقع واي باك مشين.
- Manson JE, Bassuk SS (2012). "The Menopause Transition and Postmenopausal Hormone Therapy". In Longo DL, Kasper DL, Jameson JL, Fauci AS, Hauser SL, Loscalzo J. هاريسون لأساسيات الطب الباطني (18th ed.). McGraw-Hill. ISBN 978-0-07-174889-6.
- Gong, Ting-Ting; Wu, Qi-Jun; Vogtmann, Emily; Lin, Bei; Wang, Yong-Lai (2013-06-15). "Age at menarche and risk of ovarian cancer: a meta-analysis of epidemiological studies". International Journal of Cancer. Journal International Du Cancer. 132 (12): 2894–2900. doi:10.1002/ijc.27952. ISSN 0020-7136.PMC 3806278. ببمد 23175139. نسخة محفوظة 06 يناير 2016 على موقع واي باك مشين.
- Hjartåker A, Meo MS, Weiderpass E (January 2010). "Alcohol and gynecological cancers: an overview".European Journal of Cancer Prevention. 19 (1): 1–10.doi:10.1097/CEJ.0b013e328333fb3a. ببمد 19926999. نسخة محفوظة 22 سبتمبر 2013 على موقع واي باك مشين.
- Biswas A, Oh PI, Faulkner GE, Bajaj RR, Silver MA, Mitchell MS, Alter DA (2015). "Sedentary Time and Its Association With Risk for Disease Incidence, Mortality, and Hospitalization in Adults: A Systematic Review and Meta-analysis". Annals of Internal Medicine.162 (2): 123–32. doi:10.7326/M14-1651.ببمد 25599350. نسخة محفوظة 19 نوفمبر 2017 على موقع واي باك مشين.
- Margolies, Liz (7 October 2013). "Ovarian Cancer in Transgender Men". National LGBT Cancer Network. Retrieved 5 May 2015. [وصلة مكسورة] نسخة محفوظة 22 ديسمبر 2016 على موقع واي باك مشين.
- Ovarian cancer - NHS Choices نسخة محفوظة 29 سبتمبر 2017 على موقع واي باك مشين.
- Lozano R, Naghavi M, Foreman K, Lim S, Shibuya K, Aboyans V, Abraham J, Adair T, Aggarwal R, Ahn SY, Alvarado M, Anderson HR, Anderson LM, Andrews KG, Atkinson C, Baddour LM, Barker-Collo S, Bartels DH, Bell ML, Benjamin EJ, Bennett D, Bhalla K, Bikbov B, Bin Abdulhak A, Birbeck G, Blyth F, Bolliger I, Boufous S, Bucello C, Burch M, Burney P, Carapetis J, Chen H, Chou D, Chugh SS, Coffeng LE, Colan SD, Colquhoun S, Colson KE, Condon J, Connor MD, Cooper LT, Corriere M, Cortinovis M, de Vaccaro KC, Couser W, Cowie BC, Criqui MH, Cross M, Dabhadkar KC, Dahodwala N, De Leo D, Degenhardt L, Delossantos A, Denenberg J, Des Jarlais DC, Dharmaratne SD, Dorsey ER, Driscoll T, Duber H, Ebel B, Erwin PJ, Espindola P, Ezzati M, Feigin V, Flaxman AD, Forouzanfar MH, Fowkes FG, Franklin R, Fransen M, Freeman MK, Gabriel SE, Gakidou E, Gaspari F, Gillum RF, Gonzalez-Medina D, Halasa YA, Haring D, Harrison JE, Havmoeller R, Hay RJ, Hoen B, Hotez PJ, Hoy D, Jacobsen KH, James SL, Jasrasaria R, Jayaraman S, Johns N, Karthikeyan G, Kassebaum N, Keren A, Khoo JP, Knowlton LM, Kobusingye O, Koranteng A, Krishnamurthi R, Lipnick M, Lipshultz SE, Ohno SL, Mabweijano J, MacIntyre MF, Mallinger L, March L, Marks GB, Marks R, Matsumori A, Matzopoulos R, Mayosi BM, McAnulty JH, McDermott MM, McGrath J, Mensah GA, Merriman TR, Michaud C, Miller M, Miller TR, Mock C, Mocumbi AO, Mokdad AA, Moran A, Mulholland K, Nair MN, Naldi L, Narayan KM, Nasseri K, Norman P, O'Donnell M, Omer SB, Ortblad K, Osborne R, Ozgediz D, Pahari B, Pandian JD, Rivero AP, Padilla RP, Perez-Ruiz F, Perico N, Phillips D, Pierce K, Pope CA, Porrini E, Pourmalek F, Raju M, Ranganathan D, Rehm JT, Rein DB, Remuzzi G, Rivara FP, Roberts T, De León FR, Rosenfeld LC, Rushton L, Sacco RL, Salomon JA, Sampson U, Sanman E, Schwebel DC, Segui-Gomez M, Shepard DS, Singh D, Singleton J, Sliwa K, Smith E, Steer A, Taylor JA, Thomas B, Tleyjeh IM, Towbin JA, Truelsen T, Undurraga EA, Venketasubramanian N, Vijayakumar L, Vos T, Wagner GR, Wang M, Wang W, Watt K, Weinstock MA, Weintraub R, Wilkinson JD, Woolf AD, Wulf S, Yeh PH, Yip P, Zabetian A, Zheng ZJ, Lopez AD, Murray CJ, AlMazroa MA, Memish ZA (Dec 15, 2012). "Global and regional mortality from 235 causes of death for 20 age groups in 1990 and 2010: a systematic analysis for the Global Burden of Disease Study 2010". Lancet. 380(9859): 2095–128. doi:10.1016/S0140-6736(12)61728-0. ببمد 23245604. نسخة محفوظة 13 يوليو 2018 على موقع واي باك مشين.
- Ramirez, Pedro T.; Gershenson, David M. (September 2013). "Ovarian Cancer". The Merck Manual for Health Care Professionals نسخة محفوظة 17 مارس 2020 على موقع واي باك مشين.
- "Ovarian cancer statistics". Cancer Research UK. Retrieved 28 October 2014. نسخة محفوظة 12 مايو 2015 على موقع واي باك مشين.
- Hennessy, Bryan T.; Suh, Grace K.; Markman, Maurie (2011). Kantarjian, HM; Wolff, RA; Koller, CA, eds. Ovarian Cancer. The MD Anderson Manual of Medical Oncology. McGraw-Hill.
- Benign Ovarian Tumours. Ovarian cysts and tumors. Patient | Patient نسخة محفوظة 19 نوفمبر 2017 على موقع واي باك مشين.
- "Ovarian Cancer Staging" (PDF). Society for Gynecologic Oncology. 1 January 2014. نسخة محفوظة 16 أغسطس 2016 على موقع واي باك مشين.
- "How is ovarian cancer staged?". RetrievedJuly 27, 2010. نسخة محفوظة 24 نوفمبر 2016 على موقع واي باك مشين.
- "Diagnosis and Staging". Retrieved July 27, 2010. نسخة محفوظة 11 سبتمبر 2011 على موقع واي باك مشين.
- "Stages of ovarian cancer".www.cancerresearchuk.org. Retrieved 2015-05-16. نسخة محفوظة 19 نوفمبر 2016 على موقع واي باك مشين.
- Croswell JM, Brawley OW, Kramer BS (2012). "Prevention and Early Detection of Cancer". In Longo DL, Kasper DL, Jameson JL, Fauci AS, Hauser SL, Loscalzo J. هاريسون لأساسيات الطب الباطني(18th ed.). McGraw-Hill. ISBN 978-0-07-174889-6.
- "Types of ovarian cancer".www.cancerresearchuk.org. Retrieved 2015-05-16. نسخة محفوظة 21 نوفمبر 2016 على موقع واي باك مشين.
- "Types of treatment for ovarian cancer".www.cancerresearchuk.org. Retrieved 2015-05-16. نسخة محفوظة 20 نوفمبر 2016 على موقع واي باك مشين.
- "Surgery for ovarian cancer".www.cancerresearchuk.org. Retrieved 2015-05-16. نسخة محفوظة 06 ديسمبر 2016 على موقع واي باك مشين.
- "Drugs used for ovarian cancer" نسخة محفوظة 10 مارس 2016 على موقع واي باك مشين..www.cancerresearchuk.org. Retrieved 2015-05-16. "نسخة مؤرشفة". Archived from the original on 10 مارس 2016. اطلع عليه بتاريخ 23 سبتمبر 2016. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: BOT: original-url status unknown (link) - "Radiotherapy for ovarian cancer".www.cancerresearchuk.org. Retrieved 2015-05-16. نسخة محفوظة 02 ديسمبر 2016 على موقع واي باك مشين.
- "Ovarian cancer research".www.cancerresearchuk.org. Retrieved 2015-05-16. نسخة محفوظة 21 أغسطس 2016 على موقع واي باك مشين.
- "Follow up for ovarian cancer". Cancer Research UK. نسخة محفوظة 29 أغسطس 2014 على موقع واي باك مشين.
- Follow-up care from جمعية السرطان الأمريكية. Last Medical Review: 03/21/2013. Last Revised: 02/06/2014 نسخة محفوظة 07 يناير 2017 على موقع واي باك مشين.
- Society of Gynecologic Oncology (February 2014),"Five Things Physicians and Patients Should Question", اختر بحكمة: an initiative of the اختر بحكمة, Society of Gynecologic Oncology, retrieved19 February 2013which cites 1. · Smith TJ، Temin S، Alesi ER، Abernethy AP، Balboni TA، Basch EM، Ferrell BR، Loscalzo M، Meier DE، Paice JA، Peppercorn JM، Somerfield M، Stovall E، Von Roenn JH (6 February 2012). "American Society of Clinical Oncology Provisional Clinical Opinion: The Integration of Palliative Care Into Standard Oncology Care". Journal of Clinical Oncology 30 (8): 880–887. :. . نسخة محفوظة 19 أبريل 2015 على موقع واي باك مشين.
- "Chemotherapy for ovarian cancer".www.cancerresearchuk.org. Retrieved 2015-05-16. نسخة محفوظة 10 يناير 2017 على موقع واي باك مشين.
- "ASCO Provisional Clinical Opinion: The Integration of Palliative Care into Standard Oncology Care". ASCO. Retrieved 20 August 2014. [وصلة مكسورة] نسخة محفوظة 22 أكتوبر 2014 على موقع واي باك مشين.
- Radwany SM, von Gruenigen VE (Mar 2012). "Palliative and end-of-life care for patients with ovarian cancer.". Clinical obstetrics and gynecology. 55(1): 173–84. doi:10.1097/grf.0b013e31824b1af1.ببمد 22343236. نسخة محفوظة 09 سبتمبر 2017 على موقع واي باك مشين.
- 1. (February 2014)، "Five Things Physicians and Patients Should Question"، : an initiative of the (Society of Gynecologic Oncology)، retrieved 19 February 2013، which cites · Smith TJ، Temin S، Alesi ER، Abernethy AP، Balboni TA، Basch EM، Ferrell BR، Loscalzo M، Meier DE، Paice JA، Peppercorn JM، Somerfield M، Stovall E، Von Roenn JH (6 February 2012). "American Society of Clinical Oncology Provisional Clinical Opinion: The Integration of Palliative Care Into Standard Oncology Care". Journal of Clinical Oncology 30 (8): 880–887. :. . · Rezk Y، Timmins PF، Smith HS (26 December 2010). "Review Article: Palliative Care in Gynecologic Oncology". American Journal of Hospice and Palliative Medicine 28 (5): 356–374. :. . · Lewin SN، Buttin BM، Powell MA، Gibb RK، Rader JS، Mutch DG، Herzog TJ (November 2005). "Resource utilization for ovarian cancer patients at the end of life: How much is too much?". Gynecologic Oncology 99 (2): 261–266.:. .
- Lozano R, Naghavi M, Foreman K, Lim S, Shibuya K, Aboyans V, Abraham J, Adair T, Aggarwal R, Ahn SY, Alvarado M, Anderson HR, Anderson LM, Andrews KG, Atkinson C, Baddour LM, Barker-Collo S, Bartels DH, Bell ML, Benjamin EJ, Bennett D, Bhalla K, Bikbov B, Bin Abdulhak A, Birbeck G, Blyth F, Bolliger I, Boufous S, Bucello C, Burch M, Burney P, Carapetis J, Chen H, Chou D, Chugh SS, Coffeng LE, Colan SD, Colquhoun S, Colson KE, Condon J, Connor MD, Cooper LT, Corriere M, Cortinovis M, de Vaccaro KC, Couser W, Cowie BC, Criqui MH, Cross M, Dabhadkar KC, Dahodwala N, De Leo D, Degenhardt L, Delossantos A, Denenberg J, Des Jarlais DC, Dharmaratne SD, Dorsey ER, Driscoll T, Duber H, Ebel B, Erwin PJ, Espindola P, Ezzati M, Feigin V, Flaxman AD, Forouzanfar MH, Fowkes FG, Franklin R, Fransen M, Freeman MK, Gabriel SE, Gakidou E, Gaspari F, Gillum RF, Gonzalez-Medina D, Halasa YA, Haring D, Harrison JE, Havmoeller R, Hay RJ, Hoen B, Hotez PJ, Hoy D, Jacobsen KH, James SL, Jasrasaria R, Jayaraman S, Johns N, Karthikeyan G, Kassebaum N, Keren A, Khoo JP, Knowlton LM, Kobusingye O, Koranteng A, Krishnamurthi R, Lipnick M, Lipshultz SE, Ohno SL, Mabweijano J, MacIntyre MF, Mallinger L, March L, Marks GB, Marks R, Matsumori A, Matzopoulos R, Mayosi BM, McAnulty JH, McDermott MM, McGrath J, Mensah GA, Merriman TR, Michaud C, Miller M, Miller TR, Mock C, Mocumbi AO, Mokdad AA, Moran A, Mulholland K, Nair MN, Naldi L, Narayan KM, Nasseri K, Norman P, O'Donnell M, Omer SB, Ortblad K, Osborne R, Ozgediz D, Pahari B, Pandian JD, Rivero AP, Padilla RP, Perez-Ruiz F, Perico N, Phillips D, Pierce K, Pope CA, Porrini E, Pourmalek F, Raju M, Ranganathan D, Rehm JT, Rein DB, Remuzzi G, Rivara FP, Roberts T, De León FR, Rosenfeld LC, Rushton L, Sacco RL, Salomon JA, Sampson U, Sanman E, Schwebel DC, Segui-Gomez M, Shepard DS, Singh D, Singleton J, Sliwa K, Smith E, Steer A, Taylor JA, Thomas B, Tleyjeh IM, Towbin JA, Truelsen T, Undurraga EA, Venketasubramanian N, Vijayakumar L, Vos T, Wagner GR, Wang M, Wang W, Watt K, Weinstock MA, Weintraub R, Wilkinson JD, Woolf AD, Wulf S, Yeh PH, Yip P, Zabetian A, Zheng ZJ, Lopez AD, Murray CJ, AlMazroa MA, Memish ZA (Dec 15, 2012). "Global and regional mortality from 235 causes of death for 20 age groups in 1990 and 2010: a systematic analysis for the Global Burden of Disease Study 2010". Lancet. 380(9859): 2095–128. doi:10.1016/S0140-6736(12)61728-0. ببمد 23245604. نسخة محفوظة 13 يوليو 2018 على موقع واي باك مشين.
انظر أيضا
- ورم كروكنبيرغ
- ورم برينر
- سرطانة المبيض ذات الخلايا الصافية
- ورم كروكنبيرغ
- استئصال المبيض
- سرطان قناة فالوب
- بوابة المرأة
- بوابة طب
