داء الليشمانيات
داء الليشمانيات مجموعة من الأمراض الطفيلية يسببها عدد من أنواع الأوالي من جنس الليشمانيا.[2] تتفاوت تظاهرات المرض من آفات جلدية تشفى عفوياً (داء الليشمانيات الجلدي) إلى مرض جهازي فتّاك (داء الليشمانيات الحشوي).[3][4]
| داء الليشمانيات | |
|---|---|
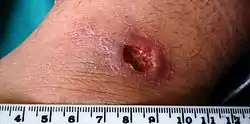 قرحة داء ليشمانيات جلدي في كاحل رجل من الشرق الأوسط. قرحة داء ليشمانيات جلدي في كاحل رجل من الشرق الأوسط. | |
| معلومات عامة | |
| الاختصاص | أمراض معدية |
| من أنواع | مرض بعدوى الأوليات |
| الأسباب | |
| الأسباب | ليشمانيا ، وليشمانيا دونوفانية ، وليشمانيا طفلية ، وليشمانيا برازيلية ، وليشمانيا كبيرة ، وليشمانيا مدارية |
| عوامل الخطر | سوء التغذية [1]، وهجرة بشرية [1]، وتثبيط مناعي [1]، وإزالة الغابات [1]، وتحضر [1] |
| المظهر السريري | |
| الأعراض | قرحة جلدية ، وقرحة فموية ، وحمى ، وتضخم الطحال ، وفقر الدم ، وتضخم كبد |
| الإدارة | |
| أدوية | |
ينتقل داء الليشمانيات عن طريق لدغة أنثى حشرات من أسرة (تحت عائلة) الفواصد.[5]
الوبائيات
حلقة العدوى

مشروحة بتفصيل أكثر في فقرة دورة حياة الليشمانيا.
عندما تلدغ أنثى الفواصد حيواناً مصاباً بداء الليشمانيات لتحصل على وجبة الدم الضرورية لنضوج بيوضها، فإنها تبتلع مع الدم الخلايا التي تحوي الشكل اللاسوطي لليشمانيا، فتتحول الخلايا في معيها إلى سوطيات تلتصق بجدار المعي وتتكاثر حتى تكاد تسده، ثم تهاجر إلى خرطومها؛ وعندما تلدغ الحشرة المضيف التالي يحدث لديها قلس فتدخل السوطيات مع لعابها إلى دم المضيف الفقاري الجديد حيث تغزو البلعميات وتتحول إلى الشكل اللاسوطي وتتكاثر ضمن الخلايا.
الحدوث
تنتشر أدواء الليشمانيات في المناطق المدارية وشبه المدارية من كل القارات المأهولة عدا أستراليا. المرض متوطِّن في 88 بلداً (21 بلداً في العالم الجديد و67 بلداً في العالم القديم). وبين هذه البلدان 16 بلداً متطوراً و72 بلداً نامياً، ومن بين هذه الأخيرة يدخل 13 بلداً في عداد البلدان الأقل نماءً. تقدّر منظمة الصحة العالمية الوقوع السنوي بنحو مليوني حالة، نصف مليون حالة من داء الليشمانيات الحشوي ومليون ونصف حالة من داء الليشمانيات الجلدي. ويُقدَّر الانتشار بنحو 12 مليون حالة، وحجم الجمهرة تحت الخطر 350 مليون شخص.[3][4]
يزداد انتشار المرض في الفئات الفقيرة من المجتمع[6]، نتيجة الاكتظاظ وعدم إتاحة خدمات الوقاية والتشخيص والعلاج ونقص الوعي الصحي.
داء الليشمانيات مرض حيواني المنشأ في الأصل، والمستودع (أو الخازن) الطبيعي لأغلب أنواع الطفيلي أنواع مختلفة من الحيوانات. ولكل نوع من الليشمانيات طيف من الحيوانات الخازنة. وبناءً على هذا يُقسم داء الليشمانيات وبائياً إلى داء الليشمانيات حيواني المنشأ (جلدي وحشوي) وداء الليشمانيات بشري المنشأ (جلدي وحشوي).[3]
تصنف منظمة الصحة العالمية داء الليشمانيات بين الأمراض المهملة.[7]
داء الليشمانيات الجلدي
 مقالة مفصلة: داء الليشمانيات الجلدي
مقالة مفصلة: داء الليشمانيات الجلدي
يُقدَّر انتشاره بنحو 10 ملايين شخص في 82 بلداً، ووقوعه في بلدان الشرق الأوسط والمغرب العربي نحو 350 ألف حالة.[8] أكثر من 90% من حالات داء الليشمانيات الجلدي تحدث في أفغانستان وإيران والمملكة العربية السعودية والجمهورية العربية السورية في العالم القديم، وفي البرازيل وبيرو في العالم الجديد.[4] ويدخل ضمن هذا التصنيف، مع الشكل الجلدي، داء الليشمانيات الجلدي المخاطي.
داء الليشمانيات الجلدي حيواني المنشأ
الليشمانيا الكبيرة أهم مسبب له في العالم القديم، ومستودعها بعض القوارض الصحراوية وشبه الصحراوية، خاصة من أسرة اليرابيع. تعيش هذه القوارض في جحور عميقة الجو فيها دافئ ورطب يساعد على تكاثر الحشرة الناقلة للمرض.[4] ويسرى المرض بشكل طبيعي بين القوارض ويصيب الإنسان عندما يعمل أو يعيش في المناطق المسكونة بالحيوانات المستودعة. ولا يكون الإنسان في هذه الحالة مصدراً للعدوى. ينتشر هذا الشكل من المرض بالدرجة الأولى في المناطق الريفية من الشرق الأوسط وشمال أفريقيا وآسيا الوسطى. أما في العالم الجديد فهناك العديد من أنواع الليشمانيات التي تسبب الشكل الجلدي أو الجلدي المخاطي، وتُجمع في معقد (أي مجموعة أنواع متقاربة) الليشمانيا البرازيلية L. braziliensis complex ومعقّد الليشمانيا المكسيكية L. mexicana complex. مستودعها القوارض الصغيرة وبعض الحيوانات البرية الكبيرة.[3]
تم الإبلاغ عن إصابات جلدية أولية بالليشمانيا الطفلية من لبنان[9] وفرنسا.[10]
داء الليشمانيات الجلدي بشري المنشأ
ينحصر في العالم القديم، والمسبب الرئيسي له هو الليشمانيا المدارية، مصدر العدوى الإنسان. يمكن أن يصيب الكلاب[11] والقوارض[12] والوَبْر[13]، لكن لم يثبت دورها كمصدر للعدوى، مع أنه لا يمكن استبعاد هذا الاحتمال تماماً[14]، ففي تجارب مخبرية أمكن نقل العدوى من الجرذان إلى الفواصد، حتى عندما كانت الجرذان المصابة خالية من علامات واضحة للمرض.[15] وهذا الشكل يمكن أن يسبب أوبئة، حيث يكفي أن ينتقل أشخاص مصابون إلى منطقة خالية من المرض سابقاً، بشرط أن تكون الحشرات الناقلة متوفرة، كي تبدأ السراية هناك، كما حصل في مخيمات اللاجئين الأفغان في الباكستان. ينتشر بالدرجة الأولى في المدن والتجمعات السكانية الكبيرة نسبياً، مثل كابول عاصمة أفغانستان ومشهد في إيران وحلب في سوريا. وكابول من أكبر بؤر المرض في السنوات الأخيرة، حيث قدّرت منظمة الصحة العالمية في سنة 2002 عدد الإصابات فيها بـ200 ألف حالة، ومعدل الانتشار بـ12% من السكان، ويعزى هذا إلى كثرة الهجرة أو عودة المهاجرين مع وفود مستمر لأشخاص جدد ليس لديهم أي مناعة ضد المرض.[16] بلغ عدد الحالات المسجلة في مشهد في سنة 2002 نحو 5000 حالة[17]، وفي حلب في سنة 2007 أكثر من عشرة آلاف حالة.[18]
من الأشكال النادرة نسبياً الإصابات الجلدية الأولية الناجمة عن الليشمانيا الدونوفانية، والتي تسبب عادةً داء الليشمانيات الحشوي في الهند والسودان.[19] [20] داء الليشمانيات الجلدي التالي لكالا آزار شكل آخر لهذا المرض، ويتظاهر بآفات جلدية منتشرة تظهر عادةً بعد عدة سنوات من الشفاء من داء الليشمانيات الحشوي بشري المنشأ المعالج بمركبات الأنتيمون في نحو 50-60% من حالات كالا آزار في أفريقيا الشرقية ونحو 5-10% من الحالات في الهند.[21]
داء الليشمانيات الحشوي
 مقالة مفصلة: داء الليشمانيات الحشوي
مقالة مفصلة: داء الليشمانيات الحشوي
وله شكلان، حيواني المنشأ وبشري المنشأ. أكثر من 90% من حالاته تقع في البرازيل وبنغلاديش والسودان ونيبال والهند.[4]
داء الليشمانيات الحشوي حيواني المنشأ
تسببه الليشمانيا الطفلية، ومستودعه حيوانات من فصيلة الكلبيات، كالكلاب المنزلية والشاردة والثعالب وبنات آوى. ينتشر في حوض البحر الأبيض المتوسط ويصيب بالدرجة الأولى الأطفال دون العاشرة من العمر. وفي أمريكا الجنوبية يسمى مسببه الليشمانيا الشاغاسية، وهي تُعتبر حالياً مرادفاً لليشمانيا الطفلية للعالم القديم.[22]
داء الليشمانيات الحشوي بشري المنشأ
تسببه الليشمانيا الدونوفانية، ويسبب أوبئة خطيرة في شبه القارة الهندية وبلاد شرق أفريقيا مع معدلات إماتة عالية. يتظاهر بحمى (لهذا يسمى باللغة الهندية كالا آزار، أي الحمى السوداء) وضخامة كبد وطحال وفقر دم. المرض مميت إذا لم يُعالَج. تتعقد مكافحته بزيادة معدلات فشل العلاج بمركبات الأنتيمون، دواء الصف الأول؛ ففي الهند قدّرت دراسات مختلفة معدلات الفشل في منتصف التسعينات من القرن العشرين بين ثلث وثلثي المرضى.[23]
الإمراض
تتكاثر السوطيات في المعي المتوسط للفاصدة، وتنتشر تدريجياً خلال ما يقارب أسبوع إلى الأجزاء العليا من سبيلها الهضمي فتسدّه بأجسامها وبهلامة تفرزها. وإنثاء لدغ الفاصدة لمضيفها، فإنها لا تستطيع البلع، فيحدث عندها قلس فتحقن السوطيات في جلد المضيف[24]؟
لا يتجاوز عدد السوطيات المحقونة في أغلب الأحيان 600 طفيلي، ولكن في ربع الحالات تقريباً يزيد عددها على الألف وقد يصل إلى مئة ألف.[25]
تصل العدلات إلى مكان اللدغة أولاً، فتبتلع السوطيات. لا تتغير الليشمانيات داخل العدلات ولا تتكاثر؛ وعندما تصل العدلات إلى مرحلة الاستماتة يتخلص الجسم منها بواسطة البلاعم، وبذلك تصل الليشمانيات إلى داخل البلاعم ضمن العدلات دون أن تؤدي إلى تفاعل مناعي.[26] البلاعم هي الخلايا المضيفة الرئيسية لليشمانيا في الفقاريات، وبداخلها تتحول السوطيات إلى شكلها اللاسوطي.
تمكث اللاسوطيات داخل البلاعم في ما يسمى بالفجوة الحاملة للطفيلي، وتتشكل هذه الفجوة من اندماج اليبلوع باليحلول والدخلول، وفيها تتحول السوطيات إلى لاسوطيات. وتحدث خلال هذا التحول تغيرات في شكل الطفيلي حيث تتحول السوطيات المتطاولة ذات سوط طويل إلى خلايا بيضوية ذات سوط قصير، وفي استقلابه من أجل التكيف مع الوسط الحامضي داخل الفجوة، وفي التركيب البيوكيميائي لغشاء الخلية. يستغرق هذا التحول بين يومين إلى خمسة أيام. تستطيع اللاسوطيات أن تعيش في الوسط الحامض لهذه الفجوات وأن تتغذى على محتوياتها. تتكاثر اللاسوطيات ببطء، حيث تستغرق دورة الانقسام نحو 24 ساعة.
يتشكل الارتشاح في داء الليشمانيات الجلدي في الجلد مكان اللدغة ويحوي البلاعم بالدرجة الأولى، وكذلك خلايا لمفانية وخلايا بلازمية[27]، أما في داء الليشمانيات الحشوي فتتشكل بؤر العدوى في أعضاء الجملة الشبكية البطانية.
التشخيص
يعتمد التشخيص على القصة المرضية والفحص السريري، ويتم تأكيده بكشف الطفيلي.
في داء الليشمانيات الجلدي:
- الفحص المجهري المباشر: تؤخذ المادة المرضية من الآفة ببزلها أو أخذ خزعة، وتُفحص مجهرياً بعد التلوين لكشف الشكل اللاسوطي للطفيلي. هذا الفحص سهل وقليل التكلفة ويتطلب خبرة عامل مخبر أو ممرض مدرَّب. تصل حساسيته إلى 70-80%.
- الزرع: يمكن إجراء الزرع على أوساط خاصة مثل وسط NNN بدرجة حرارة 26°م، وذلك يتطلب مخبراً مجهزاً بحاضنة مع تبريد وخبراتٍ كافية، ووقتاً طويلاً، وحساسية الزرع أقل منها في الفحص المجهري المباشر.
- اختبار الليشمانين: يكشف فرط التحسس الآجل (مثل اختبار التوبركولين)، وله المحددات نفسها، فهو يدل على التعرض ولذلك لا يمكن استخدامه لتمييز المرض الفعال عن تعرض سابق للعامل الممرض، ولكن يمكن أن يكون له فائدة في المسوح السكانية.
- اختبارات مرتكزة إلى PCR عالية الحساسية والنوعية، لكنها مكلفة وتتطلب تجهيزات معقدة وخبرات عالية، لذا يقتصر استخدامها حالياً على الأغراض البحثية.
العلاج
تختلف حساسية مختلف أنواع الليشمانيات للأدوية المختلفة، ولذلك لا يمكن تعميم المعلومات من تجارب على نوع معين من الليشمانيات على غيره من الأنواع؛ كما أن البحوث في مجال المعالجة قليلة، والكثير من التجارب السريرية يجرى بدون تحديد النوع المسبب، خاصةً في داء الليشمانيات الجلدي، لأن مناطق توطن مختلف أنواع مسببات الليشمانيا الجلدية يمكن أن تتطابق، بخلاف داء الليشمانيات الحشوي.
يمكن تقسيم خيارات العلاج إلى دوائية ولادوائية، والدوائية إلى مجموعية وموضعية. يتطلب داء الليشمانيات الحشوي معالجات دوائية مجموعية حتماً.
المعالجات الدوائية المجموعية
- مركبات الأنتيمون خماسية التكافؤ
- تستعمل لمعالجة داء الليشمانيات منذ عقود. يوجد مركبان: ستيبو غلوكونات الصوديوم (sodium stibogulconate)، الاسم التجاري Pentostam، ويعطى حقناً عضلياً أو وريدياً، وميغلومين أنتيمونيات (meglumine antimoniate)، الاسم التجاري Glucantime، ولا يعطى حقناً وريدياً. الشوط العلاجي يتألف من 10 حقن إلى 20 حقنة يومياً.
- فعاليتها متفاوتة حسب النوع المسبب ووجود المقاومة الدوائية. مركبات الأنتيمون سامة ولها محاذير استعمال وأعراض جانبية، فهو سام للأوردة عند الحقن الوريدي، يمكن أن يسبب خللاً في الناقلية القلبية لذا تتم مراقبة مخطط القلب الكهربائي أثناء التسريب الوريدي، كما يمكن أن يسبب التهاب البنكرياس أو يؤدي إلى التأق. ومن أعراضه الجانبية الغثيان والإقياء وطعم معدني في الفم وآلام مفصلية وعضلية. الحقن العضلي يخفض خطر التهاب الوريد أو اضطرابات نظم القلب، إلا أنه مؤلم للغاية. يوجد خطر تطور المقاومة الدوائية، كما حدث في ولايتي بيهار وأوتار براديش الهنديتين.
- أمفوتيريسين B
- من الأدوية الفعالة ضد جميع أنواع الليشمانيات لكن استعماله محدود نتيجة سميته، يُستخدَم كعلاج صف ثاني في حال المقاومة للأنتموان. توجد له صيغة دوائية مقرونة بجسيمات شحمية سميتها أقل لكنها أغلى.
- باروموميسين
- قيد تجارب الطور الثالث حالياً.
- ميلتيفوسين
- (miltefosine): الدواء الفموي الوحيد ذو فعالية مثبتة ضد داء الليشمانيات الحشوي، حتى المقاوم لمركبات الأنتيمون. تم تطويره أساساً كمضاد للسرطان، لذا يتصف بكامن ماسخ ويتطلب الحذر عند وصفه للنساء في سن الإنجاب. كما أن طول نصف عمره قد يساعد على تطور المقاومة ضده.
المعالجات الدوائية الموضعية
هذه لا تُستخدم إلاّ في داء الليشمانيات الجلدي
- حقن مركبات الأنتيمون الخماسية ضمن الآفة
- كما هو موصوف أعلاه. فعاليتها تقارب فعالية الإعطاء المجموعي أو تفوقها قليلاً، ومن محاسنها أن الجرعة المجموعية تكون أقل، وكذلك السمية والأعراض الجانبية والمخاطر. التركيز الموضعي (ضمن الأفة) يكون عالياً جداً، ولكنه ينخفض بسرعة على الأرجح. تواتر الحقن يختلف من بلد إلى آخر، وكذلك مدة الشوط العلاجي، من حقن كل يومين ثلاث مرات مع استراحة شهر، إلى حقن مرتين بالأسبوع أو أسبوعياً أو كل أسبوعين لعدة أسابيع متتالية. لا يمكن تطبيقه عندما تكون الآفات كثيرة أو ضخمة أو تقع في مناطق يصعب حقنها.
- معالجات أخرى حقناً ضمن الآفة
- تمت تجربة حقن بعض المركبات الأخرى ضمن الآفة، مثل مترونيدازول أو كبريتات الزنك، ولكن النتائج لم يتم تأكيدها في تجارب أخرى مستقلة.
- معالجات سطحية
- توجد تجارب فردية لتركيبات جلدية، مثل مرهم باروموميسين أو سلفات الزنك وغيرها، لكن لم تثبت فعالية أي منها في تجارب مستقلة.
المعالجات اللادوائية
- المعالجة بالبرد، أي تجميد الآفات بالآزوت السائل أو الثلج الجاف. يمكن أن تكون فعالة في الآفات الجديدة بمفردها أو بالمشاركة مع معالجات دوائية. دراسات الفعالية محدودة، مع أن التبريد يُستعمل منذ عقود.
- المعالجة بالحرارة، بتطبيق مصدر حراري تقليدي أو مصدر لأمواج كهرطيسية بذبذبة الراديو. الدراسات محدودة.
- التبخير بالليزر: الدراسات قليلة لكن النتائج تبدو مشجعة.
- الكي من المعالجات الشعبية وربما الفعالة، لكن الندبة المتشكلة قد تكون أكبر من الندبة التي تتشكل بالشفاء العفوي.
- الاستئصال الجراحي قليل الفعالية بسبب احتمال النكس.
الإنذار
التواجد في الاحياء والغابات التي قد يوجد فيها هذا النوع من الحشرات المسببة لداء الليشمانيات مثل الفاصدة الباباتاسية وبعش الحيوانات البرية مثل القردة.
الوقاية والمكافحة
تستعمل اللقاحات في بعض البلدان للوقاية من انتشار المرض.
انظر أيضًا
وصلات خارجية
- خلاصة الليشمانيا: موقع منظمة الصحة العالمية يحوي خريطة تفاعلية ووصلات إلى مصادر ومعلومات عن وبائيات المرض.
المراجع
- https://www.who.int/news-room/fact-sheets/detail/leishmaniasis
- Herwaldt B.L. (1999). "Leishmaniasis". Lancet. 354 (9185): 1191–9. doi:10.1016/S0140-6736(98)10178-2. ببمد 10513726. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Desjeux P. (2001). "The increase of risk factors for leishmaniasis worldwide". Transactions of the Royal Society of Tropical Medicine and Hygiene. 95 (3): 239–43. doi:10.1016/S0035-9203(01)90223-8. ببمد 11490989. الوسيط
|CitationClass=تم تجاهله (مساعدة) - World Health Organization/TDR (2004). Leishmaniasis - disease information.
- World Health Organization (1997). Vector Control - Methods for use by individuals and communities. Prepared by J.A. Rozendaal. Geneva, World Health Organization.نسخة محفوظة 25 مايو 2006 على موقع واي باك مشين.
- Chaves L.F.; et al. (2008). "Social exclusion modifies climate and deforestation impacts on a vector-borne disease". PLoS Neglected Tropical Diseases. 2 (1): e176. doi:10.1371/journal.pntd.0000176. ببمد 18265876. الوسيط
|CitationClass=تم تجاهله (مساعدة); Explicit use of et al. in:|مؤلف=(مساعدة) - World Health Organization. 10 facts on neglected tropical diseases. [وصلة مكسورة] نسخة محفوظة 28 ديسمبر 2011 على موقع واي باك مشين.
- World Health Organization (2007). "Cutaneous Leishmaniasis: Why are you neglecting me?" (PDF). WHO Press, Geneva, Switzerland. مؤرشف من الأصل (pdf) في 04 مارس 2016. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ أرشيف=(مساعدة) - Knio K.N.; et al. (2000). "Isoenzyme characterization of Leishmania isolates from Lebanon and Syria". American Journal of Tropical Medicine and Hygiene. 63 (1–2): 43–7. ببمد 11357993. الوسيط
|CitationClass=تم تجاهله (مساعدة); Explicit use of et al. in:|مؤلف=(مساعدة) - Pratlong F.; et al. (2004). "Isoenzymatic analysis of 712 strains of Leishmania infantum in the south of France and relationship of enzymatic polymorphism to clinical and epidemiological features". Journal of Clinical Microbiology. 42 (9): 4077–82. ببمد 15364993. الوسيط
|CitationClass=تم تجاهله (مساعدة); Explicit use of et al. in:|مؤلف=(مساعدة) - Dereure J.; et al. (1991). "Écoépidemiologie des leishmanioses en Syrie. 2--Présence, chez le chien, de Leishmania infantum (Nicolle) et Leishmania tropica (Wright) (Kinetoplastida-Trypanosomatidae)". Annales de parasitologie humaine et comparée. 66 (6): 252–5. ببمد 1822655. الوسيط
|CitationClass=تم تجاهله (مساعدة); Explicit use of et al. in:|مؤلف=(مساعدة) - Neouimine N.I. (1996). "[http://www.emro.who.int/publications/emhj/0201/13.htm Leishmaniasis in the Eastern Mediterranean Region]". Eastern Mediterranean Health Journal. 2 (1): 94–101. مؤرشف من الأصل في 16 يونيو 2010. اطلع عليه بتاريخ 17 سبتمبر 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة); روابط خارجية في|title=(مساعدة) - Jaffe L.J.; et al. (2004). "Leishmaniasis in Israel and the Palestinian Authority". Trends in Parasitology. 20 (7): 328–32. doi:10.1016/j.pt.2004.05.001. ببمد 15193564. الوسيط
|CitationClass=تم تجاهله (مساعدة); Explicit use of et al. in:|مؤلف=(مساعدة) - Al-Jawabreh A.; et al. (2004). "The recent emergence of Leishmania tropica in Jericho (A'riha) and its environs, a classical focus of L. major". Tropical Medicine and International Health. 9 (7): 812–6. ببمد 15228491. الوسيط
|CitationClass=تم تجاهله (مساعدة); Explicit use of et al. in:|مؤلف=(مساعدة) - Svobodová M.; et al. (2003). "Leishmania tropica in black rat (Rattus rattus): persistence and transmission from asymptomatic host to sand fly vector Phlebotomus sergenti". Microbes and Infection. 5 (5): 361–4. ببمد 12737990. الوسيط
|CitationClass=تم تجاهله (مساعدة); Explicit use of et al. in:|مؤلف=(مساعدة) - World Health Organization (2002). "[https://www.who.int/docstore/wer/pdf/2002/wer7729.pdf Cutaneous leishmaniasis, Afghanistan]" (PDF). Weekly Epidemiological Record. 77 (29): 246. مؤرشف من الأصل (PDF) في 25 يوليو 2009. اطلع عليه بتاريخ 8 يوليو 2008. الوسيط
|CitationClass=تم تجاهله (مساعدة); روابط خارجية في|title=(مساعدة) - Hadighi R.; et al. (2006). "Unresponsiveness to Glucantime treatment in Iranian cutaneous leishmaniasis due to drug-resistant Leishmania tropica parasites". PLoS Medicine. 3 (5): e162. doi:10.1371/journal.pmed.0030162. ببمد 16605301. الوسيط
|CitationClass=تم تجاهله (مساعدة); Explicit use of et al. in:|مؤلف=(مساعدة) - اللايشمانيا.... الداء المتخفي. تحقيق: موسى الشماس. صحيفة الثورة (السورية)، 2 حزيران 2008. نسخة محفوظة 01 أكتوبر 2014 على موقع واي باك مشين.
- Sharma N.L.; et al. (2005). "Localized cutaneous leishmaniasis due to Leishmania donovani and Leishmania tropica: preliminary findings of the study of 161 new cases from a new endemic focus in Himachal Pradesh, India". American Journal of Tropical Medicine and Hygiene. 72 (6): 819–24. ببمد 15964970. الوسيط
|CitationClass=تم تجاهله (مساعدة); Explicit use of et al. in:|مؤلف=(مساعدة) - Elamin E.M.; et al. (2008). "Identification of Leishmania donovani as a cause of cutaneous leishmaniasis in Sudan". Transactions of the Royal Society of Tropical Medicine and Hygiene. 102 (1): 54–7. doi:10.1016/j.trstmh.2007.10.005. ISSN 0035-9203. الوسيط
|CitationClass=تم تجاهله (مساعدة); Explicit use of et al. in:|مؤلف=(مساعدة) - Zijlstra E.E.; et al. (2003). "Post-kala-azar dermal leishmaniasis". The Lancet Infectious Diseases. 3 (2): 87–98. doi:10.1016/S1473-3099(03)00517-6. ببمد 12560194. الوسيط
|CitationClass=تم تجاهله (مساعدة); Explicit use of et al. in:|مؤلف=(مساعدة) - Lukeš J.; et al. (2007). "Evolutionary and geographical history of the Leishmania donovani complex with a revision of current taxonomy". Proceedings of the National Academy of Sciences. 104 (22): 9375–80. doi:10.1073/pnas.0703678104. ببمد 17517634. الوسيط
|CitationClass=تم تجاهله (مساعدة); Explicit use of et al. in:|مؤلف=(مساعدة) - Lira R.; et al. (1999). "Evidence that the high incidence of treatment failures in Indian kala-azar is due to the emergence of antimony-resistant strains of Leishmania donovani". Journal of Infectious Diseases. 180 (2): 564–7. ببمد 10395884. الوسيط
|CitationClass=تم تجاهله (مساعدة); Explicit use of et al. in:|مؤلف=(مساعدة) - Rogers M.E. and Bates P.A. (2007). "Leishmania manipulation of sand fly feeding behavior results in enhanced transmission". PLoS Pathogens. 3 (6): e91. doi:10.1371/journal.ppat.0030091. PMC 1904410. PMID 17604451. مؤرشف من الأصل في 18 ديسمبر 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Kimblin N.; et al. (2008). "Quantification of the infectious dose of Leishmania major transmitted to the skin by single sand flies". Proceedings of the National Academy of Sciences of the United States of America. 105 (29): 10125–30. doi:10.1073/pnas.0802331105. PMC 2481378. PMID 18626016. مؤرشف من الأصل في 18 ديسمبر 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة); Explicit use of et al. in:|مؤلف=(مساعدة)صيانة CS1: تنسيق PMC (link) - van Zandbergen G.; et al. (2006). "Leishmania disease development depends on the presence of apoptotic promastigotes in the virulent inoculum". Proceedings of the National Academy of Sciences of the United States of America. 103 (37): 13837–42. doi:10.1073/pnas.0600843103. PMID 16945916. مؤرشف من الأصل في 24 سبتمبر 2015. الوسيط
|CitationClass=تم تجاهله (مساعدة); Explicit use of et al. in:|مؤلف=(مساعدة) - Douba M.; et al. (1997). "Current status of cutaneous leishmaniasis in Aleppo, Syrian Arab Republic" (PDF). Bulletin of the World Health Organization. 75 (3): 253–9. PMC 2486952. PMID 9277013. مؤرشف من الأصل (PDF) في 28 ديسمبر 2009. الوسيط
|CitationClass=تم تجاهله (مساعدة); Explicit use of et al. in:|مؤلف=(مساعدة)صيانة CS1: تنسيق PMC (link)
- بوابة طب