جراحة الساد
عملية الساد هي عملية إزالة العدسة الطبيعية للعين المصابة بالتعتيم والتي تسمى الساد. حيث تؤدي التغييرات الأيضية في ألياف العدسة مع مرور الزمن إلى تكون الساد ونقص شفافية العين و تسبب في النهاية ضرر في الرؤية أو العمى. في معظم المرضى تكون أولى الأعراض عبارة عن توهجات قوية من الضوء ومصادر ضوء ضعيفة في الليل، مع نقصان في حدة الإبصار عندما يكون الضوء خافتا. خلال عملية الساد، يتم إبدال العدسة الطبيعية المعتمة بأخرى صناعية لاستعادة شفافية العين. [1]
| جراحة الساد | |
|---|---|
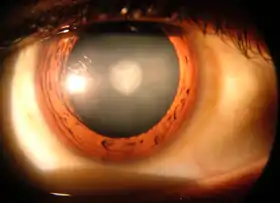 صورة مكبرة للساد في عين إنسان كما يظهر بواسطة المصباح ذي الفلعة | |
| معلومات عامة | |
| من أنواع | عملية |
| الاستعمالات | الساد |
بعد إزالة العدسة الطبيعية جراحياً، يتم زراعة عدسة باطن العين الصناعية.عملية الساد عموماً يؤديها طبيب العيون في زيارة مسيارية، سواءً كانت في مركز جراحي أو في مستشفى، ويستخدم فيها تخدير موضعي،وعادةً تكون غير مزعجة للمريض أو مزعجة قليلاً. أكثر من 90٪ من العمليات تنجح في استعادة النظر بشكل نافع، مع معدل مضاعفات منخفض.[2] إجراء العملية بشق صغير غير غازي (تسمى استحلاب العين) ومع العناية اليومية، يتبعها التعافي السريع بعد العملية اصبحت هي المعيار المستخدم في جميع العالم.
الأنواع
النوعين الرئيسيسن هما الأكثر شيوعاً في العالم. النوع الأول يسمى استحلاب العين والثاني يشمل نوعين من استخراج الساد خارج المحفظة (ECCE) . في معظم العمليات يتم إدخال عدسة باطن العين. العدسات القابلة للطي تستخدم عادةً لـ2-3ملم شق في داخل العدسة، بينما تستخدم العدسات الغير قابلة للطي في شقوق أكبر في المحفظة. حجم الشق الصغير في المستخدم في استحلاب العين (2-3 ملم) يسمح بإلتآم الشق دون خيوط. في المقابل، عملية استخراج الساد خارج المحفظة تحتاج لشق أكبر (10-12 ملم) فبالتالي تحتاج إلى خياطة، وهذا أدى لظهور نوع اخر محسن من العملية يسمى جراحة الساد اليدوية بشق صغير (MSICS).
استخراج الساد بعملية استخراج الساد داخل المحفظة (ICCE) نادرا ما يستخدم حاليا ًبعد توفر الاستحلاب وجراحة الساد خارج المحفظة.
استحلاب العين هي العملية الأكثر شيوعاً في الدول المتطورة. لكن السعر المرتفع للآلة المستخدمة في عملية استحلاب العين والمعدات الغير قابلة لإعادة الاستخدام جعلت من جراحة الساد اليدوية بشق صغير الأكثر شيوعاً في الدول النامية.
أنواع العملية
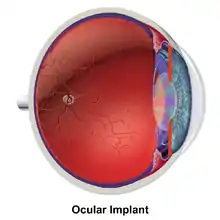
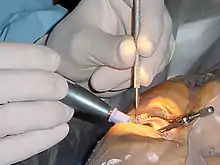
يوجد عدد من التقنيات الجراحية المختلفة مستخدمة في جراحة الساد.
- استحلاب العين هي التقنية الأكثر استخداما في الدول المتقدمة. العملية تشمل استخدام جهاز مع قطعة لليد فوق صوتية مزودة برأس من التيتانيوم أو الفولاذ. يقوم الرأس بالاهتزاز بتردد فوق صوتي (40،000هرتز) لاستحلاب العين. قد تستخدم أداة ثانية دقيقة من الجانب لقطع النواة لقطع أصغر. التجزيء لقطع صغيرة يجعل عملية الاستحلاب أسهل، ويسهل عملية شفط المادة القشرية للعدسة. بعد الانتهاء من استحلاب النواة والمادة القشرية للعدسة، يتم شفط المادة القشرية الطرفية المتبقية.
- عملية استخراج الساد اليدوية بشق صغير وهي عملة مطورة من استخراج الساد خارج المحفظة يتم فيها إخراج العدسة كاملة من العين من خلال شق نفق في الجزء الصلبوي من العين. شق النفق بطريقة جيدة يمكن العين من الإلتآم من دون خياطة.الشق في هذه العملية أصغر من الشق في استخراج الساد خارج المحفظة ولكن أكبر من الاستحلاب . مقارنة بين استخراج الساد اليدوي بشق صغير والاستحلاب و جدت أنه لا فرق بينهما في النتائج النهائية ولكن وقت العملية أقصر في استخراج الساد اليدوي بشق صغير كما أن سعرها أكثر انخفاضا. [3]
- عملية استخراج الساد خارج المحفظة تشمل إزالة كل العدسة الطبيعية، بينما تترك محفضة العدسة المرنة ثابتة لتتم زراعة عدسة باطن العين. يتم فيها اخراج العدسة من خلال شق كبير (10-12) ملم في القرنية أو الجزء الصلبوي. على الرغم من استخدام شق أكبر من الاستحلاب واستخدام الخياطة، الا انها تستخدم في حالات الساد الصعبة أو الحالات التي يكون استخدام الاستحلاب فيها مشكل. [4]
- عملية الاستخراج داخل المحفظة (ICCE) و تشمل ازالة العدسة ومحفظة العدسة المرنة كقطعة واحدة. العملية لها معدل اصابة بمضاعفات عالي بسبب الشق الكبير والضغط على الجسم الزجاجي. بعد ازالة العدسة يتم وضع عدسة بلاستيكية صناعة.
- ليزر الفيمتوسكند أكثر أمان لكن لا توجد إيجابيات أكثر من استحلاب العين.[5]
الاستئصال البردي هو نوع من الاستخراج داخل المحفظة يتم فيه تجميد العدسة بمادة مثل النيتروجين السائل.[6] في هذه التقنية، استخراج الساد يكون عن طريق استخدام مسبار تبريدي والذي يدخل طرفه داخل نسيج العدسة حتى تتجمد ليتم تسهيل عملية إزالتها. على من أن التقنية حاليا تستخدم للعدسات تحت المخلوعة، كانت العملية مفضلة لإزالة الساد من أواخر الستينات حتى بداية الثمانينات.[7]
عدسات باطن العين
- زراعة عدسات باطن العين: بعد إزالة الساد، يتم عادة زراعة عدسات باطن العين في العين إما عن طريق شق صغير (1,8-2,8 ملم) باستخدام عدسة قابلة للطي، أو عن طريق شق كبير باستخدام عدسةبوليميثيل ميثاكريليت . العدسة القابلة للطي مصنوعة من السليكون أو الأكريلويل مادة مطوية. العدسة المزروعة تدخل إلى محفظة العين في الجزء الخلفي. أحيانا زراعة التلم (أمام أو فوق محفظة العين لكن أمام القزحية) قد تكون مطلوبة بسبب شقوق في المحفظة. الزراعة في الحجرة الخلفية لباطن العين لمن هم تحت عمر سنه فيه خلاف بسبب النمو السريع للعين خلال هذه الفترة وكمية الاتهاب الكبيرة، والذي قد يصعب التحكم بهما. في هؤلاء المرضى، عادة ما يعمل تصحيح للنظر مع عدسات عين ونظارات خاصة. مع امكانية إجراءعملية زراعة ثانوية لاحقا. تتوفر الآن تصاميم جديدة من عدسات باطن العين متعددة البؤر حيث تعمل هذه العدسات على توجيه الأشعة القادمة من أجسام بعيدة وقريبة، فتعمل مثل النظرات الطبية ثنائية وثلاثية البؤر. اختيار المريض قبل العملية والاستشارة الجيدة مهمان جدا لتجنب التوقعات الغير واقعية أو عدم رضى المريض بعد العملية. تقبل هذه العدسات أصبح أفضل والدراسات تشير إلى نتائج جيدة في المرضى المختارين.
إضافة إلى ذلك، توجد عدسات ملائمة تمت الموافقة عليها من خلال هيئة الغذاء و الدواء الأمريكية في عام 2003 صنعتها شركة ايونيكس (eyeonics)[8] والتي تسمى حاليا بـباوستش ولومب (Bausch & lomb). العدسة الكريستالية هي عدسة تزرع في محفظة العدسة وتمكن العضلات من تحريك العدسة للأمام والخلف لتعطي المريض قدرة تركيز طبيعية.
تستخدم عدسات صناعية بدل العدسة الطبيعية التي أزيلت في عملية الساد. بدأت شعبية هذه العدسات بالزيادة منذ عام 1960م, لكن في عام 1981م قامت هيئة الغذاء والدواء الأمريكية بإيقافها. في الماضي لم يكن باستطاعة المرضى استبدال عدساتهم الطبيعية، لذا كان عليهم إما لبس نظارات سميكة جدا أو لبس أنواع خاصة من العدسات. حاليا، عدسات باطن العين مصممة للمرضى مع أمراض بصر مختلفة. الأنواع الرئيسية لعدسات باطن العين حاليا مقسمة لنوعين هما العدسات أحادية البؤرة ومتعددة البؤر.

العدسات أحادية البؤرة هي العدسات التقليدية التي توفر رؤية لمسافة واحدة فقط، بعيد, متوسط أو قريب.[9] المرضى الذين اختاروا هذه العدسات على العدسات الأكثر تطور عليهم تحمل سلبياتها كلبس العدسات أو النظارات عند القراءة أو عند استخدام الكمبيوتر. هذه العدسات تكون في العادة كروية ذات سطح منحني
عدسات باطن العين متعددة البؤر هي واحدة من أجدد الأنواع من هذه العدسات. هذه العدسات متكيفة وتسمح للمريض برؤية الأشياء على أكثر من مسافة دون الحاجة للبس نظارات. تستخدم هذه العدسات أيضا في تصحيح قصر النظر الشيخوخي و اللابؤرية. عادة لا يشمل التأمين الطبي هذه العدسات لأنها مريحة ولائقة أكثر من كونها حاجة طبية. عدسات باطن العين المتكيفة لها نقطة بؤرة واحدة ولكن تعمل كعدسة متعددة البؤر، ويعود السبب في ذلك أنه تم تصميم العدسة بمفصل يشابه العدسة الطبيعية للإنسان.[10]
العدسات الطبية المستخدمة في علاج اللابؤرية تسمى عدسة حيدية, وهي مقبولة من قبل الهيئة الأمريكية للغذاء والدواء من عام 1998م. عدسات باطن العين STAAR الجراحية كانت أول عدسات تطور من هذا النوع في الولايات المتحدة. موديلات مختلفة من العدسات الحيدية صنعتها شركة ألكون (Alcon) حيث تستطيع تصحيح اللابؤرية بمقدار 3 دايوبترز. لتحقيق أكبر فائدة من هذه العدسات يجب على الجراح تدوير العدسة لتكون مع نفس محور اللابؤرية.
يمكن أن يتم إجراء عملية الساد لتصحيح مشاكل الرؤية في كلتا العينين، وفي هذه الحالات ينصح المرضى يضعوا في بالهم أن عليهم الرؤية بعين واحدة فقط. هذه العملية تتضمن إدخال عدسة باطن العين تمكن الرؤية القريبة في عين، ووضع عدسة أخرى تمكن الرؤية البعيدة في العين الأخرى. على الرغم من أن المرضى يمكن أن يختاروا زرع عدسة واحدة في كلتا العينين، يمكن لبعضهم أن يواجهو مشاكل في الرؤية على المستويين القريب والبعيد في كلتا العينين. العدسات باطن العين التي تسمح بالنظر البعيد يمكن أن يتم دمجها مع عدسات باطن عين تسمح بالنظر القريب لكي يتم الوصول إلى نوع معدل من الرؤية الأحادية. شكرة بواستش ولومب (Bausch and Lomb) طورت في عام 2004 أول عدسة باطن عين شبه كروية والتي تحسن من تباين الحساسية عبر محيطها الأكثر نحافة من متوسط العدسة. و مع ذلك، تم تشكيك فاعلية عدسة باطن العين الكروية من قبل بعض جراحي العيون بسبب أن فائدة تباين الحساسية يمكن ألا تدوم عند المرضى كبار السن.
بعض عدسات باطن العين التي اطلقت حديثا قادرة على توفير الحماية ضد الأشعة فوق البنفسجية و الضوء الأزرق. العدسة البلورية الخاصة بالعين تقوم بتصفية هذه الاشعاعات الخطيرة، والكثير من عدسات باطن العين مصممة للقيام بهذه المهمة أيضاً. على الرغم من ذلك، بعض الدراسات تقول أن هذه العدسات قد تسبب انخفاضاً في جودة الرؤية.
هناك نوع آخر من عدسات باطن العين وهو النوع القابل للتعديل الضوئي، وهذا النوع حتى الآن يخضع للتجارب السريرية من قبل الهيئة الأمريكية للغذاء والدواء. هذا النوع الخاص من عدسات باطن العينيتم زراعته داخل العين، ومن ثمَّ يعالج بضوء ذو طول موجي محدد من أجل التعديل على انحناء العدسة.
في بعض الحالات، قد يقوم الجراحون بإدخال عدسة إضافية فوق العدسة المزروعة مسبقاً. هذا النوع من عمليات عدسات باطن العين يطلق عليه اسم "عدسات باطن العين المحمولة، وتعتبر هذه العملية خياراً في حال لم تكن العدسة المزروعة مسبقاً مناسبة. في هذه الحالة، زراعة عدسة إضافية فوق المزروعة مسبقاً يعتبر أكثر أماناً من استبدال المزروعة مسبقاً. و هذه العملية تعتبر مفيدة أيضاً لمن يحتاج إلى درجات أعلى من تصحيح الرؤية.
مهما كان نوع العدسات المستعملة، سيحتاج الجراح إلى اختيار قياس العدسة المناسب لتوفير نتائج الانكسار المطلوبة للمريض. قبل الجراحة، يجري الأطباء قياسات تتضمن قياس انحراف القرنية، الطول المحوري، والقطر الأفقي للقرنية، لقياس درجة العدسة المناسبة. هذه القياسات تتطلب العديد من الصيغ، مثل هاجيس، هوفير كيو، هولاداي 1، هولاداي 2، و SRK/T . نتائج انعكاس العدسة التي تم إيجادها باستعمال المعادلات تعطي المرضى نتائج ما بين 0.5D (يتم ربطها ب 25/20 عند استهدافها للمسافة) أو أفضل في 55% من الحالات، وما بين 1D (يتم ربطها ب 40/20 عند استهدافها للمسافة) أو أفضل في 85% من الحالات. التطورات الأخيرة في تقنية جبهة الموجة أثناء العملية (interoperative wavefront) مثل نظام (ORA) من شركة ويف تيك فيجين، الذي اثبت في دراسات انه يعطي معادلات تقود إلى نتائج محسنة، تعطي 80% من المرضى ما يقارب 0.5D (25/20 أو أفضل).
احصائياً، تبدو عمليتا الساد وزراعة عدسات باطن العين من العمليات الأكثر أماناً ونجاحاً عندما يتعلق الأمر بالعناية بالعين. رغم ذلك، كأي عملية جراحية، فإنها تتضمن نوعاً ما من الخطورة، دون ذكر الكلفة التي تتطلبها العملية. وعلى الرغم أن شركات التأمين قد تغطي تكلفة عدسات باطن العين التقليدية، إلا أن المرضى قد يطالبون بدفع فارق السعر في حالة اختيار العدسات الأكثر تطوراً.[11]
التقييم ما قبل الجراحة
فحص العين أو التقييم ما قبل الجراحة من قِبَل طبيب عيون ضروري للتأكد من وجود مرض الساد، ولتحديد ما إذا كان المريض مناسباً للجراحة. يجب على المريض أن يحقق بعض المتطلبات، مثل:
- تقييم درجة النقص في النظر بسبب مرض الساد. مع أن وجود أمراض أخرى مهددة للبصر، مثل التنكس البقعي المرتبط بالسن، أو الجلوكوما (المياه الزرقاء)، لا يستبعد احتمالية جراحة الساد، مدى التحسن بعد الجراحة سيقل نظراً لوجودها.
- ضغط العين يجب أن يكون طبيعياً، ويجب التحكم بماء العين عن طريق استعمال الأدوية. في حالة عدم التحكم بماء العين، يتم إجراء عملية موحدة للساد ولماء العين تسمى بعملية استئصال العدسة والتربيق.
- يجب توسعةحدقة العين بشكل مناسب عن طريق استعمال قطرات للعين، وإذا كان توسع البؤبؤ غير كافٍ، يتم توسعته جراحياً.
- المرضى المصابونبانفصال الشبكية يتم جدولتهم للخضوع إلى عملية الشبكية والجسم الزجاجي إضافة إلى عملية زراعة عدسات باطن العين في الحجرة الخلفية..
- بالإضافة، تم حديثاً اكتشاف أن المرضى الذين يتعاطون دواء تامسولوسين (فلوماكس)، دواء يعطى لتضخم البروستات، قد يكونون معرضين لمضاعفة تعرف بمتلازمة القزحية اللينة اثناء العملية، والتي يجب علاجها بصورة صحيحة لتفادي الإصابة بتمزق المحفظة الخلفية. مع ذلك، أثبتت الدراسات أن إعلام الطبيب بسجل المريض مع الأدوية التي يتعاطاها سلفا قد يقلل من الأخطار والمضاعفات الناتجة عن العلاج.[12]
- أجرت مؤسسة كوكرين مراجعة لثلاث تجارب سريرية عشوائية تتضمن ما يقارب 21,500 ألف عملية لمرض الساد، واختبرت ما إذا ساهم اختبار التقييم الطبي ما قبل الجراحة في تخفيض الآثار الضارة أثناء العملية.[13] وأثبتت النتائج أن إجراء اختبار التقييم الطبي ما قبل الجراحة لم يحدث تغييرا في تخفيض الآثار الضارة أثناء وبعد العملية، مقارنة بالعمليات التي تم تنفيذها بدون تقييم ما قبل الجراحة.
إجراءات العملية
عملية استحلاب العدسة لإزالة مرض الساد تتضمن عدداً من الخطوات. ويجب التعامل مع كل خطوة بحذر واحترافية للوصول إلى النتائج المطلوبة. يمكن وصف الخطوات كالتالي:
- التخدير
- تعريض العين باستعمال منظار جفني.
- يتم إجراء شق هامشي صغير في العين (قرني أو صلبوي).
- يتم إعطاء حقنة مُلَزِّج للحفاظ على الحجرة الأمامية للعين، وللحفاظ على ضغط العين.
- تمزيق محفظة العدسة.
- التسليخ المائي (لعدسة العين).
- الإختطاط المائي.
- التدمير بالموجات فوق الصوتية أو الاستحلاب للساد بعد الفلع أو القطع النووي (عند الحاجة)، الشفط القشري لبقايا العدسة، أو صقل الكبسولة (عند الحاجة).
- زراعة عدسة باطن العين، التي تكون عادة قابلة للطوي.
- إزالة حقنة الملزج.
- إغلاق الجرح/ التميُّه (عند الحاجة).
يتم توسعة حدقة العين باستعمال قطرات للعين (في حال ستوضع عدسة باطن العين خلف القزحية) للمساعدة على رؤية الساد بشكل أفضل. قطرات تضييق الحدقة يتم حفظها للزراعة الثانوية للعدسة أمام القزحية (إذا تم مسبقاً إزالة الساد بدون زراعة عدسة باطن العين الأساسية). قد يتم عمل التخدير موضعياً (قطرات عين) أو عبر الحقن حول المقلة أو خلف المقلة في العين. يتم إعطاء مهدئ فموياً أو وريدياً للتقليل من القلق. التخدير العام نادراً ما يكون ضرورياً، لكن قد يتم استخدامه للأطفال والبالغين المصابين بمشاكل صحية أو نفسية. قد تتم العملية على نقالة أو على كرسي بوضعية الاستلقاء الجزئي. يتم مسح الجفن والبشرة المحيطة بمطهر. ويتم تغطية الوجه بقطعة قماش أو ورقة مع فتحة للعين تحت العملية. يتم الحفاظ على الجفن مفتوحاً باستعمال منظار للتقليل من الطَّرف أثناء العملية. الألم أثناء العملية يكون قليلاً في العين المخدرة بشكل مناسب، مع ذلك، قد يكون هناك شعور بالضغط وعدم الراحة بسبب الضوء الساطع المنبعث من المجهر الجراحي. يتم الحفظ على رطوبة السطح العيني عن طريق استعمال قطرات عين معقمة ملحية، أو ميثيل سيلُولوز (مُلَزِّجٌ صَيدلانِيٌّ). يتم إجراء التشريط داخل عدسة العين فوق أو بالقرب من نقطة التقاء القرنية والصلبة (الحزام). فوائد الشق الصغير تتضمن استعمال غُرز أقل، والتقليل من وقت الشفاء.[14]
بضع محفظة العدسة هي عملية تتضمن عمل فتحة في محفظة العدسة عن طريق استعمال أداة تسمى بمبضع المحفظة. بضع المحفظة الأمامية يشير إلى فتح الجزء الأمامي من محفظة العدسة، بينما بضع المحفظة الخلفية يشير إلى فتح الجزء الخلفي من محفظة العدسة. في عملية استحلاب العدسة، يقوم الجراح بعمل تمزيق ثابت منحني الأضلاع في الجزء الأمامي لمحفظة العدسة، لأجل صنع فتحة دائرية وملساء التي من خلالها يمكن استحلاب نواة العدسة وإدخال عدسة باطن العين.
بعد إزالة الساد (عن طريق استخراج الساد من خارج المحفظة أو استحلاب العدسة)، يتم زراعة عدسة باطن العين. بعد زراعة العدسة، يقوم الجراح بالتحقق من وجود أي تسرب للسوائل خارج الشق. هذه الخطوة مهمة جداً، حيث أن تسرب السوائل من الجرح يزيد من مخاطر اقتحامالكائنات المجهرية إلى داخل مقلة العين، مما قد يؤدي إلى التهاب باطن مقلة العين. يتم وضع قطرات عين مركبة منمضاد حيوي و ستيرويد على العين تحت الجراحة مع ضمادة للعين، وأحياناً يتم استعمال رقعة للعين.
يتم عادة اعطاء المضاد الحيوي قبل الجراحة، وخلالها، أو بعدها. كثيراً ما يستعمل الكورتيكوستيرويد الموضعي بالإضافة إلى مضاد حيوي موضعي بعد العملية.
تقام أغلب عمليات الساد تحت تخدير موضعي، مما يسمح للمريض بمغادرة المستشفى في نفس اليوم. قد يُنصح باستعمال رقعة للعين، لمدة من الوقت، عند بدء استعمال قطرات العين المضادة للالتهاب، والمضادات الحيوية التي تمنع العدوى. عادة تُجرى عمليات الساد وزراعة العدسات في العيادات الخارجية. فيالولايات المتحدة، تم إجراء ما يقارب 99.9% من عمليات الساد وزراعة العدسات في مراكز رعاية خارج المستشفى في عام 2012م.[15]
بين الحين والآخر، يتم إجراء ما يسمى بقطع القزحية المحيطية مما يقلل من خطر الإصابة بالماء الأزرق إحصار الحُليمي. يتم عمل فتحة عبر القزحية يدوياً (قطع القزحية جراحيا) أو باستعمال تقنية الليزر. ويتم إجراء ما يسمى ببضع القزحية المحيطية بالليزر قبل أو بعد عملية الساد.
يكون الثقب الناتج عن قَطْعُ القُزَحِيَّةِ يدوياً أكبر من الناتج عن قطعها بالليزر. عند إجراء عملية قَطْعُ القُزَحِيَّةِ يدوياً، بعض التأثيرات الجانبية السلبية قد تحدث، ومن هذه التأثيرات أن الثقب الناتج عن قَطْعُ القُزَحِيَّةِ قد يكون ظاهراً بوضوح مما يسمح للآخرين برؤيته (تجميلي)، وأن الضوء قد يسقط داخل العين عبر الثقب مما قد يسبب اِضْطِراباتٌ ابصارِيَّة. في حالة الإصابة بالاِضْطِراباتٌ الإِبْصارِيَّة، قد يتعلم العقل والبصر التكيف لتجاهل هذه الاضطرابات بعد بضعة أشهر. في بعض الأحيان، قد يشفى قطع القزحية المحيطي، مما يعني أن الثقب قد زال من الوجود. لهذا السبب يقوم بعض الأطباء بعمل ثقبين، حتى يبقى على الأقل ثقب واحد مفتوحاً.
بعد العملية، يُنصح المريض باستعمال مضادات الالتهاب ومضادات حيوية على هيئة قطرات للعين لمدة تصل لأسبوعين (اعتماداً على مدى الالتهاب في العين، وبعض العوامل الأخرى). طبيب العيون سيحكم، اعتماداً على التحساس الذاتي لكل مريض، المدة المحددة لاستعمال قطرات العين. تشفى العين غالباً خلال أسبوع، والشفاء الكامل خلال ما يقارب الشهر. ويجب على المريض ألا يشارك في الألعاب الرياضية العنيفة والتي تتضمن الاحتكاك حتى يسمح له الطبيب بذلك.
المضاعفات
المضاعفات عادة ما تكون نادرة بعد عملية الساد
- PVD انفصال الجسم الزجاجي الخلفي عادة لا يؤثر في النظر، ولكن مع ذلك، تعد هذه الحالة مهمة لأن التفاعل بين الجسم الزجاجي والقرنية يمكن أن يلعب دورا هاما في تطور حالات خطيرة لأمراض في الجسم الزجاجي. انفصال الجسم الزجاجي الخلفي يمكن أن يكون مشكلة عند المرضى الصغار، حيث أن كثيرا من المرضى فوق الـ60 سنة اصيبو بالحالة سابقا. انفصال الجسم الزجاجي الخلفي أيضا يمكن أن يكون مصاحبا لومضات ضوئ محيطية وزيادة في عوائم العين
- يمكن لبعض المرضى أن يصابوا بعتامة كبسولية خلفية - تلفظ أيضا (ما بعد الساد) كتغير فيسيولوجي متوقع بعد عملية الساد، حيث تدخل خلايا الكبسولة الخلفية في حالة تضخم وانتقال تظهر كتخثن، عتامة وتغيم حول محفظة العدسة الخلفية (والتي تترك عندما يزال الساد في عملية باطن العين). مع أن هذا يمكن أن يعيق دقة البصر، يمكن لطبيب العيون أن يصحح الحالة. تصحيح الحالة في العادة يكون غير مؤلما باستخدام جهاز ليزر يتم فيه صنع ثقوب صغيرة في عدسة المحفظة الخلفية الزجاجية. عادة ما يكون الإجراء سريعا باستخدام جهاز ليزر Nd-YAG يصفي المنطقة المركزية العاتمة من محفظة العدسة الخلفية، وبالتالي ينتج عن هذا محور مركزي صافي يحسن من جودة النظر. [16] في الحالات التي تكون فيها المحفظة الخلفية سميكة للغاية، تجرى عملية تدعى بـاستئصال المحفظة. ولكن يمكن أن تكون عملية استئصال المحفظة عاملا مهما يجب اخذ الحيطة فيه في حالات استبدال عدسة باطن العين، حيث أن خلايا الطبقة الزجاجية يمكن أن تنتقل إلى الحجرة الأمامية من خلال فتحة مغطاة بعدسة باطن العين.
- تمزق المحفظة الخلفية يمكن أن يكون من الضاعفات خلال عملية الساد. نسبة تمزق المحفظة الخلفية عند الجراحين المتمرسين تكون من 2% إلى 5%. يمكن التعبير عنها بشق في المحفظة الخلفية للعدسة الطبيعية. العلاج الجراحي يمكن أن يشمل استئصال الزجاجية أمامي إما في هدب تلمي في الحجرة الداخلية أمام القزحية أو بنسبة قليلة، يخيط في الصلبة.
- انفصال القرنية هو حالة غير شائعة يمكن أن تحدث بعد عملية الساد بأيام أو أسابيع أو حتى لعدة سنوات.
- متلازمة تسمم الفص الأمامي TASS هي حالة التهاب من غير عدوى يمكن أن تظهر بعد عملية الساد. عادة ما تعالج المتلازمة باستخدام كورتيسويد موضعي بجرعات عالية.
- التهاب باطن المقلة هو عدوى خطيرة يمكن أن تظهر بعد العملية أو بعد اصابة في العين. هناك بعض المخاوف من أن الشق في القرنية يمكن أن يهيئ الفرصة للإصابة بالعدوى ولكن لا توجد أدلة كافية تدعم هذا الادعاء.
- الماء الأزرق يمكن أن يظهر ويسبب صعوبات في التحكم به. عادة ما يصاحبه التهاب خصوصا في الأجزاء الدقيقة في النواة والتي يمكن أن تنتقل إلى التجويف الزجاجي. ينصح بعد المختصين باستخدام عملية استئصال الزجاجية عند وقوع الحالة. الماء الأزرق حديث التوعي يمكن أن يظهر خصوصا لدى مرضى السكري. عند بعض المرضى، يمكن لضغط باطن العين أن يكونمرتفعا لدرجة تجعله سببا في الإصابة بالعمى.
- التورم أو الوذمة في منتصف القرنية، تسمى أيضا (بقع), ينتج عنها بقع وذمي يمكن أن يظهر بعد عدة أسابيع بعد العملية. ولكن لحسن الحظ أن معظم الحالات تعالج بالكامل
- المضاعفات الممكنة الأخرى تتضمن: 1- تورم أو وذم في القرنية، يصاحبه في بعض الأحيان تغيم في النظر والذي يمكن أن يكون مؤقتا أو دائما. 2- انفصال عدسة باطن العين. 3- خطأ كاسر أشعة غير مخطط له من الممكن أن ينتج بسبب خطأ في الاشعة الحيوية فوق الصوتية (تستخدم كمعيار لقياس طول وقوة عدسة باطن العين اللازمة). 4- رؤية زرقاء، وهي حالة يرى فيها المريض المناظر حوله باللون الأزرق والتي تظهر بعد ازالة الساد بأسابيع إلى أشهر. 5- عوائم العين أيضا يمكن أن تظهر بعد العملية

القيادة بعد العملية
الساد من الممكن أن يعيق قدرى الشخص على القيادة. تقع كامل المسؤولية على الفرد في أن يذهب لفحص النظر لموافقة الشروط القانونية للقيادة. في المملكة المتحدة يجب على الشخص أن يستطيع أن يرى أرقام لوحة السيارة من على بعد 20 مترا حتى يجتاز الاختبار. الفشل في موافقة الشروط يمكن أن يسبب حوادث للشخص. ولكن على الرغم من ذلك، يتحسن مستوى النظر بعد العملية بعدة أيام ويستطيع بعدها الشخص العودة للقيادة بسلامة.
تاريخ
الهند
أولى أشكال جراحة الساد كانت تعرف باضجاع العدسة والتي عثرت في الهند القديمة وقدمت بعد ذلك للدول الأخرى على يد الطبيب الهندي سوشروتا في القرن الثالث قبل الميلاد والذي وجدت في كتاباته ساسروتا سامهيتا. الية المعلية تكون في ادخال ابرة تضغط على الظليل الهلامي في العين بعيدا عن مجال الرؤية لينزل عبر الأنف. وتلف العين بعد ذلك بضمادة بعد أن يتم غمسها في زبدة مسخنة.
تم نشر عملية الساد إلى الصين أيضا عبر طرق الهند, وازدهرت في حقبتي سوي وتانق قبل الميلاد[17]
أوروبا والعالم الإسلامي
وجدت أول المراجع في الساد وعلاجه في أوروبا عام 29 ميلادي في كتابات الموسوعي آولوس كورنيليوس سلزوس والذي أيضا وصفها باضجاع العدسة.[18]
عملية اضجاع العدسة استمرت عبر العصور الوسطى وهي تستخدم الان في بعد من مناطق افريقيا واليمن.,[19][20] على الرغم من ذلك، تعد عملية اضجاع العدسة من العمليات الخطير والغير فعالة كعلاج للساد، بل ومن بعض نتائجها عند المرضى العمى التام أو الرؤية الضعيفة. وفي كل الأحوال، تم استبدالها بعمليتي الساد و استخلاب العدسة.
يمكن أيضا أن يتم إزالة العدسات عن طريق الشفط عبر أداة مجوفة. تم اكتشاف آلية علاج كانت تستخدم في القرن الثاني ميلادي عبر أداة تعمل بالشفط عن طريق الفم.[21] هذا النوع من العمليات تم وصفه في القرن العاشر ميلادي عن طريق الطبيب الفارسي أبوبكر الرازي والذي نسبها لانتيلوس، طبيب اغريقي. كانت العملية تحتاج إلى شق جزء كبير من العين، أداة مجوفة، ورئة قوية لكي تتم عملية الشفط.[22] وصفت هذه العملية أيضا عن طريق طبيب العيون العراقي عمار بن علي في الموصل كأسلوب اقترحه في العلاج في القرن العاشر أيضا. قدم عمار تاريخ عن الحالات الناجحة باستخدام اسلوبه، حيث ادعى أن ازالة العدسة كان يساعد في تقليل نسبة انتقالها إلى الخلف في مجال الرؤية.[23] لاحقا في القرن الرابع عشر في مصر ظهر أسلوب آخر في اجراء العملية عن طريق الطبيب الشاذلي. حيث كان يستخدم فيها أداة تشبه البرغي للشفط. مع ذلك، لم يكن واضحا طريقة استخدام هذه العملية وفاعليتها عند الأطباء الشاذلي و أبو القاسم الزهراوي (400 هجري) حيث لوحظت قلة خبرتهما في هذه الطريقة.
القرن الثامن عشر وما بعده
في عام 1748, كان جاكويس دايفيل أول طبيب أوروبي ينجح في استخراج الساد من العين. ولاحقا في 1940 أدخل هارولد ريدلي مبدأ زرع عدسة باطن العين والتي زاد بذلك الفعالية والراحة لاحقا في اعادة التأهيل بعد العملية للمريض.
في عام 1967, قدم الطبيب تشارلز كيلمان جهاز الفاكو, باستخدام موجات الأشعة فوق الصوتية لاستحلاب نواة العدسة البلورية لكي تتم امكانية ازالة الساد بدون شق العين. هذا الأسلوب الجديد في العلاج نهض بعملية الساد وساعد في التقليل من فترة البقاء في المستشفى بعد العلاج، حيث كان المرضى قليلا ما يشتكون بعد العملية من آلام أو انزعاج وقت العملية. على الصعيد الآخر، يمكن أن يواجه بعض المرضى الذين خضعو لتخدير موضعي محيط بالمقلة بعض الانزعاج.
حسب تقارير أعضاء منظمة المجتمع الأمريكي لعمليات الساد وانكسار الأشعة، تم إجراء حوالي 2.85 مليون عملية ساد تقريبا في الولايات المتحدة في سنة 2004 و 2.79 مليون عملية في سنة 2005. [24]
انظر أيضا
المراجع
Notes
- U.S. News and World Report, December 17, 2007, page 64.
- University of Illinois Eye Center.
- Ruit, S et al. نسخة محفوظة 14 مارس 2016 على موقع واي باك مشين.
- Cataract Surgery at Jerry Tan Eye Surgery Singapore نسخة محفوظة 18 يونيو 2017 على موقع واي باك مشين.
- Alió, JL; Abdou, AA; Puente, AA; Zato, MA; Nagy, Z (June 2014).
- Cryotherapy for cataracts. نسخة محفوظة 21 مايو 2017 على موقع واي باك مشين.
- Meadow, Norman B. Cryotherapy: A fall from grace, but not a crash. نسخة محفوظة 28 مارس 2007 على موقع واي باك مشين.
- New Device Approval - CrystaLens Model AT-45 Accommodating IOL - P030002. [وصلة مكسورة] نسخة محفوظة 29 ديسمبر 2008 على موقع واي باك مشين.
- "Intraocular Lenses (IOLs): Including Premium, Toric & Aspheric Designs". نسخة محفوظة 22 يوليو 2017 على موقع واي باك مشين.
- "Intraocular Lens Implant Types". نسخة محفوظة 04 يناير 2014 على موقع واي باك مشين.
- "Cataract Eye Operation". نسخة محفوظة 14 أكتوبر 2016 على موقع واي باك مشين.
- Charters, Linda Anticipation is key to managing intra-operative floppy iris syndrome. نسخة محفوظة 22 أكتوبر 2006 على موقع واي باك مشين.
- Keay L, Lindsley K, Tielsch J, Katz J, Schein O (2012).
- Surgery Encyclopedia - Phacoemulsification for cataracts نسخة محفوظة 01 أغسطس 2017 على موقع واي باك مشين.
- Wier LM, Steiner CA, Owens PL (February 2015).
- Surgery Encyclopedia - Laser posterior capsulotomy نسخة محفوظة 08 أغسطس 2017 على موقع واي باك مشين.
- Vijaya Deshpande, "Ophthalmic surgery: a chapter in the history of Sino-Indian medical contacts," Bulletin of the School of Oriental and African Studies 63.3(2000): 370-388.
- Cataract history نسخة محفوظة 03 مايو 2017 على موقع واي باك مشين.
- PCLI: Cataract - History [وصلة مكسورة] نسخة محفوظة 02 مايو 2012 على موقع واي باك مشين.
- ‘Couching’ for cataracts remains a persistent problem in Yemen, EuroTimes, September 2005, p. 11. نسخة محفوظة 04 مارس 2016 على موقع واي باك مشين.
- Factors influencing the genesis of neurosurgical technology, William C. Bergman, M.D., Raymond A. Schulz, M.Sc., and Deanna S. Davis, M.S., P.A.-C., Neurosurgical Focus 27, #3 (September 2009), E3; doi:10.3171/2009.6.
- Savage-Smith Emilie (2000).
- Finger, Stanley (1994).
- American Academy of Ophthalmology reference [وصلة مكسورة] نسخة محفوظة 18 مايو 2020 على موقع واي باك مشين.
- بوابة طب
