نفاخ تحت الجلد
نُفاخ تَحْت الجِلْد(1) هو حالةٌ طبية تحصل عندما يُصبح هُناك هواءٌ أو غازٌ تحت طبقة الجلد مباشرةً. بما أن الهواء يأتي في الجسم من التجويف الصدري، فإن النفاخ عادةً يحدثُ في الصدر والرقبة والوجه، حيث يكون قادرًا على الانتقال من تجويف الصدر على طول اللفافة الصدرية.[1] يتميز نفاخ تحت الجلد بشعور فرقعةٍ عند اللمس، وهو إحساسٌ وُصفَ بأنه مشابه لملمس حبوب الرايس كرسبيز،[2] و يُعرف الإحساس بالهواء تحت الجلد بالفرقعة تحت الجلدية(2)، وهو أحد أشكال الفرقعة.
| نفاخ تحت الجلد | |
|---|---|
| (الاسم العلمي: Subcutaneous emphysema) | |
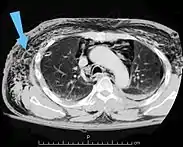
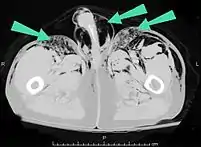
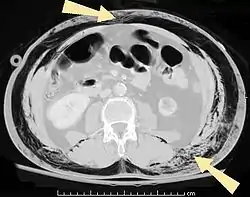 مقطع عرضي للبطن بالأشعة المقطعية لمريض مُصاب بنفاخ تحت الجلد (مشارًا إليها بالأسهم) مقطع عرضي للبطن بالأشعة المقطعية لمريض مُصاب بنفاخ تحت الجلد (مشارًا إليها بالأسهم) | |
| تسميات أخرى | نفاخ جراحي، نفاخ نسيجي |
| معلومات عامة | |
| الاختصاص | طب الطوارئ |
| من أنواع | الاسترواح |
| المظهر السريري | |
| الأعراض | ألم الصدر ، وعسر البلع ، وأزيز ، وضيق النفس |
| العلاج | عادةً لا يحتاج لعلاج |
| التاريخ | |
| وصفها المصدر | قاموس بروكهاوس وإفرون الموسوعي |
تم وصف العديد من مسببات النفاخ تحت الجلد. تم التعرف على استرواح المنصف لأول مرةٍ كحالة طبية مستقلة من قِبَل رينيه لينيك، الذي ذكر أنه يحدث نتيجةً للصدمات وكان ذلك في عام 1819. في وقت لاحق في مستشفى جونز هوبكنز عام 1939، وصف الدكتور لويس هامان الحالة في امرأة في مرحلة النفاس (بعد الوضع). أصبحت تُعرف أحيانًا باسم متلازمة هامان، ولكن في بعض الأوساط الطبية تُدعى الحالة بمتلازمة ماكلين؛ وذلك نسبةً إلى إل. ماكلين عام 1939 وإم.تي. ماكلين وسي.سي ماكلين عام 1944، حيث وصفوا الفيزيولوجية المرضية للحالة بتفاصيلٍ أكثر.[3]
يمكن أن يحدث النفاخ تحت الجلد بسبب ثقب في أجزاء من الجهاز التنفسي أو الجهاز الهضمي، خاصةً في الصدر والرقبة، فقد يصبح الهواء محاصرًا نتيجةً للإصابات النافذة (مثل الجروح الناجمة عن الطلقات النارية أو عن الطعنات) أو الإصابات الكليلة. يمكن أن تسبب العدوى (مثل الغنغرينا الغازية) احتجازًا للغاز في الأنسجة تحت الجلد. كما يمكن أن يحدث النفاخ تحت الجلد بسبب الإجراءات والحالات الطبية التي تجعل الضغط في الحويصلات الرئوية أعلى من ذلك الموجود في الأنسجة خارجها.[4] أكثر الأسباب شيوعًا هي استرواح الصدر وأنبوب الصدر وخاصةً المسدود منه بجلطةٍ دموية أو مادة فبرينية. يمكن أن يحدث أيضًا تلقائيًا بسبب تمزق الحويصلات الهوائية.[5] عندما تحدث الحالة بسبب عملية جراحية يطلق عليها اسم نفاخ جراحي.[6] يستخدم مصطلح النفاخ تحت الجلد التلقائي عندما يكون السبب غير واضح.[5] ليس هنالك خطورة في نفاخ تحت الجلد بحد ذاته، ومع ذلك يمكن أن يكون النفاخ أحد الأعراض لحالة كامنةٍ خطيرة جدًا، مثل استرواح الصدر.[7]
على الرغم من أن الحالة الأساسية المسببة تتطلب العلاج، إلا أن نفاخ تحت الجلد بحد ذاته عادةً لا يتطلب علاجًا، حيث يتم امتصاص الكميات الصغيرة من الهواء بواسطة الجسم، ولكن يمكن أن يكون نفاخ تحت الجلد غير مريحٍ وقد يتداخل مع التنفس، وغالبًا ما يُعالج عن طريق إزالة الهواء من الأنسجة، مثلًا باستخدام إبر ذات تجاويف كبيرة أو شقوق الجلد أو القسطرة تحت الجلدية.
الأسباب
الصدمات
قد تنجم الحالات التي تسبب نفاخ تحت الجلد عن الصدمات الحادة والنافذة[5]؛ وغالبًا ما تحدث نتيجة طعنٍ أو جُرح نافذ بطلق ناري[8]، كما قد تظهر في ضحايا حوادث السيارات أيضًا بسبب قوة التحطم.
يمكن أن تسبب صدمات الصدر (هي أحد الأسباب الرئيسية لنفاخ تحت الجلد) بدخول الهواء إلى أنسجة تحت الجلد الخاصة بجدار الصدر، إما من الرقبة أو الرئتين.[9] عندما يتم ثقب الأغشية الجُنبية، قد ينتقل الهواء من الرئتين إلى العضلات والأنسجة تحت الجلد الخاصة بجدار الصدر أيضاً.[9] عند تمزق الحويصلات الهوائية للرئة، قد ينتقل الهواء تحت غشاء الجنب الحشوي (الغشاء المبطن للرئة)، إلى نقير الرئة حتى القصبة الهوائية، ثم إلى جدار الصدر.[9] قد تحدث هذه الحالة أيضًا عندما يثقب أحد الضلوع المكسورة الرئة[9]؛ حيث يعاني 27% من المرضى الذين لديهم كسور في الضلوع من نفاخ تحت الجلد أيضًا.[10] قد تؤدي كسور الضلع إلى تمزق غشاء الجنب الجداري، وهو الغشاء الذي يُبطِن جدار الصدر الداخلي، مما يسمح للهواء بالنفاذ إلى الأنسجة تحت الجلد.[11]
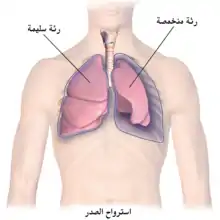
كثيرًا ما يظهر نفاخ تحت الجلد في حالات استرواح الصدر[12][13]، وقد يَنتُج أيضًا عن استرواح المنصف (تواجد الهواء في تجويف التامور حول القلب).[14] يؤدي استرواح الصدر الضاغط إلى تراكم الهواء في التجويف الجنبي مسببًا ضغطًا على الأعضاء داخل الصدر، مما يجعل من المرجح أن يتسرب الهواء إلى أنسجة تحت الجلد من خلال غشاء الجنب الممزق بواسطة ضلع مكسور[11]، ولكن عندما ينتج نفاخ تحت الجلد عن استرواح الصدر، فإنَّ الهواء قد يتسرب إلى الأنسجة تحت الجلدية في الوجه أو الرقبة أو الصدر أو الإبطين أو البطن.[1]
قد يحدث استرواح المنصف نتيجةً لعددٍ من الأسباب، مثل شفط الأجسام الغريبة، والذي يؤدي إلى نفاخ تحت الجلد عن طريق ثقب الشعب الهوائية أو عن طريق زيادة الضغط في الرئة المصابة بما يكفي لإحداث تفجر.[15]
يعتبر نفاخ تحت الجلد (وخاصةً جلد الصدر) أولى علامات الرضح الضغطي[1][16]، وهذا مؤشرٌ على أن الرئة تعرضت لرضح ضغطي كبير[17]، وبالتالي قد تحدث هذه الظاهرة في إصابات الغوص.[5][18]
قد تتسبب الصدمة التي تحدث لأجزاء من الجهاز التنفسي بخلاف الرئتين، كتمزق الشعب الهوائية في حدوث نفاخ تحت الجلد.[11] قد ينتقل الهواء لأعلى نحو الرقبة من استرواح المنصف الناتج عن تمزق الشعب الهوائية، أو قد ينزل من القصبة الهوائية الممزقة أو الحنجرة إلى الأنسجة الرخوة الخاصة بالصدر.[11] قد تحدث أيضًا مع الكسور في عظام الوجه، والأورام، وأثناء نوبات الربو، وعند استخدام مناورة هيمليك وأثناء الولادة.[5]
يُعرف أيضًا أن الإصابة بالأدوات الهوائية، والتي تُشغل بواسطة الهواء، تسبب نفاخًا تحت الجلد، وذلك حتى في الأطراف (الذراعين والساقين).[19] يمكن أن يحدث أيضًا نتيجة تمزق المريء. عندما يحدث ذلك، يكون النفاخ عادةً علامة متأخرة على التمزق.[20]
العلاج الطبي
يُعتبر نفاخ تحت الجلد أحد النتائج الشائعة لأنواعٍ معينة من الجراحة. مثلًا في جراحة الصدر.[21] قد يحدث أيضاً من عملية جراحية حول المريء، وخصوصًا في الجراحات الطويلة.[7] ومن بين الأسباب المحتملة الأخرى هي التهوية بالضغط الإيجابي لأي سبب من الأسباب وبأية تقنيةٍ، والتي في كثير من الأحيان يكون حدوثه فيها غير متوقعٍ. قد يحدث أيضاً نتيجة لجراحات الفم[22]، تنظير البطن[7]، وبضع الغشاء الحلقي والدرقي. في استئصال الرئة، حيث يتم إزالة الرئة بأكملها؛ قد تُسرب الجذوع الرئوية المتبقية بعض الهواء، وهي حالةٌ نادرةٌ ولكنها خطيرةٌ للغاية، مما يؤدي إلى تطور نفاخ تحت الجلد تدريجياً.[21] قد يتسرب الهواء من الحيز الجنبي خلال بضع الصدر مسبباً نفاخًا تحت الجلد.[21] نادرًا قد تنتج الحالة عن جراحة الأسنان؛ وذلك بسبب استخدام الأدوات عالية السرعة والتي يتم تشغيلها بواسطة الهواء.[23] تؤدي هذه الحالات عادةً إلى ظهورٍ فوريٍ لأعراض النفاخ، مثل التورم في الوجه والرقبة بدون ألم، وغالبًا ما يكون الهواء تحت الجلد مرئيًا على الأشعة السينية.[23]
يعتبر أنبوب الصدر الذي لا يعمل بشكلٍ صحيح واحدًا من الأسباب الرئيسية لنفاخ تحت الجلد.[2] وبالتالي، فإن نفاخ تحت الجلد غالباً ما يكون علامة على أن هناك خللاً في أنبوب الصد، والذي قد يكون مسدوداً أو خارجٌ من مكانه الصحيح.[2] قد يكون من الضروري استبدال الأنبوب، أو يمكن إضافة أنبوب جديد عندما يكون تسريب الهواء كبيرًا.[2]
بما أن التهوية الميكانيكية قد تزيد من استرواح الصدر، فإنها قد تجبر الهواء على التسرب إلى الأنسجة. عندما يحدث نفاخ تحت الجلد في المريض الذي يستعمل التهوية؛ فإنه يدل على أن التهوية قد سببت استرواحًا صدريًا.[2] من الشائع أن يحدث نفاخ تحت الجلد من التنفس بالضغط الإيجابي. يُعتبر تمزق القصبة الهوائية من الأسباب الأخرى المحتملة.[2] قد تُصاب القصبة الهوائية أثناء ثقب القصبة الهوائية أو التنبيب الرغامي وقد تدخل كميات كبيرة من الهواء تحت الجلد[2]، وقد يثقب الأنبوب الرغامي الرغامى أو القصيبات الهوائية مسبباً نفاخًا تحت الجلد.[8]
العدوى
قد يكون الهواء محاصرًا تحت الجلد في حالات العدوى النخرية مثل الغنغرينا، والتي تحدث كعلامة متأخرة وفارقة في الغنغرينا الغازية.[2] يُعتبر نفاخ تحت الجلد صفةً مميزة أيضاً في غنغرينة فورنير.[24] يمكن أن تنتج أعراض نفاخ تحت الجلد عندما تُنتِج البكتيريا المعدية الغاز عن طريق التخمير. عندما يحدث نفاخ تحت الجلد بسبب العدوى، فإن العلامات التي تشير إلى العدوى تكون جهازيةً، أي أنها قد انتشرت خارج الموقع الأولي للإصابة.[9][19]
الأعراض والعلامات
تختلف علامات وأعراض نفاخ تحت الجلد التلقائي حسب السبب، ولكنها غالباً ما ترتبط بتورمٍ في الرقبة وألمٍ في الصدر، وقد تشمل أيضًا التهابًا في الحلق وآلامًا في الرقبة وصعوبةً في البلع وأزيز وصعوبة في التنفس.[5] قد تُظِهر صور الأشعة السينية الهواء في المنصف (وسط تجويف الصدر).[5] من السهل الكشف عن الحالات الكبيرة من نفاخ تحت الجلد عن طريق جس الجلد الذي يغطي النفاخ، حيث تبدو وكأنها مناديل ورقية أو رايس كرسبيز.[21] لمس هذه الفقاعات يتسبب في تحريكها وأحيانًا يؤدي إلى حدوث صوت فرقعة.[9] قد تنفجر فقاعات الهواء عندما يتم جسها ولمسها، وتكون غير مؤلمةٍ في الواقع، حيث تظهر كأنها عُقيدَات صغيرة عندما يتم تحسسها فوق الجلد. عادة ما تتورم الأنسجة المحيطة بنفاخ تحد الجلد. عندما تتسرب كميات كبيرة من الهواء إلى الأنسجة، قد تؤدي هذه الحالة إلى انتفاخ الوجه بشكل كبير.[21] في حالات نفاخ تحت الجلد حول الرقبة، قد يكون هناك شعور بالامتلاء في الرقبة، وقد تتغير بحة الصوت.[25] إذا كان نفاخ تحت الجلد شديدًا خصوصًا حول الرقبة والصدر، فإن النفاخ قد يؤثر على التنفس. يمكن للهواء أن ينتقل إلى أجزاء كثيرة من الجسم، بما في ذلك البطن والأطراف، لأنه لا يوجد فصل في الأنسجة الدهنية في الجلد لمنع الهواء من التحرك.[10]
الفيزيولوجيا المرضية
يمتلك الهواء قدرةً على العبور من المنصف وتجويف خلف الصفاق (الفراغ خلف التجويف البطني) إلى الأنسجة الرخوة للرقبة؛ وذلك لأن هذه المناطق متصلة على المستوى اللفافي.[4] أيضاً يمكنه الانتقال من الرئتين أو المجاري الهوائية المثقوبة إلى الأغماد المحيطة بالأوعية، ومن ثم إلى داخل المنصف، والذي قد ينتقل منه إلى الأنسجة تحت الجلد.[15]
يُعتَقَد أن نفاخ تحت الجلد التلقائي ناتجٌ عن زيادة الضغوط في الرئة والتي تسببت في تمزق الحويصلات الهوائية[5]، حيث ينتقل الهواء من الحويصلات الممزقة إلى النسيج الخلالي وعلى طول الأوعية الدموية للرئة ثم إلى المنصف ومن هناك إلى أنسجة الرقبة أو الرأس.[5]
التشخيص
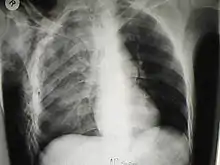
من السهل تشخيص الحالات الكبيرة من نفاخ تحت الجلد بسبب العلامات المميزة لهذه الحالة.[1] في بعض الحالات، تكون العلامات خفية مما يجعل التشخيص أكثر صعوبة.[11] يُستَخدم التصوير الطبي لتشخيص الحالة أو لتأكيد التشخيص السريري. في الصورة الإشعاعية الصدرية، قد يظهر نفاخ تحت الجلد كحزوزٍ إشعاعيةٍ شفافة في النمط المتوقع لمجموعة العضلات الصدرية الكبرى. قد يتداخل الهواء في الأنسجة تحت الجلدية مع التصوير الإشعاعي للصدر، مما يُخفي حالاتٍ خطيرة مثل استرواح الصدر.[26] قد يقلل أيضًا من فعالية الموجات فوق الصوتية في الصدر.[27] من ناحية أخرى، بما أن نفاخ تحت الجلد قد يظهر بوضوح في الأشعة السينية للصدر قبل أن يحدث استرواح الصدر، يمكن استخدام وجوده للدلالة على حدوث الإصابة الأخيرة.[11] يمكن رؤية النفاخ تحت الجلد أيضًا في الأشعة المقطعية، حيث تظهر تجمعات الهواء تحت الجلد كمساحاتٍ مظلمة. يُعتبر التصوير المقطعي دقيق جدًا، حيث يجعل من السهل العثور على البقعة الدقيقة التي يدخل منها الهواء إلى الأنسجة الرخوة.[11] في عام 1994، نشر ماكلين مزيدًا من الأفكار حول الفيزيولوجيا المرضية لمتلازمة ماكلين التلقائية، والتي تحدث نتيجة لنوبةٍ حادةٍ من الربو.
إن وجود نفاخ تحت الجلد في شخص مريض جدًا ولديه حمى بعد نوبة من القيء متبوعًا بألمٍ في الصدر الأيسر يوحي بوجود متلازمة بورهاف، وهي حالة طارئة تهدد الحياة تنجم عن تمزق المريء القاصي.
قد يحدث النفاخ تحت الجلد أيضًا كواحدٍ من مضاعفات نفخ ثاني أكسيد الكربون في الجراحة التنظيرية، حيثُ يؤدي الارتفاع المفاجئ في ثاني أكسيد الكربون المدي الانتهائي بعد الارتفاع الأولي الذي يحدث مع النفخ (أول 15-30 دقيقة)، إلى رفع الشكوك حول حدوث نفاخ تحت الجلد.[4] يجدر الملاحظة أنه لا توجد تغييرات في مقياس تأكسج النبض أو ضغط مجرى الهواء في نفاخ تحت الجلد، وذلك على عكس التنبيب أو استرواح الصدر أو الانصمام الهوائي بغاز ثاني أكسيد الكربون.
العلاج
عادةً ما يكون النفاخ تحت الجلد حميدًا.[1] في معظم الأوقات لا تحتاج الحالة نفسها إلى علاج (على الرغم من الحالات التي قد تنجم عن ذلك)، ولكن إذا كانت كمية الهواء كبيرة، فقد تتداخل مع التنفس وتصبح غير مريحة للمريض.[28] تتطور الحالة من حين لآخر إلى حالة نفاخٍ كبير تحت الجلد وهو أمر غير مريح ويتطلب تصريفًا جراحيًا. عندما تصبح كمية الهواء التي يتم دفعها من الشعب الهوائية أو الرئة ضخمة، تنتفخ الأجفان لدرجة تمنع المريض من الرؤية؛ حيث تحدث هذه الحالة عادةً بسبب استخدام ضغط مجرى التنفس الإيجابي. أيضًا قد يؤدي ضغط الهواء إلى إعاقة تدفق الدم إلى هالة الثدي والجلد في كيس الصفن أو الشفرين؛ وقد يؤدي إلى نخر الجلد في هذه المناطق. هذه الحالات الأخيرة هي حالات عاجلة وتتطلب تخفيف ضغط الهواء بشكل سريعٍ كافٍ.[29][30][31]
في الحالات الشديدة من نفاخ تحت الجلد، يمكن وضع القسطرة في نسيج تحت الجلد لتحرير الهواء.[1] قد يتم إجراء جروح صغيرة أو ما تُسمى بفتحات التهوية في الجلد لإطلاق الهواء.[14] عندما يحدث نفاخ تحت الجلد بسبب استرواح الصدر، فإنه عادةً ما يستخدم أنبوب الصدر للسيطرة على الحالة، حيث يساهم في إزالة مصدر الهواء الذي يَدخُل حيز تحت الجلد.[2] قد لا يقوم أنبوب الصدر بإزالة الهواء بسرعة كافية إذا زاد حجم الهواء تحت الجلد؛ لذلك قد يتم استبداله بأنبوبٍ أكبر.[21] يمكن أيضًا استخدام الشفط بالأنبوب لإزالة الهواء بشكل أسرع.[21] كما يمكن مراقبة تطور الحالة عن طريق وضع علامات على حدود النفاخ بقلمٍ خاص بوضع العلامات على الجلد.[32]
بما أن العلاج ينطوي عادةً على التعامل مع الحالة المسببة الأساسية، لذلك فإنَّ حالات نفاخ تحت الجلد التلقائية قد لا تتطلب أكثر من الراحة في الفراش، والأدوية المسكّنة للسيطرة على الألم، وربما الأكسجين.[5] حيث قد يساعد تنفس الأكسجين الجسم على امتصاص الهواء تحت الجلد بسرعةٍ أكبر.[33]
المآل
في معظم الأحيان لا يشّكل وجود الهواء في الأنسجة تحت الجلدية تهديدًا قاتلًا[4]، حيث تمتص تلك الكميات الصغيرة من الهواء بواسطة الجسم[21]، وبمجرد معالجة مشكلة استرواح الصدر أو استرواح المنصف الذي يسبب النفاخ، فإنه عادةً ما يختفي، مع أو بدون تدخل طبي.[26] مع ذلك، فإن نفاخ تحت الجلد التلقائي في حالاتٍ نادرة قد يتطور إلى حالةٍ تهدد الحياة، كما أنَّ النفاخ الذي يحدث بسبب التهوية الميكانيكية قد يؤدي إلى فشل تلك التهوية.[34]
التاريخ
وُثقت أول حالة نفاخ تحت الجلد عام 1850، حيث نتج النفاخ عن استرواح المنصف في مريض كان يسعل بشدة.[5] في عام 1900، تم الإبلاغ عن أول حالة مسجلة لنفاخ تحت الجلد التلقائي في أحد نافخي البوق في مشاة البحرية الملكية، والذي كان قد خضع لخلعٍ في أحد أسنانه، حيث تبين أن العزف على الآلة قد أدى لدخول الهواء عبر فتحة السن المخلوع ومنها إلى أنسجة وجهه.[5] في السنوات الأخيرة تم الإبلاغ عن حالة في مستشفى جامعة ويلز لشاب كان يسعل بشدة مما تسبب في تمزق المريء لديه، لتنتهي الحالة بنفاخٍ تحت الجلد.[5] تم توضيح سبب نفاخ تحت الجلد التلقائي(3) بين عامي 1939 و1944 من قِبَل ماكلين، مما ساهم في الفهم الحالي للفيزيولوجيا المرضية الخاصة بالحالة.[5]
هوامش
1. نُفاخ تحت الجلد[ِ 1][ِ 2] أو استرواح الجلد[ِ 1] أو إمفزيما تحت جلدية[ِ 1] أو انتفاخ تحت الجلد[ِ 1] (بالإنجليزية: Subcutaneous emphysema) وتُعرف اختصارًا SCE أو SE. كما تُسمى أيضًا نفاخ جراحي[ِ 3] (بالإنجليزية: Surgical emphysema) أو نفاخ نسيجي[ِ 4]
2. الفرقعة تحت الجلدية أو الفرقعة تحت الجلد (بالإنجليزية: Subcutaneous crepitation).
3. نفاخ تحت الجلد التلقائي (بالإنجليزية: Spontaneous subcutaneous emphysema).
المراجع
باللغة الإنجليزية
- Papiris SA, Roussos C (2004). "Pleural disease in the intensive care unit". In Bouros D (المحرر). Pleural Disease (Lung Biology in Health and Disease). New York, N.Y: Marcel Dekker. صفحات 771–777. ISBN 0-8247-4027-0. مؤرشف من الأصل في 16 ديسمبر 2019. اطلع عليه بتاريخ 16 مايو 2008. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Lefor, Alan T. (2002). Critical Care on Call. New York: Lange Medical Books/McGraw-Hill, Medical Publishing Division. صفحات 238–240. ISBN 0-07-137345-4. مؤرشف من الأصل في 16 ديسمبر 2019. اطلع عليه بتاريخ 09 مايو 2008. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Macklin, M. T; C. C Macklin (1944). "Malignant interstitial emphysema of the lungs and mediastinum as an important occult complication in many respiratory diseases and other conditions: an interpretation of the clinical literature in the light of laboratory experiment". Medicine. 23 (4): 281–358. doi:10.1097/00005792-194412000-00001. مؤرشف من الأصل في 11 مارس 2018. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Maunder RJ, Pierson DJ, Hudson LD (يوليو 1984). "Subcutaneous and mediastinal emphysema. Pathophysiology, diagnosis, and management". Arch. Intern. Med. 144 (7): 1447–53. doi:10.1001/archinte.144.7.1447. PMID 6375617. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Parker GS, Mosborg DA, Foley RW, Stiernberg CM (سبتمبر 1990). "Spontaneous cervical and mediastinal emphysema". Laryngoscope. 100 (9): 938–940. doi:10.1288/00005537-199009000-00005. PMID 2395401. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Oxford Concise Medical Dictionary (الطبعة 6th). Oxford, UK: Oxford University Press. 2003. ISBN 0-19-860753-9. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Brooks DR (1998). Current Review of Minimally Invasive Surgery. Philadelphia: Current Medicine. صفحة 36. ISBN 0-387-98338-4. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Peart O (2006). "Subcutaneous emphysema". Radiologic Technology. 77 (4): 296. PMID 16543482. الوسيط
|CitationClass=تم تجاهله (مساعدة) - DeGowin RL, LeBlond RF, Brown DR (2004). DeGowin's Diagnostic Examination. New York: McGraw-Hill Medical Pub. Division. صفحات 388, 552. ISBN 0-07-140923-8. مؤرشف من الأصل في 16 ديسمبر 2019. اطلع عليه بتاريخ 12 مايو 2008. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Schnyder P, Wintermark M (2000). Radiology of Blunt Trauma of the Chest. Berlin: Springer. صفحات 10–11. ISBN 3-540-66217-0. مؤرشف من الأصل في 16 ديسمبر 2019. اطلع عليه بتاريخ 06 مايو 2008. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Wicky S, Wintermark M, Schnyder P, Capasso P, Denys A (2000). "Imaging of blunt chest trauma". European Radiology. 10 (10): 1524–1538. doi:10.1007/s003300000435. PMID 11044920. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Hwang JC, Hanowell LH, Grande CM (1996). "Peri-operative concerns in thoracic trauma". Baillière's Clinical Anaesthesiology. 10 (1): 123–153. doi:10.1016/S0950-3501(96)80009-2. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Myers JW, Neighbors M, Tannehill-Jones R (2002). Principles of Pathophysiology and Emergency Medical Care. Albany, N.Y: Delmar Thomson Learning. صفحة 121. ISBN 978-0-7668-2548-2. مؤرشف من الأصل في 16 ديسمبر 2019. اطلع عليه بتاريخ 16 يونيو 2008. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Grathwohl KW, Miller S (2004). "Anesthetic implications of minimally invasive urological surgery". In Bonnett R, Moore RG, Bishoff JT, Loenig S, Docimo SG (المحررون). Minimally Invasive Urological Surgery. London: Taylor & Francis Group. صفحة 105. ISBN 978-1-84184-170-0. اطلع عليه بتاريخ 11 مايو 2008. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Findlay CA, Morrissey S, Paton JY (يوليو 2003). "Subcutaneous emphysema secondary to foreign-body aspiration". Pediatric Pulmonology. 36 (1): 81–82. doi:10.1002/ppul.10295. PMID 12772230. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "Critical Care Study Guide: Text and Review". Springer Science & Business Media. 24 يونيو 2019. مؤرشف من الأصل في 16 ديسمبر 2019. اطلع عليه بتاريخ 24 يونيو 2019 – عبر Google Books. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Rankine JJ, Thomas AN, Fluechter D (يوليو 2000). "Diagnosis of pneumothorax in critically ill adults". Postgraduate Medical Journal. 76 (897): 399–404. doi:10.1136/pmj.76.897.399. PMC 1741653. PMID 10878196. مؤرشف من الأصل في 22 مارس 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Raymond LW (يونيو 1995). "Pulmonary barotrauma and related events in divers". Chest. 107 (6): 1648–52. doi:10.1378/chest.107.6.1648. PMID 7781361. مؤرشف من الأصل في 22 مارس 2020. اطلع عليه بتاريخ 05 يوليو 2009. الوسيط
|CitationClass=تم تجاهله (مساعدة) - van der Molen AB, Birndorf M, Dzwierzynski WW, Sanger JR (مايو 1999). "Subcutaneous tissue emphysema of the hand secondary to noninfectious etiology: a report of two cases". Journal of Hand Surgery. 24 (3): 638–41. doi:10.1053/jhsu.1999.0638. PMID 10357548. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Kosmas EN, Polychronopoulos VS (2004). "Pleural effusions in gastrointestinal tract diseases". In Bouros D (المحرر). Pleural Disease (Lung Biology in Health and Disease). New York, N.Y: Marcel Dekker. صفحة 798. ISBN 978-0-8247-4027-6. اطلع عليه بتاريخ 16 مايو 2008. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Long BC, Cassmeyer V, Phipps WJ (1995). Adult Nursing: Nursing Process Approach. St. Louis: Mosby. صفحة 328. ISBN 0-7234-2004-1. مؤرشف من الأصل في 22 مارس 2020. اطلع عليه بتاريخ 12 مايو 2008. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Pan PH (1989). "Perioperative subcutaneous emphysema: Review of differential diagnosis, complications, management, and anesthetic implications". Journal of Clinical Anesthesia. 1 (6): 457–459. doi:10.1016/0952-8180(89)90011-1. PMID 2696508. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Monsour PA, Savage NW (أكتوبر 1989). "Cervicofacial emphysema following dental procedures". Australian Dental Journal. 34 (5): 403–406. doi:10.1111/j.1834-7819.1989.tb00695.x. PMID 2684113. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Levenson RB, Singh AK, Novelline RA (2008). "Fournier gangrene: Role of imaging". Radiographics. 28 (2): 519–528. doi:10.1148/rg.282075048. PMID 18349455. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "The U. S. Coal Industry, 1970-1990: Two Decades of Change". DIANE Publishing. 24 يونيو 1992. مؤرشف من الأصل في 16 ديسمبر 2019. اطلع عليه بتاريخ 24 يونيو 2019 – عبر Google Books. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Criner GJ, D'Alonzo GE (2002). Critical Care Study Guide: text and review. Berlin: Springer. صفحة 169. ISBN 0-387-95164-4. مؤرشف من الأصل في 16 ديسمبر 2019. اطلع عليه بتاريخ 12 مايو 2008. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Gravenstein N, Lobato E, Kirby RM (2007). Complications in Anesthesiology. Hagerstown, MD: Lippincott Williams & Wilkins. صفحة 171. ISBN 0-7817-8263-5. مؤرشف من الأصل في 16 ديسمبر 2019. اطلع عليه بتاريخ 12 مايو 2008. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Abu-Omar Y, Catarino PA (فبراير 2002). "Progressive subcutaneous emphysema and respiratory arrest". Journal of the Royal Society of Medicine. 95 (2): 90–91. doi:10.1258/jrsm.95.2.90. PMC 1279319. PMID 11823553. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Maunder, R J; D J Pierson; L D Hudson (يوليو 1984). "Subcutaneous and mediastinal emphysema. Pathophysiology, diagnosis, and management". Archives of Internal Medicine. 144 (7): 1447–1453. doi:10.1001/archinte.144.7.1447. ISSN 0003-9926. PMID 6375617. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Romero, Kleber J; Máximo H Trujillo (2010-04-21). "Spontaneous pneumomediastinum and subcutaneous emphysema in asthma exacerbation: The Macklin effect". Heart & Lung: The Journal of Critical Care. 39 (5): 444–7. doi:10.1016/j.hrtlng.2009.10.001. ISSN 1527-3288. PMID 20561891. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Ito, Takeo; Koichi Goto; Kiyotaka Yoh; Seiji Niho; Hironobu Ohmatsu; Kaoru Kubota; Kanji Nagai; Eishi Miyazaki; Toshihide Kumamoto; Yutaka Nishiwaki (يوليو 2010). "Hypertrophic pulmonary osteoarthropathy as a paraneoplastic manifestation of lung cancer". Journal of Thoracic Oncology: Official Publication of the International Association for the Study of Lung Cancer. 5 (7): 976–980. doi:10.1097/JTO.0b013e3181dc1f3c. ISSN 1556-1380. PMID 20453688. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Carpenito-Moyet LJ (2004). Nursing Care Plans and Documentation: Nursing Diagnoses and Collaborative Problems. Hagerstown, MD: Lippincott Williams & Wilkins. صفحة 889. ISBN 978-0-7817-3906-1. مؤرشف من الأصل في 16 ديسمبر 2019. اطلع عليه بتاريخ 12 مايو 2008. الوسيط
|CitationClass=تم تجاهله (مساعدة) - NOAA (1991). NOAA Diving Manual. US Dept. of Commerce – National Oceanic and Atmospheric Administration. صفحة 3.15. ISBN 978-0-16-035939-2. مؤرشف من الأصل في 16 ديسمبر 2019. اطلع عليه بتاريخ 09 مايو 2008. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Conetta R, Barman AA, Iakovou C, Masakayan RJ (سبتمبر 1993). "Acute ventilatory failure from massive subcutaneous emphysema". Chest. 104 (3): 978–980. doi:10.1378/chest.104.3.978. PMID 8365332. مؤرشف من الأصل في 22 مارس 2020. اطلع عليه بتاريخ أكتوبر 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ الوصول=(مساعدة)
باللغة العربيَّة
- "ترجمة (subcutaneous emphysema) في موقع القاموس". www.alqamoos.org. مؤرشف من الأصل في 10 يناير 2020. اطلع عليه بتاريخ 14 ديسمبر 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "ترجمة (subcutaneous emphysema) في قاموس المعاني". قاموس المعاني. مؤرشف من الأصل في 14 ديسمبر 2019. اطلع عليه بتاريخ 14 ديسمبر 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "ترجمة (Surgical emphysema) في موقع القاموس". www.alqamoos.org. مؤرشف من الأصل في 16 ديسمبر 2019. اطلع عليه بتاريخ 14 ديسمبر 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة) - "ترجمة (Tissue emphysema) في موقع القاموس". www.alqamoos.org. مؤرشف من الأصل في 16 ديسمبر 2019. اطلع عليه بتاريخ 14 ديسمبر 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة)
 صور وملفات صوتية من كومنز
صور وملفات صوتية من كومنز
- بوابة طب