رضة رئوية
الرضة الرئوية هي رضة تصيب الرئة نتيجة لصدمة على الصدر مؤدية إلى إحداث ضرر على الشعيرات الدموية فينتج عن ذلك تكوم الدم والسوائل الأخرى في أنسجة الرئة، فتتداخل السوائل الفائضة مع تبادل الغازات وهوما يحتمل أن يؤدي لنقص في مستويات الاوكسجين، وبخلاف الإصابة بالتمزق الرئوي لا ينتج عن الرضة الرئوية تمزق في أنسجة الرئة.
| رضة رئوية | |
|---|---|
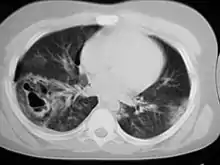
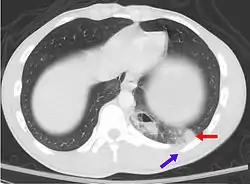 تصوير مقطعي محوسب يظهر رضة رئوية (السهم الأحمر) مع كسر ضلعي (السهم الأزرق). تصوير مقطعي محوسب يظهر رضة رئوية (السهم الأحمر) مع كسر ضلعي (السهم الأزرق). | |
| معلومات عامة | |
| الاختصاص | طب الطوارئ |
| من أنواع | إصابة رئوية |
تحدث الرضة الرئوية نتيجة لرضة أوصدمة قوية، كما يمكن أن تحدث أثناء التعرض للانفجارات أوموجات الصدمات المرتبطة بالرضوض الحادة. وقد لقيت الرضة الرئوية الناتجة عن الانفجارات اهتماما خاصا أثناء استعمال المتفجرات في الحربين العالمتين الأولى والثانية. ولقيت اهتمام أكبر في الستينيات من القرن العشرين لحدوثها بين المدنيين بسبب حوادث السيارات عادة، ويذكر أن استعمال حزام الأمان والوسائد الهوائية يقللان نسبة الخطر على الركاب.
تبدأ عملية تشخيص المرض بمعرفة سبب الإصابة، ثم بالفحص السريري وتصوير الصدر بالأشعة السينية، وتشمل الأعراض آثارًا مباشرة للرضة الجسدية مثل ألم الصدر ونفث الدم والزرقة التي تدل على أن الجسم لا يمتص الأوكسجين الكافي، وتشفى الرضة عادة بشكل طبيعي مع تلقي الرعاية الصحية اللازمة، ولا يحتاج الأمر إلا إلى إمداد الجسم بأوكسجين كافي والمتابعة الدقيقة ولكن قد يُلجئ إلى الرعاية المركزة، فعلى سبيل المثال إذا كان التنفس وضعه خطر يكون استعمال التنفس الصناعي ضروريا، بالإضافة إلى تعويض السوائل لتأمين مستوى دم كافي مع توخي الحذر لأن زيادة السوئل تفاقم من الوذمة الرئوية مما يؤدي للموت.
تتراوح درجة الخطورة من الخفيف إلى المميت، فالرضوض الصغيرة قد لا يكون لها أثر أوأثر بسيط على صحة المريض، إلا أن الرضة الرئوية تعتبر سبب مؤديا للموت أكثر من أي نوع آخر من الرضوض. وتترواح نسبة حدوثها من 30% إلى 70% من بين إصابات الصدر الخطرة، ولأن معدلات الوفاة المتوقعة من 14-40% تلعب الرضة الرئوية دورا هاما في تحديد ما إذا كان الشخص سيموت أوسيعاني أثار خطيرة للرضوض، وعادة ما تحدث إصابات أخرى مصاحبة للرضة الرئوية، وعلى الرغم من أن الوفاة تحدث عادة بسبب الإصابات المرتبطة فإنه يعتقد أن الرضة الرئوية هي سبب مباشر للوفاة في ربع إلى نصف الحالات، خطورة الإصابة على الأطفال أكبر لأن مرونة عظامهم النسبية تمنع القفص الصدري من امتصاص قوة الصدمة فيصل الضرر للرئة، وللرضة الرئوية مضاعفات مثل ذات الرئة ومتلازمة الضائقة التنفسية الحادة ويمكن أن تسبب إعاقة تنفسية طويلة الأمد.
الأعراض
قد لا يكون للأشخاص المصابين أي أعراض على الإطلاق عندما تكون الإصابة خفيفة. يعتبرالألم هوالعرض الأكثر شيوعاً بين أعراض الرضة الرئوية. وإذا استمر الألم أولم يتحسن مع الوقت أوأصبح يزداد سوءًا خلال ثلاثة أيام أومصحوبًا بضيق في التنفس فلابد من الذهاب فوراً إلى العناية الطبية الفورية.[1]
يمكن أن تشمل العلامات والأعراض ما يلي:
- ألم في الصدر
- ضيق النفس[2]
- صعوبة في التنفس، أوألم أثناء التنفس
- السعال
- تسرع القلب[3][4] أوتسرع التنفس[5]
- طاقة منخفضة
يمكن أن تشمل العلامات والأعراض الأكثر حدة للرضة الرئوية ما يلي:
- الصفير
- زراق، أوالجلد ذواللون الأزرق بسبب نقص الأكسجين
- صوت طقطقة في الصدر (كراكر)
- تنفس ضحل أوسريع
- نفث الدم أوسعال الدم[6]
- بشرة باردة أوناعمة
- انخفاض ضغط الدم[7]
ظهور أى من تلك الأعراض يعني أنه يجب الحصول على رعاية طبية فورية لأن ذلك النوع من الرضة الرئوية يعتبر سبب مؤدياً للموت أكثر من أي نوع آخر من الرضوض. وتترواح نسبة حدوثها من 30% إلى 70% من بين إصابات الصدر الخطرة.[2]
قد تظهر العديد من المشاكل الأخرى التي يمكن أن تحدث جنبا إلى جنب مع كدمة في الرئة:
- كسور في الأضلاع
- تمزق الرئة
- كسر في عظام العمود الفقري
- دم في تجويف الصدر (hemothorax)
- رئة منهارة (استرواح الصدر)
- إصابات البطن
تتطلب العلامات والأعراض وقتًا لتطويرها، كما أن نصف الحالات تكون بدون أعراض في العرض الأولي. كلما كانت الإصابة أكثر حدة، كلما أصبحت الأعراض أكثر وضوحًا. في الحالات الشديدة، قد تحدث الأعراض بسرعة بعد ثلاث أوأربع ساعات من الصدمة. عادة ما يصبح نقص الأكسجين (انخفاض تركيز الأكسجين في الدم الشرياني) أسوأ بشكل تدريجي خلال 24-48 ساعة بعد الإصابة.[8] بشكل عام، يميل الكيس الرئوي إلى التراجع ببطء على مدى بضعة أيام، ولكنه قد يسبب تدهورًا سريعًا أو موتًا إذا لم يعالج.[6][7]
الأسباب

الكدمة الرئوية هي أكثر الإصابات شيوعاً في منطقة الصدر،[9] والتي تحدث في 25-35 ٪ من الحالات.[10] حوالي 70 ٪ من الحالات ناتجة عن اصطدام السيارات[11][12] والاعتداءات والإصابات الرياضية.[11] قد تنتج الرضة الرئوية أيضا عن الانفجارات في تلك الحالة تحدث كدمة رئوية حادة يصاحبها نزيف مع تلف في الحويصلات الهوائية والأوعية الدموية، هذا هوالسبب الرئيسي للوفاة بين الأشخاص.[13][14][15]
يمكن أن تتسبب الصدمات المخترقة في كدمة رئوية.[16][17] لا تكون الضربات الرئوية التي تصاحب جروح البنادق والسكاكين شديدة بما يكفي ليكون لها تأثير كبير[18]، تسبب الصدمات المخترقة تلفًا رئويًا أقل انتشارًا مما تسببه الصدمة الحادة المباشرة على الرئة.[9] ولكن الاستثناء الوحيد هوالجروح البندقية، والتي يمكن أن تلحق ضررا كبيرا لمناطق واسعة من أنسجة الرئة من خلال آلية إصابات الانفجار.[11][19]
الفيسيولوجيا المرضية
ينتج عن الكدمة الرئوية نزيف للدم وتسرب السوائل إلى أنسجة الرئة، والتي تسبب تحجز للحويصلات الهوائية وبالتالي تفقد مرونتها الطبيعية. يزداد محتوى السوائل (دم+ماء+سوائل أخرى ناتجة من الكدمة) في الرئة خلال 72 ساعة الأولى بعد الإصابة، مما قد يؤدي إلى وذمة رئوية صريحة في الحالات الأكثر خطورة. ونتيجة لتسرب السوائل تتطور الكدمة الرئوية بمرور الوقت ويمكن أن تسبب بنقص الأكسجين.
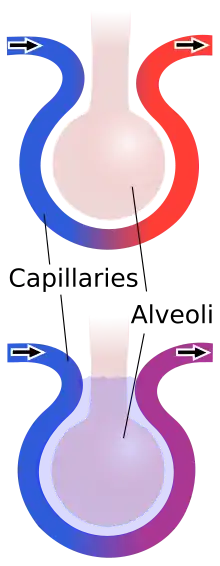
نزيف ووذمة رئوية
يتسرّب السائل من الشعيرات الممزقة في الأنسجة المحيطة بها ويتمزق الغشاء بين الحويصلات الهوائية والشعيرات الدموية.[20] يؤدي تلف هذا الغشاء الشعري - الحويصلي (الحائل الهوائي الدموي) وتلف الأوعية الدموية الصغيرة إلى تسرب الدم والسوائل إلى الحويصلات الهوائية والفضاء الخلالي (الفراغ المحيط بالخلايا) في الرئة. وتختلف كمية السائل بحسب درجة الصدمة فاذا كانت الرضة الرئوية عنيفة جداً يصاحبها قدر أكبر من الوذمة، والنزيف، وتمزيق الحويصلات الهوائية. تتميز الكدمة الرئوية بالنزيف الدقيق والذي يحدث عندما تنفصل الحويصلات الهوائية عن الأوعية الدموية. يتجمع الدم في البداية في الفراغ الخلالي، ثم تحدث الوذمة بعد ساعة أوساعتين بعد الإصابة.[21] عادةً ما تكون منطقة النزيف في الرئة محاطة بمنطقة وذمة. عند تبادل الغازات داخل الرئة، ينتشر غاز ثنائي أكسيد الكربون عبر البطانة من الشعيرات الدموية والفضاء الخلالي وعبر الظهارة السنخية بينما ينتشر الأكسجين في الاتجاه الآخر وهنا يحدث تتداخل بين تراكم السوائل مع تبادل الغازات.[22]
تمزق والتصاق الحويصلات الهوائية
يمكن أن تسبب الكدمة الرئوية إلى تمزق الحويصلات الهوائية وانهيار الرئة بشكل جزئي أو كلي.[23] وقد يحدث التصاق بين الحويصلات الهوائية مع بعضها البعض مع فقدانها وظيفتها عندما تمتلئ تلك الحويصلات بالدم وتكون غير قادرة على التمدد وفقد مرونتها وبالتالي يتوقف تبادل الغازات فيها.[24] كلما تأخر وقت التدخل لعلاج المشكلة كلما أصبحت الحويصلات أكثر التصاقاً مما يسبب في انهيارها بشكل كلي.[25]
قد يؤدي تسرب الدم إلى الحويصلات الهوائية إلى التهاب الرئة مما يزيد من احتمال فشل الجهاز التنفسي.[26] يقوم الجسم برد مناعي ضد الالتهاب الموجود في الرئة حيث يقوم بإنتاج مخاط زائد في الرئة وذلك يُزيد الحالة سوءاً ويؤدي إلى انهيار الرئة. حتى عندما يصاب جانب واحد فقط من الصدر،[27] قد يؤثر الالتهاب أيضًا على الرئة الأخرى. قد يكون تأثر الرئة غير المصابة بالوذمة وفقدان مرونة الحويصلات الهوائية وتغيرات أخرى. إذا كان هذا الالتهاب شديدًا بما يكفي[28][29]، فقد يؤدي إلى اختلال وظيفي للرئتين كما هو الحال في متلازمة الضائقة التنفسية الحادة.[30][31][32]
التشخيص
لتشخيص الكدمة الرئوية، يستخدم المهنيون الصحيون أدلة من الفحص البدني ومعلومات حول الحدث الذي تسبب في الإصابة مع التصوير الشعاعي. ويمكن أيضا استخدام النتائج المخبرية. على سبيل المثال، قد تُظهر غازات الدم الشرياني عدم كفاية الأكسجين وثاني أكسيد الكربون. ومع ذلك، فإن مستويات غاز الدم قد لا تظهر أي خلل في وقت مبكر في بعض حالات الكدمة الرئوية.
تصوير الصدر بالأشعة السينية
تصوير الصدر بالأشعة السينية هي الطريقة الأكثر شيوعًا المستخدمة للتشخيص ويمكن استخدامها لتأكيد التشخيص الذي تم إجراؤه باستخدام العلامات السريرية.[33] تظهر مناطق الحويصلات الهوائية الملتصقة ببعضها البعض بسبب الإصابة بيضاء في فيلم الأشعة السينية.[34][35][36] قد يؤدي تجمع الدم أو استرواح الصدر إلى حجب الكدمة في الصورة الشعاعية.[37]
على الرغم من أن التصوير الشعاعي للصدر يعد جزءًا هامًا من التشخيص[38]، إلا أنه غالبًا ما يكون غير حساسًا بما يكفي لاكتشاف الحالة مبكرًا بعد الإصابة. في ثلث الحالات، لا تظهر الكدمة الرئوية على أول تصوير لأشعة الصدر.[39] يستغرق الأمر ست ساعات تقريباً حتى تظهر المناطق البيضاء المميزة للكدمة الرئوية على الأشعة السينية. إذا ظهرت المناطق البيضاء التي تعبر عن الكدمة الرئوية مبكراً فإنه يشير إلى أن الصدمة كانت شديدة وأن التصوير المقطعي قد يكشف عن إصابات أخرى قد تكون فُقدت بالأشعة السينية.[34][38]
تصوير مقطعي محوسب
التصوير المقطعي المحوسب (الفحص المقطعي) هو الاختبار الأكثر حساسية للكشف عن الكدمات الرئوية كما يمكنه تحديد إصابات البطن، أو الصدر، أوغيرها من الإصابات التي ترافق الكدمات. في إحدى الدراسات، كشفت الأشعة السينية للصدر عن وجود رضوض رئوية في 16.3% من الأشخاص في حين كشف الفحص المقطعي للصدر 31.2% من نفس الأشخاص.[40] على عكس الأشعة السينية، يمكن أن يكتشف الفحص المقطعي الكدمات مباشرة بعد الإصابة في وقت مبكر جداً.[34][41] ومع ذلك، في كل من الأشعة السينية والأشعة المقطعية، قد يتأخر ظهور النزيف والوذمة خلال الساعات ال24 الأولى بعد الصدمة. يساعد التصوير المقطعي المحوسب أيضاً في تحديد حجم الكدمة، وهو أمر مفيد في تحديد ما إذا كان المريض يحتاج إلى تهوية ميكانيكية. كما تساعد الأشعة المقطعية على التفريق بين الكدمة والورم الدموي الرئوي، والذي قد يكون من الصعب تمييزه بخلاف ذلك.ومع ذلك، فإن حالات الارتواء الرئوي التي تظهر على الأشعة المقطعية وليس أشعة إكس في الصدر عادة ما تكون غير شديدة بما يكفي للتأثير على النتيجة أو العلاج.[42]
الموجات فوق الصوتية
يجري استكشاف للموجات فوق الصوتية الرئوية والتي تتم في مكان الحادث لتشخيص الكدمة الرئوية. ولا يزال استخدامها غير منتشر حيث يقتصر استخدامها في تطبيقات أخرى مثل استرواح الصدر، وإدارة مجرى الهواء، وتورم الصدر.[43]
الوقاية
إن الوقاية من الكدمات الرئوية مماثلة للوقاية من أى صدمات في منقطة الصدر.[44] يمكن أن تحمي الوسائد الهوائية مع أحزمة الأمان راكبي السيارة عن طريق منع الصدر من الاصطدام بالسيارة، ومع ذلك في حالات نادرة، تسبب الوسادة الهوائية كدمة رئوية في بعض الأشخاص حينما لا يكونوا في الوضع الصحيح أثناء فتح الوسادة الهوائية.[45][46] توجد بعض معدات في بعض الألعاب الرياضية لمنع إصابة الصدر والرئة.[46][47] على سبيل المثال، في لعبة البيسبول، تم تجهيز الماسك بحامل للصدر. يمكن تدريب الرياضيين الذين لا يرتدون هذه المعدات، مثل لاعبي كرة السلة، لحماية صدورهم من الكدمات. الملابس الواقية يمكن أن تمنع أيضا الكدمة الرئوية في الانفجارات. على الرغم من أن الدروع التقليدية المصنوعة من ألواح صلبة أومواد ثقيلة أخرى تحمي من المقذوفات الناتجة عن الانفجار، إلا أنها لا تحمي من الكدمة الرئوية، لأنها لا تمنع انتقال موجة الصدمة إلى الرئتين. وقد تم تصميم الدروع (بذلة) الخاصة للأفراد العسكريين المعرضين لخطر الإصابة بسبب إصابات الانفجار. هذه الملابس يمكن أن تمنع موجة الصدمة من أن تنتشر عبر جدار الصدر إلى الرئة، وبالتالي حماية مرتديها من إصابات الرئة من الانفجار.[47]

المضاعفات
يمكن أن تؤدي الكدمات الرئوية إلى فشل تنفسي - نصف هذه الحالات تحدث في غضون ساعات قليلة من الصدمة الأولية. تحدث مضاعفات خطيرة أخرى، بما في ذلك العدوى ومتلازمة الضائقة التنفسية الحادة (ARDS). ومن المرجح أن يبقى كبار السن وأولئك الذين لديهم أمراض في القلب أوالرئة أوالكلى مدة أطول في المستشفى ويعانون من مضاعفات بشكل أكبر من الأشخاص العاديين. تحدث المضاعفات في 55٪ من الأشخاص الذين يعانون من أمراض القلب أوالرئة و13% من غير المصابين. يصاب 17% من الأشخاص الذين يعانون من الكدمة الرئوية وحدها بالـ ARDS، في حين أن 78% من الأشخاص الذين يعانون من إصابتين إضافيتين على الأقل يصابون بهذه الحالة.
من أشهر مضاعفات كدمات الرئة هو الالتهاب الرئوي، يصل إلى 20% من المصابين بالكدمة الرئوية.[49] تكون الرئتين المتنازعتين أقل قدرة على إزالة البكتيريا من الرئة غير المصابة، مما يؤهبها للعدوى. تزيد التهوية الميكانيكية وأستخدام الأنابيب (أنبوب القصبة الهوائية) من خطر الإصابة بالالتهاب الرئوي.[50] يتم تمرير الأنبوب من خلال الأنف أو الفم إلى الشعب الهوائية، وربما تتبع البكتيريا من الفم أوالجيوب الأنفية داخلها. التنبيب يمنع السعال، والذي من شأنه إزالة الإفرازات المحملة بالبكتيريا من الشعب الهوائية، وتجمع الإفرازا بالقرب من صفعة الأنبوب والسماح للبكتيريا في النموعليها. وبالتالى إزالة الأنبوب الرغامي مبكراً يؤدي إلى انخفاض خطر الإصابة بالالتهاب الرئوي.
إصابات مرتبطة
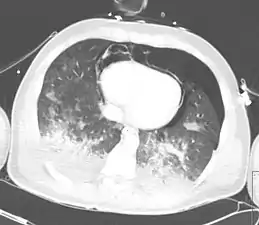
إذا كانت الكدمة الرئوية قوية جدا فمن المحتمل أن يصاب الشخص بأنواع أخرى من الإصابات أيضاً.[52] في الواقع، يمكن استخدام الكدمة الرئوية لقياس مدى شدة الصدمة. أكثر الإصابات المرتبطة بالكدمات الرئوية هواسترواح الصدر.[53] قد ترتبط مؤشرات أخرى للصدمة الصدرية، بما في ذلك كسر في القص ورضوض في جدار الصدر.[54] ترتبط أكثر من نصف كسور لوح الكتف بالكدمات الرئوية. قد تنتج تمزقات رئوية بسبب الكدمة وقد يؤدي ذلك الضمور إلى ورم دموي رئوي ؛ يتم الإبلاغ عن هذه في 4-11 ٪ من حالات الالتهاب الرئوي.[55][56][57]
نسبة الإصابة بالكدمات الرئوية
تعتبر نسبة الكدمات الرئوية 30-75% من الحالات الشديدة من الإصابة في الصدر [58]، مما يجعلها أكثر الإصابات الخطيرة. يصل معدل الإصابة بالكدمة الرئوية حوالي 17% في الكدمات التي تصيب الإنسان عموماً. من الصعب تحديد معدل الوفيات لأن الكدمة الرئوية نادرا ما تحدث في حد ذاتها.[59] عادة، تحدث الوفيات للذين يعانون من الكدمة الرئوية بسبب إصابات أخرى مثل إصابة الدماغ الرضية. يتراوح معدل الوفيات المقدر للكدمة الرئوية من 14-40 ٪، اعتمادا على شدة الكدمة نفسها والإصابات المصاحبة.[58][60] عندما تكون الكدمات صغيرة[61]، فإنها عادة لا تزيد من فرصة الموت أوالنتائج السيئة للأشخاص الذين يعانون من صدمة حادة في الصدر ؛ ومع ذلك، فإن هذه الفرص تزيد مع حجم الكدمة. وجدت إحدى الدراسات أن 35 ٪ من الأشخاص الذين يعانون من إصابات كبيرة متعددة بما في ذلك الكدمات الرئوية يموتون. في دراسة أخرى، توفي 11٪ من الأشخاص الذين يعانون من الكدمات الرئوية وحدها، بينما ارتفع العدد إلى 22٪ في المصابين بإصابات إضافية. ويعتقد أن الكدمة الرئوية هي السبب المباشر للوفاة في ربع إلى نصف الأشخاص الذين يعانون من إصابات متعددة.
الكدمة الرئوية هي السبب الأكثر شيوعًا للوفاة بين ركاب السيارات بسبب الحوادث. ويعتقد أنها تسهم بشكل كبير في حوالي ربع الوفيات الناجمة عن تصادم المركبات. استخدام الأكياس الهوائية المركبة في السيارات الحديثة قد تقلل من حدوث الكدمة الرئوية.[62]

تؤدي الاختلافات في أجسام الأطفال والبالغين إلى مظاهر مختلفة من الكدمة الرئوية والإصابات المصاحبة ؛ على سبيل المثال، الأطفال لديهم كتلة جسم أقل، لذا فإن نفس القوة المؤثرة تكون أكثر عرضة للإصابة بصدمات في أنظمة الجسم المتعددة. بما أن جدران الصدر أكثر مرونة، فإن الأطفال يكونون أكثر عرضة للكدمات الرئوية من البالغين، وبالتالي يعانون من الإصابة بشكل أكثر شيوعًا. تم العثور على كدمة رئوية في 53 ٪ من الأطفال الذين يعانون من إصابات في الصدر تتطلب الدخول إلى المستشفى. يعاني الأطفال من آثار قاسية من مضاعفات الرئة بمقدار ضعف عدد البالغين المصابين بآليات إصابة مماثلة، ومع ذلك فإنهم يعانون من كسور في الأضلاع بشكل متناسب.[63][64]
تاريخ الكدمة الرئوية
في عام 1761، كان عالم التشريح الإيطالي جيوفاني باتيستا مورغاني أول من وصف إصابة الرئة التي لا تكون مصحوبة بإصابة في جدار الصدر. صاغ الجراح العسكري الفرنسي غيوم دوبويتران مصطلح الكدمة الرئوية في القرن التاسع عشر.[65] لم يحدث حتى أوائل القرن العشرين أن بدأ مصطلح الكدمة الرئوية وأهميته السريرية في الحصول على اعتراف واسع النطاق. ولكن مع استخدام المتفجرات خلال الحرب العالمية الأولى، وقعت إصابات كثيرة دون وجود علامات خارجية لإصابات في الصدر ولكن تأثرت الرئتين بشكل كبير بسبب التجمعات الدموية التي كانت بداخلها. أظهرت دراسات عن إصابات الحرب العالمية الأولى من قبل د. هوكر أن الكدمة الرئوية كانت جزءًا مهمًا من الإصابة الارتجاجية التي تنجم عن الانفجارات.[66]
أصبحت الكدمات الرئوية أكثر وضوحاً خلال الحرب العالمية الثانية، عندما تسببت تفجيرات بريطانيا في حدوث إصابات بالمتفجرات وما يرتبط بها من مشاكل في الجهاز التنفسي في كل من الجنود والمدنيين. وخلال هذا الوقت أيضًا، أظهرت الدراسات التي أجريت على حيوانات وضعت على مسافات متفاوتة من الانفجار أن معدات الوقاية يمكن أن تمنع إصابات الرئة. تشير هذه النتائج إلى أن التأثير على الجزء الخارجي من جدار الصدر كان مسؤولا عن الآفات الداخلية. في عام 1945، حددت الدراسات إحدى الظواهر المسماة "بالرئة الرطبة" وذلك عند تراكم السوائل داخل الرئتين. وقد عزا ذلك الفشل التنفسي الذي غالباً ما يُرى في صدمة الصدر الحادة جزئياً إلى الإنعاش المفرط للسوائل.[67][68]
خلال حرب فيتنام، أتاح القتال مرة أخرى الفرصة لدراسة الكدمة الرئوية. لعبت البحوث خلال هذا الصراع دورا هاما في تطوير الفهم الحديث لمعالجتها. كما بدأت هذه الحالة معروفة على نطاق أوسع في سياق غير قتالي في الستينات، ووصفت الأعراض والنتائج النموذجية بتقنيات التصوير مثل الأشعة السينية. قبل ستينيات القرن الماضي. اقترح ترينكل لأول مرة في عام 1965 أن القصور التنفسي هوفي الغالب بسبب إصابة الرئة بدلا من جدار الصدر. ومن ثم فإن العلاج الحديث يعطي الأولوية لإدارة الكدمات الرئوية. ألقت الدراسات التي أجريت على الحيوانات في أواخر الستينيات والسبعينيات الضوء على العمليات الفيسيولوجية المرضية المتضمنة في الكدمات الرئوية. كشفت الدراسات التي أجريت في تسعينات القرن الماضي عن وجود صلة بين الكدمة الرئوية وصعوبة الجهاز التنفسي المستمرة لسنوات بعد الإصابة.[69][70]
مراجع
- Costantino M, Gosselin MV, Primack SL (July 2006). "The ABC's of thoracic trauma imaging". Seminars in Roentgenology. 41 (3): 209–225. doi:10.1053/j.ro.2006.05.005. PMID 16849051. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Miller DL, Mansour KA (2007). "Blunt traumatic lung injuries". Thoracic Surgery Clinics. 17 (1): 57–61. doi:10.1016/j.thorsurg.2007.03.017. PMID 17650697. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Mick NW, Peters JR, Egan D, Nadel ES, Walls R, Silvers S (2006). "Chest trauma". Blueprints Emergency Medicine. Second edition. Philadelphia, PA: Lippincott Williams & Wilkins. صفحة 76. ISBN 1-4051-0461-9. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Coyer F, Ramsbotham J (2004). "Respiratory health breakdown". In Chang E, Daly J, Eliott D (المحررون). Pathophysiology Applied to Nursing. Marrickville, NSW: Mosby Australia. صفحات 154–155. ISBN 0-7295-3743-9. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Wanek S, Mayberry JC (January 2004). "Blunt thoracic trauma: Flail chest, pulmonary contusion, and blast injury". Critical Care Clinics. 20 (1): 71–81. doi:10.1016/S0749-0704(03)00098-8. PMID 14979330. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Yamamoto L, Schroeder C, Morley D, Beliveau C (2005). "Thoracic trauma: The deadly dozen". Critical Care Nursing Quarterly. 28 (1): 22–40. doi:10.1097/00002727-200501000-00004. PMID 15732422. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Gavelli G, Canini R, Bertaccini P, Battista G, Bnà C, Fattori R (June 2002). "Traumatic injuries: Imaging of thoracic injuries". European Radiology. 12 (6): 1273–1294. doi:10.1007/s00330-002-1439-6. PMID 12042932. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Boyd AD (1989). "Lung injuries". In Hood RM, Boyd AD, Culliford AT (المحررون). Thoracic Trauma. Philadelphia: Saunders. صفحات 153–155. ISBN 0-7216-2353-0. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Simon, B.; Ebert, J.; Bokhari, F.; Capella, J.; Emhoff, T.; Hayward t, T.; Rodriguez, A.; Smith, L.; Eastern Association for the Surgery of Trauma (2012). "Management of pulmonary contusion and flail chest: An Eastern Association for the Surgery of Trauma practice management guideline". Journal of Trauma and Acute Care Surgery. 73 (5 Suppl 4): S351–S361. doi:10.1097/TA.0b013e31827019fd. PMID 23114493. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Moloney JT, Fowler SJ, Chang W (February 2008). "Anesthetic management of thoracic trauma". Current Opinion in Anesthesiology. 21 (1): 41–46. doi:10.1097/ACO.0b013e3282f2aadc. PMID 18195608. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Ullman EA, Donley LP, Brady WJ (2003). "Pulmonary trauma emergency department evaluation and management". Emergency Medicine Clinics of North America. 21 (2): 291–313. doi:10.1016/S0733-8627(03)00016-6. PMID 12793615. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Haley K, Schenkel K (2003). "Thoracic trauma". In Thomas DO, Bernardo LM, Herman B (المحررون). Core curriculum for pediatric emergency nursing. Sudbury, Mass: Jones and Bartlett Publishers. صفحات 446. ISBN 0-7637-0176-9. مؤرشف من الأصل في 14 فبراير 2020. الوسيط
|CitationClass=تم تجاهله (مساعدة) - France R (2003). "The chest and abdomen". Introduction to Sports Medicine and Athletic Training. Thomson Delmar Learning. صفحات 506–507. ISBN 1-4018-1199-X. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Cohn SM (1997). "Pulmonary contusion: Review of the clinical entity". Journal of Trauma. 42 (5): 973–979. doi:10.1097/00005373-199705000-00033. PMID 9191684. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Sasser SM, Sattin RW, Hunt RC, Krohmer J (2006). "Blast lung injury". Prehospital Emergency Care. 10 (2): 165–72. doi:10.1080/10903120500540912. PMID 16531371. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Born CT (2005). "Blast trauma: The fourth weapon of mass destruction" (PDF). Scandinavian Journal of Surgery. 94 (4): 279–285. PMID 16425623. مؤرشف من الأصل (PDF) في 25 فبراير 2009. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Lucid WA, Taylor TB (2002). "Thoracic trauma". In Strange GR (المحرر). Pediatric Emergency Medicine: A Comprehensive Study Guide. New York: McGraw-Hill, Medical Publishing Division. صفحات 92–100. ISBN 0-07-136979-1. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Sattler S, Maier RV (2002). "Pulmonary contusion". In Karmy-Jones R, Nathens A, Stern EJ (المحررون). Thoracic Trauma and Critical Care. Berlin: Springer. صفحات 159–160 and 235–243. ISBN 1-4020-7215-5. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Stern EJ, White C (1999). Chest Radiology Companion. Hagerstown, MD: Lippincott Williams & Wilkins. صفحات 80. ISBN 0-397-51732-7. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Fleisher GR, Ludwig S, Henretig FM, Ruddy RM, Silverman BK, المحررون (2006). "Thoracic trauma". Textbook of Pediatric Emergency Medicine. Hagerstown, MD: Lippincott Williams & Wilkins. صفحات 1434–1441. ISBN 0-7817-5074-1. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Matthay RA, George RB, Light RJ, Matthay MA, المحررون (2005). "Thoracic trauma, surgery, and perioperative management". Chest Medicine: Essentials of Pulmonary and Critical Care Medicine. Hagerstown, MD: Lippincott Williams & Wilkins. صفحة 578. ISBN 0-7817-5273-6. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Bailey BJ, Johnson JT, Newlands SD, Calhoun KS, Deskin RW (2006). Head and Neck Surgery—Otolaryngology. Hagerstown, MD: Lippincott Williams & Wilkins. صفحة 929. ISBN 0-7817-5561-1. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Allen GS, Cox CS (December 1998). "Pulmonary contusion in children: Diagnosis and management". Southern Medical Journal. 91 (12): 1099–1106. doi:10.1097/00007611-199812000-00002. PMID 9853720. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Hwang JC, Hanowell LH, Grande CM (1996). "Peri-operative concerns in thoracic trauma". Baillière's Clinical Anaesthesiology. 10 (1): 123–153. doi:10.1016/S0950-3501(96)80009-2. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Keough V, Pudelek B (2001). "Blunt chest trauma: Review of selected pulmonary injuries focusing on pulmonary contusion". AACN Clinical Issues. 12 (2): 270–281. doi:10.1097/00044067-200105000-00010. PMID 11759554. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Klein Y, Cohn SM, Proctor KG (فبراير 2002). "Lung contusion: Pathophysiology and management" (PDF). Current Opinion in Anesthesiology. 15 (1): 65–68. doi:10.1097/00001503-200202000-00010. PMID 17019186. مؤرشف من الأصل (PDF) في 25 فبراير 2009. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Allen GS, Coates NE (November 1996). "Pulmonary contusion: A collective review". The American Surgeon. 62 (11): 895–900. PMID 8895709. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Prentice D, Ahrens T (August 1994). "Pulmonary complications of trauma". Critical Care Nursing Quarterly. 17 (2): 24–33. doi:10.1097/00002727-199408000-00004. PMID 8055358. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Kishen R, Lomas G (2003). "Thoracic trauma". In Gwinnutt CL, Driscoll P (المحررون). Trauma Resuscitation: The Team Approach. Informa Healthcare. صفحات 55–64. ISBN 1-85996-009-X. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Collins CD, Hansell DM (1998). "Thoracic imaging". In Pryor JA, Webber BR (المحررون). Physiotherapy for Respiratory and Cardiac Problems. Edinburgh: Churchill Livingstone. صفحات 35. ISBN 0-443-05841-5. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Bastos R, Calhoon JH, Baisden CE (2008). "Flail chest and pulmonary contusion". Seminars in Thoracic and Cardiovascular Surgery. 20 (1): 39–45. doi:10.1053/j.semtcvs.2008.01.004. PMID 18420125. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Sutyak JP, Wohltmann CD, Larson J (2007). "Pulmonary contusions and critical care management in thoracic trauma". Thoracic Surgical Clinics. 17 (1): 11–23. doi:10.1016/j.thorsurg.2007.02.001. PMID 17650693. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Fish RM (2003). "Diagnosis and treatment of blast injury". In Fish RM, Geddes LA, Babbs CF (المحررون). Medical and Bioengineering Aspects of Electrical Injuries. Tucson, AZ: Lawyers & Judges Publishing. صفحة 55. ISBN 1-930056-08-7. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Johnson SB (2008). "Tracheobronchial injury". Seminars in Thoracic and Cardiovascular Surgery. 20 (1): 52–57. doi:10.1053/j.semtcvs.2007.09.001. PMID 18420127. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Donnelly LF (2002). "CT of Acute pulmonary infection/trauma". In Strife JL, Lucaya J (المحررون). Pediatric Chest Imaging: Chest Imaging in Infants and Children. Berlin: Springer. صفحة 123. ISBN 3-540-43557-3. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Cohn SM (1997). "Pulmonary contusion: Review of the clinical entity". Journal of Trauma. 42 (5): 973–979. doi:10.1097/00005373-199705000-00033. PMID 9191684. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Sartorelli KH, Vane DW (May 2004). "The diagnosis and management of children with blunt injury of the chest". Seminars in Pediatric Surgery. 13 (2): 98–105. doi:10.1053/j.sempedsurg.2004.01.005. PMID 15362279. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Wanek S, Mayberry JC (January 2004). "Blunt thoracic trauma: Flail chest, pulmonary contusion, and blast injury". Critical Care Clinics. 20 (1): 71–81. doi:10.1016/S0749-0704(03)00098-8. PMID 14979330. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Wicky S, Wintermark M, Schnyder P, Capasso P, Denys A (2000). "Imaging of blunt chest trauma". European Radiology. 10 (10): 1524–1538. doi:10.1007/s003300000435. PMID 11044920. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Keel M, Meier C (December 2007). "Chest injuries — what is new?". Current Opinion in Critical Care. 13 (6): 674–679. doi:10.1097/MCC.0b013e3282f1fe71. PMID 17975389. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Miller LA (March 2006). "Chest wall, lung, and pleural space trauma". Radiologic Clinics of North America. 44 (2): 213–224, viii. doi:10.1016/j.rcl.2005.10.006. PMID 16500204. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Grueber GM, Prabhakar G, Shields TW (2005). "Blunt and penetrating injuries of the chest wall, pleura, and lungs". In Shields TW (المحرر). General Thoracic Surgery. Philadelphia, PA: Lippincott Williams & Wilkins. صفحة 959. ISBN 0-7817-3889-X. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Soldati G, Testa A, Silva F (2006). "Chest Ultrasonography in Pulmonary Contusion". Chest. 130 (2): 533–538. doi:10.1378/chest.130.2.533. PMID 16899855. مؤرشف من الأصل في 3 مايو 2007. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Caudle JM, Hawkes R, Howes DW, Brison RJ (November 2007). "Airbag pneumonitis: A report and discussion of a new clinical entity". CJEM. 9 (6): 470–473. PMID 18072996. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Cullen ML (March 2001). "Pulmonary and respiratory complications of pediatric trauma". Respiratory Care Clinics of North America. 7 (1): 59–77. doi:10.1016/S1078-5337(05)70023-X. PMID 11584805. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Pfeiffer RP, Mangus BC (2007). Concepts of Athletic Training. Boston: Jones and Bartlett Publishers. صفحات 200. ISBN 0-7637-4949-4. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Cooper GJ (March 1996). "Protection of the lung from blast overpressure by thoracic stress wave decouplers". Journal of Trauma. 40 (Supplement 3): S105–110. doi:10.1097/00005373-199603001-00024. PMID 8606389. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Lichtenstein D, Mézière G, Biderman P (1 November 1997). "The Comet-tail artifact". American Journal of Respiratory and Critical Care Medicine. 156 (5): 1640–1646. doi:10.1164/ajrccm.156.5.96-07096. PMID 9372688. مؤرشف من الأصل في 28 يوليو 2009. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
Tovar JA (2008). "The lung and pediatric trauma". Seminars in Pediatric Surgery. 17 (1): 53–59. doi:10.1053/j.sempedsurg.2007.10.008. PMID 18158142. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Fry DE (2007). "Surgical infection". In O'Leary JP, Tabuenca A, Capote LR (المحررون). The Physiologic Basis of Surgery. Hagerstown, MD: Lippincott Williams & Wilkins. صفحة 241. ISBN 0-7817-7138-2. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Konijn AJ, Egbers PH, Kuiper MA (2008). "Pneumopericardium should be considered with electrocardiogram changes after blunt chest trauma: a case report". J Med Case Reports. 2 (1): 100. doi:10.1186/1752-1947-2-100. PMC 2323010. PMID 18394149. مؤرشف من الأصل في 5 مارس 2016. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Stern EJ, White C (1999). Chest Radiology Companion. Hagerstown, MD: Lippincott Williams & Wilkins. صفحات 80. ISBN 0-397-51732-7. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Dolich MO, Chipman JG (2006). "Trauma". In Lawrence P, Bell RH, Dayton MT, Mohammed MA (المحررون). Essentials of General Surgery. Hagerstown, MD: Lippincott Williams & Wilkins. صفحات 191–192. ISBN 0-7817-5003-2. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Johnson SB (2008). "Tracheobronchial injury". Seminars in Thoracic and Cardiovascular Surgery. 20 (1): 52–57. doi:10.1053/j.semtcvs.2007.09.001. PMID 18420127. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Klein Y, Cohn SM, Proctor KG (فبراير 2002). "Lung contusion: Pathophysiology and management" (PDF). Current Opinion in Anesthesiology. 15 (1): 65–68. doi:10.1097/00001503-200202000-00010. PMID 17019186. مؤرشف من الأصل (PDF) في 25 فبراير 2009. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Sutyak JP, Wohltmann CD, Larson J (2007). "Pulmonary contusions and critical care management in thoracic trauma". Thoracic Surgical Clinics. 17 (1): 11–23. doi:10.1016/j.thorsurg.2007.02.001. PMID 17650693. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Hemmila MR, Wahl WL (2005). "Management of the injured patient". In Doherty GM (المحرر). Current Surgical Diagnosis and Treatment. McGraw-Hill Medical. صفحة 214. ISBN 0-07-142315-X. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Miller DL, Mansour KA (2007). "Blunt traumatic lung injuries". Thoracic Surgery Clinics. 17 (1): 57–61. doi:10.1016/j.thorsurg.2007.03.017. PMID 17650697. الوسيط
|CitationClass=تم تجاهله (مساعدة) -
EAST practice management workgroup for pulmonary contusion — flail chest: Simon B, Ebert J, Bokhari F, Capella J, Emhoff T, Hayward T; et al. (2006). "Practice management guide for Pulmonary contusion — flail chest" (PDF). The Eastern Association for the Surgery of Trauma. مؤرشف من الأصل (PDF) في 23 يونيو 2018. اطلع عليه بتاريخ 18 يونيو 2008. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) -
Karmy-Jones R, Jurkovich GJ (March 2004). "Blunt chest trauma". Current Problems in Surgery. 41 (3): 211–380. doi:10.1016/j.cpsurg.2003.12.004. PMID 15097979. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Milroy CM, Clark JC (2000). "Injuries and deaths in vehicle occupants". In Mason JK, Purdue BN (المحررون). The Pathology of Trauma. Arnold. صفحة 10. ISBN 0-340-69189-1. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Cullen ML (March 2001). "Pulmonary and respiratory complications of pediatric trauma". Respiratory Care Clinics of North America. 7 (1): 59–77. doi:10.1016/S1078-5337(05)70023-X. PMID 11584805. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Nakayama, DK; Ramenofsky ML; Rowe MI (December 1989). "Chest injuries in childhood". Annals of Surgery. 210 (6): 770–775. doi:10.1097/00000658-198912000-00013. PMC 1357870. PMID 2589889. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Allen GS, Cox CS, Moore FA, Duke JH, Andrassy RJ (September 1997). "Pulmonary contusion: Are children different?". Journal of the American College of Surgeons. 185 (3): 229–233. doi:10.1016/s1072-7515(01)00920-6. PMID 9291398. الوسيط
|CitationClass=تم تجاهله (مساعدة) - EAST practice management workgroup for pulmonary contusion — flail chest: Simon B, Ebert J, Bokhari F, Capella J, Emhoff T, Hayward T; et al. (2006). "Practice management guide for Pulmonary contusion — flail chest" (PDF). The Eastern Association for the Surgery of Trauma. مؤرشف من الأصل (PDF) في 23 يونيو 2018. اطلع عليه بتاريخ 18 يونيو 2008. الوسيط
|CitationClass=تم تجاهله (مساعدة)صيانة CS1: أسماء متعددة: قائمة المؤلفون (link) - Karmy-Jones R, Jurkovich GJ (March 2004). "Blunt chest trauma". Current Problems in Surgery. 41 (3): 211–380. doi:10.1016/j.cpsurg.2003.12.004. PMID 15097979. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Burford, TH.; Burbank, B. (Dec 1945). "Traumatic wet lung; observations on certain physiologic fundamentals of thoracic trauma". J Thorac Surg. 14: 415–24. PMID 21008101. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Cohn SM, Zieg PM (September 1996). "Experimental pulmonary contusion: Review of the literature and description of a new porcine model". Journal of Trauma. 41 (3): 565–571. doi:10.1097/00005373-199609000-00036. PMID 8810987. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Pettiford BL, Luketich JD, Landreneau RJ (February 2007). "The management of flail chest". Thoracic Surgery Clinics. 17 (1): 25–33. doi:10.1016/j.thorsurg.2007.02.005. PMID 17650694. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Bastos R, Calhoon JH, Baisden CE (2008). "Flail chest and pulmonary contusion". Seminars in Thoracic and Cardiovascular Surgery. 20 (1): 39–45. doi:10.1053/j.semtcvs.2008.01.004. PMID 18420125. الوسيط
|CitationClass=تم تجاهله (مساعدة)
- بوابة طب
