زهري خلقي
الزهري الخلقي يعني وجود مرض الزُهري في حياة داخل الرحم وعند الولادة، ويحدث عندما يولد طفل لأم مصابة بمرض الزُهري. تؤدي عدوى الزُهري غير المعالجة مبكرًا إلى خطورة عالية لنواتج الحمل السيئة، متضمنة الأنف سرجية الشكل أو تشوهات في الأطراف السفلية أو حالات إجهاض أو ولادة مبكرة أو موت الأجنة داخل الرحم أو وفاة الأطفال حديثي الولادة. بعض الأطفال الذين يعانون من مرض الزُهري الخِلقي تكون لديهم أعراض عند الولادة، ولكن العديد منهم تظهر عليهم الأعراض في وقت لاحق. الأطفال المعرضين للزُهري داخل الرحم يمكن أن تظهر عليهم تشوهات أو تأخر في النمو أو نوبات تشنج، إلى جانب العديد من المشاكل الأخرى مثل الطفح الجلدي والحمى و تضخم الكبد والطحال وفقر الدم واليرقان. عادة لا يصاب حديثي الولادة بقرحة الزهري الأولية، بينما قد يظهر عليهم علامات الزهري الثانوية (أي طفح جلدي منتشر على الجسم). غالبا ما يصاب هؤلاء الأطفال بالتهاب الأنف الزهري ("الذُنان")، وهو المخاط الذي يحتوي على بكتريا اللولبية الشاحبة، وبالتالي يكون شديد العدوى. في حالات نادرة تكون أعراض مرض الزهري خفية عند الرضع بحيث يتطور لديهم أعراض مرض الزهري الكامن، وهو ما يتضمن تلف العظام والأسنان والعين والأذن والمخ.[1]
| الزُهْري الخِلقِي | |
|---|---|
 زهري خلقي | |
| معلومات عامة | |
| الاختصاص | أمراض معدية |
| من أنواع | زهري |
التصنيف
مبكرًا
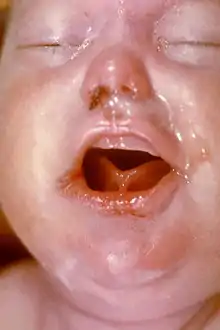
وهي مجموعة فرعية من حالات الزهري الخلقي. قد لا يظهر على حديثي الولادة أية أعراض ولا يتم اكتشاف الإصابة إلا في الفحص الروتيني قبل الولادة. إذا لم يتم اكتشاف إصابة هؤلاء الأطفال حديثي الولادة وعلاجهم، فإنهم سيعانون من سوء التغذية وسيلان الأنف. بناءًا على الاصطلاح، فإن الزهري الخلقي المبكر يحدث لدى الأطفال الذين تتراوح أعمارهم بين 0 و 2 سنة.[2] بعد ذلك، يمكن أن يصابوا بمرض الزهري الخلقي المتأخر.
حديثي الولادة مع أعراض الإصابة، إذا لم يموتوا داخل الرحم، فإنهم يولدون قبل موعدهم الطبيعي، مع تضخم الكبد والطحال، وتشوهات في الهيكل العظمي، والالتهاب الرئوي ومرض جلدي فقاعي يعرف باسم الفقاع الفقري.[3]
مؤخرًا
الزُهري الخِلقي المتأخر هو مجموعة فرعية من حالات الزهري الخلقي. بناء على الاصطلاح، فإنه يحدث لدى الأطفال في عمر سنتين أو يزيد الذين اكتسبوا العدوى عبر المشيمة. تشمل الأعراض [4]
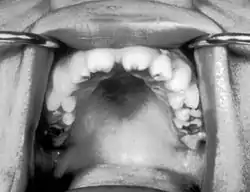
- ثلامة الأسنان القاطعة العلوية وهي ما تعرف باسم أسنان هتشنسون
- التهاب في القرنية المعروف باسم التهاب القرنية الخِلالي
- الصمم بسبب إصابة العصب السمعي
- بروز جبهي (بروز حافة الحاجب)
- أنف سرجية الشكل (تآكل الجزء العظمي من الأنف)
- عوار الحنك الصلب
- تورم الركبتين
- قصبة الساق السيفية
- قِصر الفك العلوي
- بروز الفك السفلي
بجانب مجموعة الأعراض التي تظهر بشكل متكرر المعروفة بثالوث هتشينسون، والتي تتكون من أسنان هتشينسون (القواطع المثلمة) والتهاب القرنية والصمم، وهي تحدث في 63٪ من الحالات.
العلامات والأعراض
_(14597432110).jpg.webp)
- أشعة غير طبيعية.
- ثالوث هتشنسون، مجموعة الأعراض التي تتكون من الصمم، أسنان هتشينسون (القواطع الوسطى العلوية وتدية الشكل المثلّمة من الوسط والمباعدة على نطاق واسع)، والتهاب القرنية الخلالي، التهاب القرنية الذي يمكن أن يؤدي إلى تندُّب القرنية واحتمال الإصابة بالعمى.
- الأضراس التوتية (الأضراس الأولى الدائمة مع العديد من الشُرف غير المطورة بشكل جيد). [6]
- البروز الجبهي.
- علامة دوبوا، ضيق الاصبع الصغير
- ضعف تطور الفك العلوي.
- تضخم الكبد .
- تضخم الطحال.
- حبرات.
- طفح جلدي آخر.
- قصبة الساق السيفية.
- فقر دم.
- تضخم العقد الليمفاوية.
- اليرقان.
- الشلل الكاذب.
- الذُنان، وهو ما يُعرف باسم "التهاب الأنف الزهري"، الذي يظهر مشابهًا لالتهاب الأنف في نزلات البرد، إلا أنه أكثر شدة، ويدوم لفترة أطول، وغالبا ما ينطوي على سيلان دموي، وغالبًا أيضا ما يرتبط بالتهاب الحنجرة. [7]
- الصدوع، وهي الندبات الخطية في زوايا الفم والأنف والتي تنتج عن عدوى بكتيرية في الإصابات الجلدية.
- علامة هيجوميناكس، وهي تضخم الطرف القصي من الترقوة في الزهري الخلقي المتأخر.
الموت من الزُهري الخِلقي عادة ما يكون بسبب نزيف في الرئتين.
التشخيص
يتم إجراء اختبار مصلي لكل من الأم والرضيع. إذا كانت مضادات الجلوبيولين المناعي ج لدى الطفل الحديث الولادة أعلى بكثير منها لدى الأم، عندها يمكن تأكيد الإصابة بمرض الزهري الخلقي. يعد وجود الجلوبيولين المناعي النوعي "م" لدى الرضيع طريقة أخرى للتأكيد. كثرة خلايا السائل النخاعي وارتفاع مستوى بالروتين و الإيجابيّة المصلية في السائل النخاعي جميعها علامات تقترح الإصابة بزهري عصبي.[8]
العلاج
إذا تم اكتشاف إصابة الأم الحامل بمرض الزهري، فإن العلاج بمكنه أن يمنع تطور الزهري الخلقي لدى الجنين بشكل فعال، خاصة إذا عولجت الأم قبل الأسبوع السادس عشر من الحمل. يكون الجنين أكثر عرضة للإصابة بمرض الزهري عندما تكون الأم في المراحل المبكرة من العدوى، ولكن يمكن أن ينتقل المرض في أي وقت خلال الحمل، حتى أثناء الولادة (إذا لم يكن الطفل قد التقط العدوى بالفعل). يقل خطر انتقال الإصابة بمرض الزهري الخلقي بنسبة 98٪ من الأم في المرحلة الثانوية إلى الجنين إذا تلقت العلاج قبل الشهر الأخير من الحمل. [9]يمكن علاج الطفل المصاب باستخدام المضادات الحيوية مثل البالغين؛ ومع ذلك فمن المرجح أن تكون أيا من الأعراض المتعلقة بالنمو دائمة.
قانون كاسويتز هو ملاحظة عملية تستخدم في سياق مرض الزهري الخلقي والذي ينص على أنه كلما زادت الفترة بين إصابة الأم والحمل، كانت النتيجة أفضل بالنسبة للطفل. من بين العلامات التي تدل على نتيجة جيدة: فرص أقل لولادة طفل ميت أو مصاب بالزهري الخلقي. [10]
توصي مراكز السيطرة على الأمراض والوقاية بعلاج الأطفال ذوي الأعراض أو المولودين لأم مصابة ذات حالة علاجية غير معروفة، عن طريق إعطائهم بروكسين بنسلين ج، بجرعة 50.000 وحدة / كجم يوميا على دفعة واحدة لمدة 10 أيام.[11] يمكن أن يختلف علاج هؤلاء المواليد على أساس كل حالة على حدة. لا يمكن للعلاج أن يبطل أي تشوهات أو تلف دائم في الأنسجة أو المخ كان قد حدث بالفعل.
انظر أيضًا
المراجع
- http://www.niaid.nih.gov/factsheets/stdsyph.htm accessed 10/17/2006. نسخة محفوظة 2000-03-02 على موقع واي باك مشين.
- https://web.archive.org/web/20190512010507/http://www.pitt.edu:80/~super1/lecture/lec13881/008.htm. مؤرشف من الأصل في 12 مايو 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة); مفقود أو فارغ|title=(مساعدة) - eMedicine - Syphilis : Article by Muhammad Waseem. نسخة محفوظة 21 نوفمبر 2008 على موقع واي باك مشين.
- https://web.archive.org/web/20190514020239/http://www.pitt.edu:80/~super1/lecture/lec13881/016.htm. مؤرشف من الأصل في 14 مايو 2019. الوسيط
|CitationClass=تم تجاهله (مساعدة); مفقود أو فارغ|title=(مساعدة) - "Sexually Transmitted Diseases Treatment Guidelines - 2002". Cdc.gov. مؤرشف من الأصل في 02 سبتمبر 2018. اطلع عليه بتاريخ 21 يناير 2013. الوسيط
|CitationClass=تم تجاهله (مساعدة); تحقق من التاريخ في:|تاريخ أرشيف=(مساعدة) - Hillson, S; Grigson, C; Bond, S (1998). "Dental defects of congenital syphilis". Am J Phys Anthropol. 107 (1): 25–40. doi:10.1002/(SICI)1096-8644(199809)107:1<25::AID-AJPA3>3.0.CO;2-C. ISSN 0002-9483. PMID 9740299. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Darville, T. (1 May 1999). "Syphilis". Pediatrics in Review. 20 (5): 160–165. doi:10.1542/pir.20-5-160. الوسيط
|CitationClass=تم تجاهله (مساعدة) - South, Mike. Practical Paediatrics (الطبعة 7th). Churchill Livingstone Elsevier. صفحات 368, 830. ISBN 9780702042928. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Congenital syphilis.
- Singh, Ameeta E.; Barbara Romanowski (1 April 1999). "Syphilis: Review with Emphasis on Clinical, Epidemiologic, and Some Biologic Features". Clinical Microbiology Reviews. 12 (2): 187–209. PMC 88914. PMID 10194456. الوسيط
|CitationClass=تم تجاهله (مساعدة) - Sexually Transmitted Diseases: Treatment Guidelines, 2010 By: the CDC نسخة محفوظة 02 سبتمبر 2018 على موقع واي باك مشين. [وصلة مكسورة]
- بوابة طب
