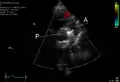
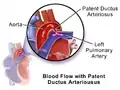
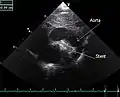
قناة شريانية مفتوحة
القناة الشريانية السالكة[2][3] (باللاتينية: Patent ductus arteriosus أو اختصارًا PDA) هو عيب خلقي يصيب القلب عند بعض المواليد حيث تظل القناة الشريانية التي تربط بين الشريان الرئوي والشريان الأبهر مفتوحة ولا تغلق تلقائيا.
| قناة شريانية سالكة | |
|---|---|
| الاسم اللاتيني Patent Ductus Arteriosus | |
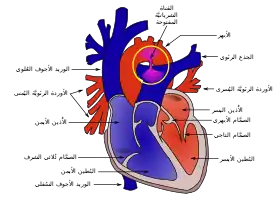 نموذج لقلب الإنسان، يبيّن القناة الشريانية السالكة بين الشريان الأبهر والشريان الرئوي | |
| تفاصيل | |
| نوع من | مرض قلبي خلقي [1] |
| ترمينولوجيا أناتوميكا | 12.2.01.221 |
| ن.ف.م.ط. | C14.240.400.340، وC14.280.400.340، وC16.131.240.400.340 |
| ن.ف.م.ط. | D004374 |
مقدمة
تعريف بالقناة الشريانية
تتخلق القناة الشريانية بشكل طبيعي عند الأجنة، وتنشأ تشريحياً من القوس الغلصمي (الخيشومي) السادس في الجنين ، يعد وجود القناة الشريانية أمراً حيوياً في الدوران الدموي الطبيعي عند الأجنة حيث ينتقل الدم المؤكسج القادم من المشيمة إلى الشريان الرئوي ثم يجري عبر هذه القناة الشريانية لتغذية الرأس والأطراف بالدم الغني بالأكسجين. يفترض بهذه القناة الشريانية أن تنغلق تلقائياً في غضون ساعات إلى أيام معدودة نتيجة للتغيرات الفسيولوجية التي تحصل في الدورة الدموية بعد الولادة (انظر الدورة الدموية الجنينية). يحدث المرض القلبي الخلقي الموصوف ب"القناة الشريانية السالكة" عندما تفشل هذه القناة في الانغلاق، وما لم يكن الطفل مصاباً بداء زراقي وخيم في القلب، فإن وجود قناة شريانية سالكة قد يؤدي إلى فرط الضغط على الجريان الدموي الرئوي، وفرط الحمل على الجهة اليسرى من القلب، وزيادة اختطار حدوث التهاب شغاف القلب الخمجي.
الوبائيات
يعتبر وجود القناة الشريانية السالكة بعد الولادة مباشرة أمراً طبيعياً عند المواليد. تنقبض هذه القناة الشريانية تدريجياً استجابة لازدياد محتوى الدم من الأكسجين، بالإضافة لعوامل وعائية أخرى. يفترض أن يؤدي الانقباض الوعائي في القناة إلى الانغلاق الوظيفي ثم التشريحي، لكن ذلك لا يحصل بشكل كامل في بعض الأحيان، مما يؤدي لنشوء قناة شريانية سالكة. تقدر الاحصائيات المسجلة لحدوث القناة الشريانية السالكة المعزولة (أي غير المصاحبة لآفات أخرى) ب 0.05% من المواليد الأحياء (أي بمعدل واحد لكل ألفي مولود حي)، وذلك يشكل ما نسبته 5 إلى 10% من إجمالي آفات القلب الخلقية.[3] تشير المراجع إلى أن هذه النسبة تمثل في أغلب الظن الآفات "الأعراضية"؛ أي التي تظهر على المريض بصورة نفحة أو أعراض زيادة الجريان الدموي الرئوي أو فرط الحمل على القلب الأيسر أو غير ذلك، وأن نسبة الآفات "الصامتة" قد تكون قريبة من 0.5% أي بمعدل واحد لكل مئتي شخص. على أية حال، مع تقدم تقنيات التصوير الصدوي (الإيكو) للقلب، صار من الشائع اكتشاف الآفات الصامتة أكثر من ذي قبل. تصاب الإناث بآفة القناة الشريانية السالكة أكثر من الذكور، بنسبة اثنين إلى واحد، وأسباب هذا التباين الجنسي غير معروفة حتى الآن.
الأسباب
مثل معظم أمراض القلب الخلقية ليس هناك سبب محدد لحدوث هذه الآفة في كثير من الأحيان. لكن بعض الحالات تنشأ بسبب
- الولادة المبكرة كالأطفال الخدج، أو
- متلازمة الحصبة الألمانية الخلقية التي تنجم عن إصابة الأم بمرض الحميراء، أو ما يسمى الحصبة الألمانية أثناء الفترة الأولى من الحمل، أو
- إصابة الجنين بالمتلازمات الصبغية أو الآفات الوراثية.
علم التشكل

رسم توضيحي يوضح تصنيف القناة الشريانية السالكة بحسب التشكل. النوع أ: الشكل النموذجي للقناة الشريانية، بشكل قمع أو مخروط، تظهر أنبورة بارزة من الجهة الأبهرية ثم تستدق تدريجياً وتتضيق من الجهة الرئوية. وهذا الشكل هو الأكثر شيوعاً، حيث وجد في ثُلُثَي الحالات (65%) كما أظهرته دراسة تورنتو. النوع ب: شكل النافذة، قناة شريانية قصيرة متضيقة من الجهة الأبهرية. يوجد في 18% من الحالات. النوع ج: قناة شريانية أنبوبية الشكل تمتد دون تضيق معتبر. النوع د: قناة شريانية ذات تضيقات متعددة. النوع هـ: قناة شريانية طويلة مع تضيق من جهة الشريان الرئوي متباعد للأمام عن الرغامى. أظهرت دراسة تورنتو أن الأنواع الثلاثة الأخيرة تشكل ما نسبته أقل من العُشْر (10%) بين حالات القناة الشريانية السالكة. [4]
الفسيولوجية
تعتمد الأهمية السريرية للقناة الشريانية على حجم الدم الذي يمر عبرها وعلى تأثيره مع مرور الزمن على الجريان الدموي المتحول من الجريان الجهازي إلى الجريان الرئوي، عبر هذه التحويلة الفرعية. وهذا الجريان بدوره يعتمد على نسبة المقاومة الوعائية الرئوية مقارنة بالمقاومة الوعائية الجهازية.، كما يعتمد على مقاومة القناة الداخلية نفسها، ممثلة في القطر الحسابي. عندما تكون القناة الشريانية كبيرة الحجم، تكون مقاومتها الداخلية شبه معدومة، وفي تلك الحالة يعتمد الجريان الدموي عبرها بشكل أساسي على نسبة المقاومة الرئوية إلى المقاومة الجهازية، ويمكن تمثيل ذلك بالمعادلة الحسابية التالية: قانون أوم المعدّل: Pp = Qp × Rp Ps = Qs × Rs حيث أن P يرمز للضغط وQ يرمز للجريان الدموي وR ترمز للمقاومة والحروف الصغيرة s للجريان الجهازي (المجموعي) وp للجريان الرئوي.
فإذا كانت القناة الشريانية كبيرة وافترضنا أن الضغط الجهازي والرئوي متساويان Pp = Ps فعندئذ: Qp × Rp = Qs × Rs أو ببساطة: Qp/Qs = Rs/Rp ومن هذه الخلاصة نستنتج أن أي زيادة في مقاومة أحد المنظومتين الوعائيتين، سواء الجهازية أو الرئوية، سيؤدي بالنتيجة إلى تناقص متناسب في الجريان الدموي في تلك المنظومة. ولأن المقاومة الوعائية الرئوية تثبت عادة عند الربع 25% من المقاومة الجهازية بعد الشهور الأولى من العمر، فإن وجود قناة شريانية كبيرة الحجم غير مقيدة لجريان الدم ستؤدي إلى جريان دموي رئوي يفوق الجهازي بأربعة أضعاف: َQp/Qs = 4:1 ولك أن تتخيل مقدار ما سيسببه هذا الازدياد الهائل في الجريان الرئوي على الخصائص الدورانية والوعائية في الجريان الرئوي، لكن لحسن الحظ فإنه في معظم الحالات لا تصل الزيادة الجريانية إلى هذا القدر لوجود شيء من التضيق في القناة الشريانية يحد من الجريان نوعاً ما. يؤدي ازدياد الجريان الدموي الرئوي الموضحة آليته أعلاه إلى فرط حمل الحجم وتوسع حجرات القلب والأوعية الدموية التي يمر منها الجريان الفائض: الشبكة الوعائية الرئوية، والأذين الأيسر، والبطين الأيسر، ويزداد التوسع بمرور الوقت إذا لم يتم إغلاق القناة السالكة، وقد يؤدي بمرور الوقت لحصول قصور احتقاني في القلب وتوذم رئوي. وقد يسبب الجريان الرئوي الزائد في نهاية الأمر في حصول داء وعائي رئوي لاعكوس لا يمكن علاجه، يسمى متلازمة آيزِنمِنغَر.
المظاهر السريرية
يعتمد المظهر السريري للمريض على عمره وعلى حجم الآفة الموجودة. على سبيل المثال:
الوليد الخديج المصاب بقناة شريانية كبيرة الحجم
لن توجد عنده النفحة القلبية المميزة "صوت الماكينة" بل سيصاب بهبوط في ضغط الدم وزيادة في الضغط النبضي (الفرق بين الضغط الانقباضي والانبساطي) وزيادة الجريان الدموي الرئوي التي تظهر في تسرع النفس وعلامات التوذم الرئوي.
الوليد التميم الحمل المصاب بقناة شريانية صغيرة
وما زال الضغط الرئوي عنده مرتفعاً بعد الولادة (لكنه أقل من الجهازي) فإنه قد لا يتظاهر إلا بنفحة قلبية نتيجة للجريان الدموي الطفيف أثناء ضغط الانبساط.
الوليد ذو ضغط رئوي مرتفع فوق الضغط الجهازي
يصاب بنقص الأكسجة، نتيجة لانعكاس الجريان عبر القناة (من اليمين إلى اليسار). وقد يظهر مسبار الأكسجة إشباع أكسجين طبيعي في الأطراف العليا وزرقة في الأطراف السفلية، نتيجة لوجود القناة الشريانية بين الشرايين المغذية للأطراف العلوية والسفلية، فتتأثر بجريانها غير المؤكسج الأطراف السفلية دون العلوية.
الأطفال الرضع والدارجون
أشيع تظاهر سريري عند هذه الفئة، في غياب آفات قلبية مصاحبة، هو سماع نفحة قلبية. والمميز في هذه النفحة سماعها بهيئة مستمرة طول الانقباض وطول الانبساط، مع التفاقم الانقباضي، وهذا مبرّرٌ بالتباين الجلي بين ضغطي الأبهر والشريان الرئوي أثناء الدورة القلبية. إذا افترضنا أن ضغط دم الطفل المصاب بالقناة الشريانية السالكة هو 90/50 ملم زئبقي، وأن ضغط الشريان الرئوي لديه هو 25/15 ملم زئبقي، فإن مدروج الضغط الانقباضي الذروي هو 65 ملم زئبقي، وهو أكبر بكثير من مدروج الضغط الانبساطي الذروي 35 ملم زئبقي، فمن الطبيعي أن يجري الدم بصورة أسرع خلال مدروج الضغط الانقباضي، مما يسبب تفاقم صوت النفحة القلبية. في المثال أعلاه إذا طبّقنا معادلة برنولي المعدّلة: 4v2 (حيث P يرمز للضغط وv يرمز لسرعة الجريان) فإننا سنجد أن السرعة الانقباضية الذروية تبلغ تقريباً 4 م/ث في حين أن السرعة الانبساطية الذروية تبلغ 3 أمتار في الثانية. يجب ملاحظة أن تطبيق معادلة برنولي المعدّلة محدود بسبب عدم تزامن الضغوط الانقباضية والانبساطية القصوى للأبهر والشريان الرئوي، وبسبب أن المعادلة لا تضع في الحسبان طول القناة الشريانية السالكة.
القناة الشريانية السالكة الصامتة
مع تقدم تقنيات التصوير القلبي أصبح من الشائع اكتشاف الآفات الصغيرة التي لا تشكل عبئاً فسيولوجياً على القلب وبالتالي تكون لا أعراضية تماماً. هذا الطيف من الآفات أثار بعض التساؤلات حول جدوى التدخل الطبي لعلاجها.
القناة الشريانية السالكة كبيرة الحجم في الأطفال اليفع والبالغين
حيث يشخص وجودها في حالات نادرة بعد مضي سنوات طويلة من وجود الأعراض والعلامات إما بسبب الإهمال أو عدم المقدرة فتتطور لدى المريض متلازمة آيزِنمِنغَر وقد يصاب بالزراق وعدم تحمل الجهد. تكون النفحة القلبية غائبة عند هذه الفئة من المرضى. وقد يكون المكوّن الرئوي للصوت القلبي الثاني مرتفعاً وحاداً.
الاستقصاءات
- الأشعة السينية للصدر
- التخطيط الكهربي للقلب
- التصوير فائق الصوت للقلب (الإيكو)
- التصوير المقطعي المحوسب/التصوير بالرنين المغناطيسي
- القسطرة القلبية وتصوير الأوعية
التشخيص التفريقي
- الهمهمة الوريدية
- التشوه الوعائي الشرياني الوريدي
- الروافد الوعائية الأبهرية الرئوية
- النافذة الأبهرية الرئوية
- ناسور الشريان التاجي
- القلس الأبهري والنفق الأبهري إلى البطين الأيسر
- عيب الحاجز البطيني
التدبير والمعالجة
المعالجة الأعراضية
قد ينتفع المواليد الأعراضيون بالمعالجة الدوائية، حيث تستعمل المدرات البولية لتقليل الاحتقان الرئوي، وخاصة عند الأطفال الخدّج. ينصح بعض الأطباء بإضافة الأدوية المخففة للحمل التلوي مثل مثبطات الإنظيم المحول للأنجيوتنسين، أو دواء الدجتالس، مع أنه ليس هناك دليل علمي يؤيد هذه الاستعمال، وقد يؤدي استعمال مثبطات الإنظيم المحول للأنجيوتنسين إلى تقليل الإرواء الدموي الجهازي.
استطبابات الإغلاق
يعتبر توسع الحجرات اليسرى للقلب أو وجود علامات قصور القلب استطباباً واضحاً للإغلاق التداخلي. بينما يبقى إغلاق القناة الشريانية الصامتة مثار جدل واسع بين الأطباء. على أية حال، في البيئات التي يشيع فيها وجود التهاب شغاف القلب الخمجي فإن إغلاقها يكون مبرّراً.
الإغلاق الدوائي
يعتبر الأطفال الخدج عرضة للإصابة بمضاعفات القناة الشريانية السالكة أكثر من غيرهم، بسبب الخداج وارتفاع نسبة أمراض الرئة عند هذه الشريحة من المرضى. وفي الحالات التي يعاني فيها الخديج من أعراض قصور القلب الاحتقاني فإن الأدوية المثبطة لإنظيم السيكلوأكسيجيناز COX قد تساعد على غلق القناة الشريانية بواسطة تقليل إنتاج البرستاغلندين إي2 (PGE2). كان عقار الإندوميثاسين هو أول الأدوية استعمالاً في هذا المجال وأثبت نجاحه في ذلك، إلا أن تأثيراته الجانبية كاختطار القصور الكلوي والتهاب المعى والقولون الناخر قد حدّت من استعماله. حديثاً يتم استعمال الإيبوبروفين الوريدي بنتائج مماثلة للإندوميثاسين ولكن بهامش أعراض جانبية أقل منه. لا يستعمل الإندوميثاسين إلا وريدياً بينما يمكن إعطاء الإيبوبروفين وريدياً أو فموياً بنتائج متقاربة. أجريت أيضاً بعض البحوث على دواء البارستامول (الأسيتامنوفين) في إغلاق القناة الشريانية بنتائج جيدة.[5] بشكل عام، تتراوح فعالية المعالجة الدوائية لإغلاق القناة الشريانية بين 60 إلى 80%، مع أن معدل النكس بعده يبقى احتمالاً وارداً.
الإغلاق الجراحي
كان الجراح الأمريكي جون كومنغز مونرو من بوسطن (1856-1910) هو أول من اقترح نظرياً إمكان الإغلاق الجراحي للقناة الشريانية السالكة أثناء محاضرة له في أكاديمية فيلادلفيا للجراحة في 6 مايو من عام 1907. حاول الجراح الأمريكي جون وليم شتريدر (1901-1993) إغلاق القناة في مريضة مصابة بالتهاب شغاف القلب العدوائي رغم المعارضة التي لقيها حينها من طبيبة قلب الأطفال الرائدة مود أبوت إلا أن ذلك تم في 6 مارس من عام 1938 عن طريق الخياطة الجراحية، ولكن لسوء الحظ توفيت المريضة بعد بضعة أيام بسبب عدم توفر الصادات الحيوية في ذلك الوقت.[6] تم أول عمل جراحي ناجح لإغلاق القناة الشريانية السالكة بواسطة الجراح الأمريكي روبرت غروس في أغسطس من عام 1939 في مستشفى بوسطن للأطفال بواسطة بضع الصدر الجانبي الأيسر [7]، علماً أن بعض المصادر التاريخية تذكر أن الجراح الألماني إميل فراي أجرى هذه الجراحة قبل غروس، إلا أن عدم توثيقه لتلك الجراحة آنذاك حال دون اشتهاره.[6] لا يزال إغلاق القناة الشريانية السالكة عبر بضع الصدر الجانبي الأيسر تحت التخدير العام إجراء متبعاً حتى اليوم. تعتبر هذه الجراحة ذات خطورة منخفضة جداً إلا في الأطفال الخدج قليلي الوزن حيث تحمل نسبة وفيات بين 5 إلى 10%. من المضاعفات النادرة التي قد تتلو جراحة ربط القناة الشريانية السالكة: الصدر الكيلوسي، واسترواح الصدر. تحصل أحياناً أذية للعصب الحنجري الراجع الأيسر كونه يمر تشريحياً بجوار موضع الجراحة لربط القناة الشريانية السالكة.
الإغلاق عبر القسطرة القلبية
تمت أول عملية قسطرة تداخلية لإغلاق القناة الشريانية السالكة في عام 1979، ومنذ ذلك الوقت صارت القسطرة القلبية التداخلية العلاج الأمثل لغلق القناة عند جميع المرضى باستثناء فئة الأطفال الخدج. يعتبر إجراء القسطرة خياراً آمناً جداً وفعالاً، ومن النادر حدوث وفيات. غالباً ما تبقى ثمالة جريانية طفيفة بعد وضع أداة الغلق مباشرة إلا أنها تتليف وتغلق تماماً عند جميع المرضى بعد مرور وقت كاف. هناك بعض المضاعفات الوارد حدوثها مثل الأذية الوعائية، وانتباذ الجهيزة الغالقة، أو انسداد الشريان الرئوي الأيسر أو الأبهر. ويجب على المريض تناول الصادات الحيوية الوقائية للإجراءات المستطبة في الستة الشهور التالية لإجراء القسطرة.
الوقاية من التهاب شغاف القلب
اعتادت الهيئات الطبية في الماضي على نصح جميع المرضى المصابين بالقناة الشريانية السالكة بتناول الصادات الوقائية قبل أي إجراء باضع، إلا أن التوصيات الحديثة لا تؤيد ذلك، باستثناء الستة الشهور التالية للقسطرة التداخلية، أو عند وجود جريان دموي متبقٍ بجوار الجهيزة أو اللفافة، أو عند وجود تاريخ مسبق لدى المريض بالإصابة بالتهاب الشغاف.
معرض صور
انظر أيضًا
المراجع
- معرف أنطولوجية المرض: http://www.disease-ontology.org/?id=DOID:13832 — تاريخ الاطلاع: 30 نوفمبر 2020 — الرخصة: CC0
- القلب وأمراضه، محمد فخري إبراهيم، جامعة الملك فيصل 1426 هـ
- Moss and Adams Heart Disease in Infants, Children, and Adolescents, 9th ed., Wolters Kluwer, 2016, P803.
- Patent Ductus Arteriosus and Aortopulmonary Window | Thoracic Key نسخة محفوظة 17 ديسمبر 2019 على موقع واي باك مشين.
- Ohlsson A, Shah PS. Paracetamol (acetaminophen) for patent ductus arteriosus in preterm or low-birth-weight infants. Cochrane Database of Systematic Reviews 2015, Issue 3. Art. No.: CD010061. DOI: 10.1002/14651858.CD010061.pub2
- Alexi-Meskishvili, Vladimir V. et al. The First Closure of the Persistent Ductus Arteriosus. The Annals of Thoracic Surgery, 90-1:349-356.
- Gross RE. Surgical management of the patent ductus arteriosus: with summary of four surgically treated cases. Ann Surg. 1939;110:321–356.
- بوابة طب